Диабетическая ретинопатия — неспецифическое сосудистое осложнение сахарного диабета, поражающее сетчатку глаза.
Сахарный диабет
Заболеваемость сахарным диабетом растет. Врачи связывают это с факторами, распространенными в крупных городах: неблагоприятная окружающая среда, избыточный вес, нерациональное питание, ограниченная физическая активность, «сидячий» образ жизни, стрессы, хроническая усталость.>
По расчетам специалистов, количество людей с сахарным диабетом к 2025 году может достигнуть 300 миллионов человек, а это около 5% населения земного шара
В норме клетки поджелудочной железы (бета-клетки) вырабатывают инсулин — гормон, регулирующий уровень глюкозы в крови. При сахарном диабете из-за недостаточной выработки инсулина уровень глюкозы повышается и нарушается обмен веществ
Недостаток инсулина приводит к увеличению невостребованного сахара в крови. В свою очередь, излишний сахар ведет к нарушению обмена жиров и накоплению в крови холестерина, образованию бляшек на стенках сосудов. Просвет сосудов постепенно сужается, это нарушает кровоснабжение прилежащих тканей. >
Диабетическая ретинопатия обычно развивается через 5-10 лет после заболевания сахарным диабетом.
При сахарном диабете I типа (инсулинозависимом) диабетическая ретинопатия протекает бурно, достаточно быстро возникает пролиферативная диабетическая ретинопатия.
При II типе сахарного диабета (инсулинозависимом) изменения в основном происходят в центральной зоне сетчатки. Возникает диабетическая макулопатия, часто кистозная, что приводит к снижению остроты центрального зрения.
Причины возникновения сахарного диабета:
- Наследственная предрасположенность;
- Избыточный вес;
- Некоторые болезни, в результате которых поражаются бета-клетки, вырабатывающие инсулин. Это болезни поджелудочной железы — панкреатит, рак поджелудочной железы, заболевания других желез внутренней секреции;
- Вирусные инфекции (краснуха, ветряная оспа, эпидемический гепатит и некоторые другие заболевания, включая грипп). Эти инфекции играют роль спускового механизма для людей группы риска;
- Нервный стресс. Людям группы риска следует избегать нервного и эмоционального перенапряжения;
- Возраст. С увеличением возраста на каждые десять лет вероятность заболевания диабетом повышается в два раза.
Помимо постоянного ощущения слабости и усталости, быстрой утомляемости, головокружения и других симптомов, при диабете значительно повышается риск развития катаракты и глаукомы, а также поражение сетчатки. Одним из таких проявлений сахарного диабета и является диабетическая ретинопатия.
Почти в половине случаев диабетическая ретинопатия не диагностируется и обнаруживается только после развившихся осложнений. На сегодняшний день, согласно данным Всероссийской Организации Здравоохранения (ВОЗ), среди пациентов, страдающих сахарным диабетом I типа (срок заболевания 15-20 лет), диабетическая ретинопатия есть у 80-99% пациентов.
Основные симптомы диабетической ретинопатии
- «Затуманивание» зрения;
- Появление «мушек» перед глазами;
- Кровоизлияние в сетчатку и стекловидное тело;
- Ухудшение зрения (этот симптом, как правило, говорит о запущенных стадиях ретинопатии).
Формы диабетической ретинопатии
Фоновая ретинопатия сетчатки
Фоновая ретинопатия сетчатки характеризуется патологическими изменениями происходящими в сетчатке глаза. Вследствие нарушения в области капиллярных сосудов сетчатки происходят небольшие кровоизлияния, отложения продуктов обмена веществ, а также отеки сетчатки. Эта форма заболевания поражает, прежде всего, пожилых «диабетиков» и в перспективе ведет к вялотекущему ухудшению зрения.
Препролиферативная ретинопатия
При этой степени развития заболевания вены сетчатки расширены, извиты и проницаемы. Кровоизлияний в глазном дне возникает больше, они становятся более обширными. Имеется большое количество различных экссудатов, жидкостей, которые выделяются в тканях из мелких кровеносных сосудов.
Пролиферативная ретинопатия
Пролиферативная форма диабетической ретинопатии развивается из фоновой ретинопатии из-за дефицита кислорода в сетчатке. Эта форма заболевания характеризуется образованием новых сосудов, которые прорастают из сетчатки в стекловидное тело и провоцируют в нем кровоизлияния.
Переход из одной формы ретинопатии в другую может произойти в течение нескольких месяцев. Развитие заболевания приводит к последующему отслоению сетчатки. В нашей стране эта форма диабетической ретинопатии является наиболее частой причиной слепоты у трудоспособного населения.
Чем диабетическая ретинопатия опасна для глаз?
- Диабетическая ретинопатия находится на втором месте по распространенности среди самых частых причин слепоты.
- При сахарном диабете зрение начинать ухудшаться только спустя несколько лет, когда диабетическая ретинопатия переходит из фоновой формы в препролиферативную или пролиферативную.
- Причины ухудшения зрении при диабетической ретинопатии:
- кровоизлияния в сетчатку или стекловидное тело;
- макулярный отек или ишемия макулы;
- отслойка сетчатки.
Причины диабетической ретинопатии
- повышенное артериальное давление;
- затяжная гипергликемия;
- злоупотребление алкоголем, курение;
- заболевания почек и печени;
- атеросклероз;
- ожирение;
- беременность.
Также среди основных причин высокие показатели сахара в крови и артериальная гипертензия. Если контролировать эти факторы, можно значительно снизить риск развития заболевания.
Плюхова Ольга Александровна
Зав. отделением лазерной терапии, врач-офтальмохирург высшей категории, кандидат медицинских наук
Часто при наличии первой и второй стадий заболевания человек не замечает проявлений болезни. Признаки патологии начинают доставлять дискомфорт уже на третьей (пролиферативной) стадии ретинопатии.
Это сопровождается ухудшением сумеречного зрения, размытостью контуров, искажением очертаний предметов.
Пациентам с диабетом I Или II типов минимум раз в полгода необходимо проходить диагностику у офтальмолога.
Диагностика диабетической ретинопатии
Чтобы подтвердить или опровергнуть диагноз «диабетическая ретинопатия», необходимо пройти обследование зрительной системы.
В офтальмологической клинике «Эксимер» диагностика проводится при помощи комплекса современного компьютеризированного оборудования и позволяет составить полную картину о зрении пациента.
Обследование пациентов с диабетической ретинопатией помимо стандартных исследований включает в себя:
- исследование полей зрения (периметрия) для того, чтобы оценить состояние сетчатки на ее периферии;
- электрофизиологическое исследование определение жизнеспособности нервных клеток сетчатки и зрительного нерва;
- ультразвуковое исследование внутренних структур глаза — А-сканирование, В-сканирование;
- измерение внутриглазного давления (тонометрия);
- исследование глазного дна (офтальмоскопия).
Важно помнить, что люди, у которых диагностирован сахарный диабет, должны как минимум раз в полгода посещать врача-офтальмолога и проходить диагностику зрения. Это необходимо для того, чтобы врач мог вовремя диагностировать развитие глазных осложнений и начать лечение, как можно скорее!
Лечение диабетической ретинопатия
При диабетической ретинопатии выбор метода лечения во многом зависит от стадии заболевания. В настоящее время наиболее эффективным и надежным методом предупреждения прогрессирования диабетической ретинопатии является лазерокоагуляция сетчатки.
Хирургическое вмешательство
Лазерная коагуляция сетчатки выполняется в режиме «одного дня», которая не требует от пациента пребывания в стационаре. Местная анестезия, используемая в ходе процедуры, исключает болезненные ощущения.
Цель и методика проводимого лазерного лечения предусматривает коагуляцию («прижигание») наиболее несостоятельных «протекающих» сосудов сетчатки и, возможно, создание временных путей оттока скопившейся внутрисетчаточной жидкости.
При запущенной диабетической ретинопатии (в пролиферативной стадии) может быть применена витрэктомия, частичное или полное удаление стекловидного тела.
В ходе операции его заменяют специальной газовой смесью, благодаря которой создается давление на сетчатку и появляется возможность держать ее в нормальном положении, плотно прилегающей к сосудистой оболочке глаза, – проводится так называемая тампонада.
Удаленное стекловидное тело также могут заменить силиконовым маслом или водой с фтором. После этого офтальмохирург проводит лазерную коагуляцию сетчатки.
Медикаментозное лечение
На начальной стадии развития заболевания пациенту могут быть назначены ангиопротекторы — препараты, укрепляющие стенки сосудов. Помимо них в терапию входят витамины B, Р, Е, А, а также прием аскорбиновой кислоты и антиоксидантов.
В процессе лечения пациенту необходимо регулярно измерять уровень сахара в крови, чтобы не допустить длительной гипергликемии.
Лицензии клиники
Оценка статьи: 4.2/5 (42 оценок)
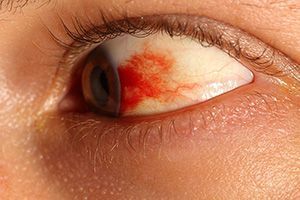
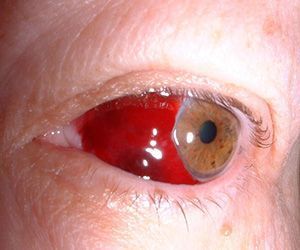
Кровоизлияние в глаз
До 90% информации об окружающем мире человек получает с помощью органа зрения. Глаз – это очень чувствительный орган, глаза нужно беречь и с вниманием относиться к травмам и повреждениям. Кровоизлияние в глаз может произойти в любом возрасте и по самым разным причинам. Когда это признак патологии, а когда можно обойтись без врача? Почему развиваются осложнения, и можно ли этого избежать?
В первую очередь, кровоизлияние – это не отдельное заболевание, а симптом, иногда свидетельствующий о наличии болезни сосудов или зрительного анализатора.
Если патология возникает на фоне травмы или физической нагрузки и не сопровождается сильной болью или нарушением зрения, то такая ситуация, как правило, не опасна.
Если наблюдаются дополнительные симптомы и кровоизлияние не проходит – без помощи врача-офтальмолога не обойтись. Лечение зависит исключительно от причины возникновения проблемы и назначается только после обследования.
Виды кровоизлияния в глаз
Кровоизлияние – это повреждение кровеносных сосудов, чаще всего самых мелких – капилляров. Оно приводит к покраснению, интенсивность которого зависит не от степени повреждения, а от локализации разрыва сосудов.
По тому, в каком отделе глаза произошло кровоизлияние, выделяют четыре типа:
- Гифема. Так называется скопление крови между роговицей и радужкой – это пространство называется камерой глаза. Чаще всего возникает вследствие механической травмы тупым предметом. Эта разновидность кровоизлияния сопровождается выраженной болью, а также нарушением зрения. При развитии гифемы требуется срочная помощь офтальмолога, иначе возможны осложнения.
- Гемофтальм. Так называется кровоизлияние, локализованное в стекловидном теле. Основной симптом – туманная дымка перед глазами, не пропадающая при моргании. Если крови скапливается много, то возможна полная потеря зрения. Эта разновидность кровоизлияния считается наиболее тяжелой и опасной. Потеря зрения может быть необратимой, вероятность излечения зависит от скорости оказания медицинской помощи.
- Субконъюнктивальное кровоизлияние вызывается повреждением сосудистой сети слизистой оболочки. Эти кровоизлияния часто случаются без видимой причины, могут развиваться на фоне хронических болезней глаза или сосудов.
- Скопление крови в области сетчатки возникает из-за повреждения сосудов сетчатки. Эта область глаза наиболее чувствительная и подверженная повреждениям. Достаточно небольшого кровоизлияния, чтобы развилось стойкое нарушение зрения.
Определить, к какой категории относится кровоизлияние, может только специалист. Поэтому при появлении типичных симптомов правильнее всего в тот же день обратиться к офтальмологу.
В ЦЭЛТ вы можете получить консультацию специалиста-офтальмолога.
- Первичная консультация — 3 900
- Повторная консультация — 2 000
Записаться на прием
Симптомы
Симптомы кровоизлияния также различаются в зависимости от локализации повреждений.
При возникновении гифемы развивается такая характерная клиническая картина:
- В глазу появляется красное пятно с ровными краями, оно равномерно окрашено.
- Степень окраски пятна меняется в зависимости от положения тела – лежа или стоя. Это связано с тем, что кровь может перетекать внутри передней камеры глаза.
- Потери зрения нет.
- При отсутствии помощи кровоизлияние проходит самостоятельно в течение нескольких дней.
Симптомы гемофтальма сильно отличаются:
- Внешне кровоизлияние проявляется наличием бурого пятна с однородной окраской.
- Наблюдается нарушение зрения. Степень тяжести зависит от того, насколько сильно повреждена слизистая. При тотальном гемофтальме может развиться полная потеря зрения.
- Перед глазами появляются вспышки, возникают темные пятна, часто меняющие форму и размер.
Гемофтальм требует врачебной помощи, потому что среди возможных осложнений числятся отслойка сетчатки и атрофия глаза. А при оперативном лечении можно сохранить зрение.
Симптомы кровоизлияния в сетчатку:
- Перед глазами появляется сетка, возникают движущиеся точки – мушки.
- Предметы выглядят расплывчато.
- Снижается острота зрения. Редко зрение пропадает полностью.
Возникает на фоне контузии орбиты (что часто является следствием тяжелых травм в области глаз), а также на фоне васкулита и некоторых системных заболеваний.
Если при кровоизлиянии накапливается много крови, развивается такое состояние как экзофтальм. Глазные яблоки начинают выступать вперед, пациент ощущает ограничение в движении глаза. Если кровь находит выход, то она может выступать под веком и в конъюнктивальный мешок.
Существуют симптомы, указывающие на специфические повреждения и использующиеся в диагностике. Например, если кровоизлияние распространяется и на кожу и напоминает оправу очков, это говорит о переломе основания черепа.
Причины
Причины бывают разные:
- Травмы глаза, глазницы или черепа. Особенно опасны тупые сильные удары по голове. После получения такой травмы (даже при отсутствии симптомов) необходимо пройти осмотр у офтальмолога.
- Инфекционные вирусные заболевания. Кровоизлияние происходит из-за воспаленной слизистой.
- Развитие гипертонического криза. Быстрое повышение артериального давления может привести к нарушению целостности сосудов. Особенно часто такое происходит к пожилых людей или у пациентов, страдающих от сахарного диабета или аутоиммунных заболеваний.
- Рвота и сильный кашель (физическое перенапряжение) могут привести к появлению небольшого кровоизлияния. Несмотря на то, что покраснение глаза бывает сильным, состояние не относится к категории опасных.
- Прием лекарственных препаратов, снижающих вязкость крови. К ним относится популярное обезболивающее и жаропонижающее — аспирин, который часто принимают в больших дозах и без назначения врача.
- Дефицит витамина К. Это редкая патология. Витамин К вырабатывает микробиота кишечника, и чаще всего дефицит развивается после массивной антибиотикотерапии или при хронических заболеваниях иммунной системы или органов ЖКТ.
- Наследственное нарушение свертываемости крови – гемофилия.
Риск значительно возрастает при наличии любых хронических патологий сердца, сосудов и внутренних органов, а также в первые несколько недель после операций на глазах.
Кровоизлияния могут происходить и у детей любого возраста: от новорожденных до подростков. Причины в основном те же, что и у взрослых.
Рекомендации пациентам
Когда стоит немедленно обратиться к врачу:
- Покраснение возникло одновременно в обоих глазах. Это может быть признаком серьезного нарушения кровообращения.
- Потеря или снижение зрения в одном глазу или в обоих на фоне покраснения.
- Кровоизлияние сопровождается туманом перед глазами, который не проходит в течение нескольких минут или после моргания.
- Покраснение сопровождается сильной болью и нарушением зрительной функции.
- Кровоизлияние произошло в результате травмы. Часто из-за шока сложно определить реальную тяжесть полученных повреждений.
- Покраснение появилось на фоне приема антикоагулянтов.
Если кровоизлияние не сопровождается перечисленными симптомами, оно субконъюнктивальное, и пациенту известна причина, то обращаться к врачу необязательно. Офтальмолога стоит посетить, если покраснение не пройдет в течение нескольких дней.
Что нельзя делать при кровоизлиянии:
- Не рекомендуется тереть глаза – это приведет к раздражению, которое может скрыть симптомы, а в отдельных случаях это может усилить кровотечение.
- Закапывать сосудосуживающие средства до консультации со специалистом.
- Носить контактные линзы.
- Нельзя самостоятельно прекращать прием антикоагулянтов. Необходимо сообщить о кровоизлиянии лечащему врачу.
При появлении кровоизлияния в глаз в любом случае необходимо дать глазам отдых, не напрягаться, избегать физических нагрузок до видимого улучшения.
Что касается профилактики, то не существует специальных мер, которые могут защитить от кровоизлияния. Пациентам, страдающим от системных заболеваний, необходимо принимать прописанные препараты, соблюдать рекомендации по образу жизни. Больным сахарным диабетом и гипертонической болезнью нужно наблюдаться у офтальмолога, посещать профилактические осмотры.
Лечение
Специфическое лечение заключается в использовании глазных капель, позволяющих убрать покраснение. Препарат подбирают в зависимости от степени тяжести и причины кровоизлияния. Если возникает осложнение, то терапию подбирают в зависимости от развившейся патологии. Глаукома и катаракта требуют оперативного вмешательства.
Важно, что лечение гифемы включает в себя отказ от приема некоторых лекарств. Например, не рекомендуется принимать нестероидные противовоспалительные, а также аспирин.
Терапия обязательно включает в себя отдых и покой для глаз. А обширное кровоизлияние с повреждением сетчатки требует госпитализации.
Пройти полную диагностику у квалифицированных врачей-офтальмологов, выбрать самую эффективную схему лечения и начать путь к выздоровлению можно в многопрофильной клинике ЦЭЛТ.
Наши услуги в офтальмологии
Администрация АО «ЦЭЛТ» регулярно обновляет размещенный на сайте клиники прейскурант. Однако во избежание возможных недоразумений, просим вас уточнять стоимость услуг по телефону: +7 (495) 788 33 88
| Прием врача-офтальмолога (первичный) | 3 900 |
| Комплексное ОКТ обследование сетчатки (один глаз) | 3 500 |
| Ультразвуковое сканирование переднего отрезка глаза | 1 000 |
| Ревизия полости стекловидного тела | 44 000 — 70 000 |
Хориоретинит
Хориоретинит – это воспаление заднего отдела хориоидеи и сетчатки. Основные симптомы заболевания: появление «мушек» и «плавающих помутнений» перед глазами, нарушение темновой адаптации, снижение зрения, фотопсии, макро- и микропсии. Диагностика базируется на проведении бактериологического посева, ИФА, определении С-реактивного протеина, гониоскопии, ангиографии, периметрии, офтальмоскопии. Консервативная терапия включает назначение антибактериальных средств, нестероидных противовоспалительных препаратов, мидриатиков, глюкокортикостероидов, биогенных стимуляторов и репарантов.
H30 Хориоретинальное воспаление
Хориоретинит – распространённая патология среди лиц европеоидной расы. Воспаление анатомических структур увеального тракта возможно в любом возрасте, однако наиболее часто встречается у лиц после 40 лет. Соотношение распространенности заболевания среди женщин и мужчин составляет 2,3:1.
У 22% пациентов отмечается скрытое поражение сосудистой оболочки (отсутствие депигментированных очагов при первом осмотре глазного дна). Согласно статистическим данным, средний срок течения болезни до установления диагноза составляет 3 года.
Хориоретинит по типу «выстрела дробью» чаще диагностируется у жителей Северной Европы.
Хориоретинит
Воспалению хориоидеи и сетчатой оболочки способствует множество факторов. Описана вирусная, бактериальная и паразитарная природа патологии. Доказано, что риску развития заболевания более подвержены лица, страдающие миопией высокой степени. Роль других аномалий клинической рефракции в этиологии поражений увеального тракта не изучена. Основные причины хориоретинита:
- Инфекционные заболевания. Болезнь часто возникает на фоне туберкулёза, сифилиса. При туберкулёзной природе патологии офтальмоскопически выявляются очаги поражения разной давности, которые отличаются по окраске. При сифилисе изменения со стороны заднего отдела глаз менее выражены.
- Травматические повреждения. При посттравматическом генезе воспалительному процессу предшествуют разрывы сосудистой оболочки и кровоизлияния в супрахориоидальное пространство. В большинстве случаев удается выявить входные ворота инфекции. Хориоретинит сочетается с поражением переднего сегмента глаз.
- Фокальные инфекции. Патологические агенты могут распространяться гематогенным путём при наличии очага острой или хронической инфекции в ротовой полости, глазнице или поражении ЛОР-органов. Возбудителем, как правило, выступают пиогенные штаммы бактерий.
- Токсоплазмоз. Возбудитель способен проникать в задний сегмент глазного яблока гематогенным путем. Наиболее распространены случаи внутриутробного инфицирования. Патология часто сочетается с другими пороками развития глаз (анофтальм, микрофтальм).
В механизме развития болезни ведущее значение отводится воздействию бактериальных токсинов, которые запускают аллергические реакции, реже – аутоиммунный процесс. Бактерии или вирусы могут проникать в структуры увеального тракта эндогенным или экзогенным путём.
Предрасполагающие факторы к развитию патологии – анатомические (широкое сосудистое ложе) и гемодинамические (замедление кровотока) особенности строения. Первой поражается сетчатка. Распространение патологических агентов в сосудистую оболочку происходит вторично.
Атрофия анатомических образований увеального тракта возникает из-за нарушения кровоснабжения, которое в норме происходит благодаря хориокапилярным сосудам. Выделяют негранулематозный и гранулематозный типы воспалительного процесса.
По характеру течения в офтальмологии различают острую и хроническую формы воспаления. В зависимости от локализации зоны поражения выделяют панувеит, периферический и задний увеит, который подразделяют на очаговый, мультифокальный, диссеминированный, нейрохориоретинит и эндофтальмит. По активности хориоретинит классифицируют на следующие стадии:
- Активную. Характеризуется прогрессирующим снижением остроты зрения. Пациенты отмечают повышенную утомляемость при выполнении зрительной работы, которая сочетается с ухудшением самочувствия.
- Субактивную. Занимает промежуточное положение между активной и неактивной стадиями. Выявляется при инфекционном процессе другой локализации. Клиническая симптоматика мало выражена. При отсутствии своевременного лечения переходит в хроническую форму.
- Неактивную. Признаки воспаления отсутствуют. При офтальмоскопии обнаруживаются хронические очаги инфекции плотной консистенции. Пациенты отмечают стойкую зрительную дисфункцию, которая не прогрессирует. Неактивная стадия является случайной находкой.
В классификации по локализации воспалительного процесса выделяют центральную и периферическую формы. Возможно диффузное и очаговое поражение увеального тракта. Патологические очаги могут быть единичными и множественными.
Пациенты предъявляют жалобы на прогрессирующее снижение зрения. Выраженность зрительной дисфункции варьируется в значительных пределах. Больные отмечают появление плавающих точек, «тумана» или «пелены» перед глазами.
При расположении отдельных очагов на периферии сосудистой оболочки острота зрения в дневное время не снижена, однако в сумерках зрительная дисфункция нарастает. При помутнении оптических сред глазного яблока у пациентов возникает миопический тип клинической рефракции.
Распространённый симптом – появление «помутнений» или «мушек» перед глазами.
В случае тяжелого течения отмечается выпадение отдельных участков зрительного поля, фотопсии. Развитие микро- и макропсий ведёт к искажению предметов перед глазами.
Многие больные указывают на то, что появлению клинической симптоматики предшествуют инфекционные, системные и аутоиммунные заболевания. Реже хориоретинит возникает после перенесённых оперативных вмешательств на глазном яблоке или глазнице.
Визуально патологических изменений не выявляется. Ввиду того, что острота зрения длительное время может оставаться нормальной, постановка диагноза часто затруднена.
Повышенная экссудация приводит к развитию офтальмогипертензии, реже возникает вторичная глаукома. Гнойный хориоретинит осложняется невритом зрительного нерва. Скопление экссудата и организация гнойных масс ведут к развитию пан- и эндофтальмита.
Атрофии сетчатки зачастую предшествует ее разрыв или отслойка. Массивные кровоизлияния становятся причиной возникновения гифемы и гемофтальма. При поражении фоторецепторов внутренней оболочки глаза нарушается цветовое зрение. У большинства пациентов выявляется гемералопия.
В прогностическом плане наиболее неблагоприятным осложнением является полная слепота.
Постановка диагноза базируется на анамнестических данных, результатах инструментальных и лабораторных методов исследования. При объективном осмотре патологические изменения не выявляются. Это важный критерий, который позволяет дифференцировать хориоретинит с патологией переднего полюса глазного яблока. Лабораторная диагностика сводится к проведению:
- Бактериологического посева. Материалом для исследования служит биоптат орбитальной конъюнктивы или конъюнктивальная жидкость. Цель метода – выявление возбудителя и определение чувствительности к антибактериальной терапии.
- Иммуноферментного анализа (ИФА). Изучение титра антител (Ig M, Ig G) применяется для обнаружения возбудителей хламидиоза, простого герпеса, токсоплазмоза, цитомегаловируса. ИФА позволяет оценить стадию активности воспалительного процесса.
- Теста на определение С-реактивного белка. Выявление протеина в крови даёт возможность исключить или подтвердить аутоиммунную природу заболевания. При положительном тесте на С-протеин проводятся ревмопробы.
С целью постановки диагноза и оценки объема поражения офтальмолог применяет инструментальные методы. При помощи визометрии определяется снижение остроты зрения разной степени выраженности со склонностью к миопическому типу рефракции. Повышение внутриглазного давления (ВГД) наблюдается только при средней тяжести и тяжелом течении. Специфическая диагностика включает:
- Гониоскопию. В передней камере глазного яблока выявляется скопление гноя, что свидетельствует о гипопионе или экссудате. Кровоизлияние в переднюю камеру глаза ведёт к гифеме.
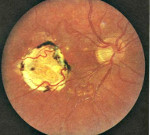
- Офтальмоскопию. При офтальмоскопическом осмотре визуализируются очаги поражения серовато-желтого оттенка с нечеткими контурами, точечные кровоизлияния. Обнаружение ограниченного участка белого цвета свидетельствует об атрофии. Область желтого пятна пигментирована.
- Флуоресцентную ангиографию сетчатки (ФАГ). Удаётся визуализировать признаки васкулита сетчатки. При проведении ФАГ с контрастом выявляются тёмные пятна в месте скопления индоцианина зеленого.
- Периметрию. При периферической форме болезни отмечается концентрическое сужение зрительного поля. Очаговое поражение ведёт к выпадению небольших участков с поля зрения.
Дифференциальная диагностика
Дифференциальная диагностика проводится с дистрофией желтого пятна и злокачественными новообразованиями сосудистой оболочки. В отличие от опухоли при хориоретините обнаруживается перифокальный очаг воспаления с размытыми конурами.
При дистрофических изменениях желтого пятна признаки воспаления и помутнения стекловидного тела отсутствуют.
При травматическом происхождении болезни проводится рентгенография глазницы, которая дает возможность выявить патологические изменения позадибульбарной клетчатки и костных стенок орбиты (перелом, смещение обломков).
Этиотропная терапия базируется на лечении основного заболевания. При травматической этиологии требуется проведение оперативного вмешательства, которое направлено на пластику костной стенки глазницы, сопоставление смещенных обломков. Перед операцией и в раннем послеоперационном периоде показан короткий курс антибиотиков. Консервативная терапия сводится к назначению:
- Нестероидных противовоспалительных средств. Применяются с целью купирования воспалительного процесса. Пациентам проводятся ежедневные инстилляции по 5-6 раз в день. При осложненном течении показано ретробульбарное введение.
- Мидриатиков. М-холиноблокаторы и симпатомиметики используются с целью профилактики образования синехий и для улучшения оттока водянистой влаги. Своевременное назначение мидриатиков снижает риск развития глаукомы.
- Гормональных препаратов. Показание к назначению – острый хориоретинит. Больным проводятся инсталляции или субконъюнктивальные инъекции гидрокортизона. Дополнительно можно закладывать 3-4 раза в сутки под веко гидрокортизоновую мазь.
- Антибиотиков. Антибактериальная терапия осуществляется при токсоплазмозной природе хориоретинита, а также в случае присоединения бактериальных осложнений. При недостаточном эффекте дополнительно показаны сульфаниламиды.
- Репарантов и биогенных стимуляторов. Препараты данной группы способствуют регенерации сетчатки. Доказана целесообразность применения таурина, сульфатированных гликозаминогликанов.
Для повышения эффекта от консервативного лечения в подостром периоде или при хроническом течении болезни назначаются физиотерапевтические процедуры.
При помощи электрофореза вводится хлорид кальция, антибактериальные средства, протеолитические ферменты растительного происхождения. На стадии разрешения патологии используется ультразвуковая терапия на стороне поражения.
Вне зависимости от формы воспаления показано применение витаминов группы В, С и РР. При повышении ВГД целесообразно назначение гипотензивных средств.
Прогноз зависит от этиологии, иммунного статуса пациента, локализации и распространенности патологического процесса. При отсутствии своевременной диагностики и лечения исходом болезни становится атрофия сосудистой оболочки, а также сетчатки, что приводит к полной слепоте.
Специфическая профилактика отсутствует. Неспецифические превентивные меры направлены на санацию очагов фокальной инфекции, предупреждение развития инфекционных и паразитарных заболеваний.
При высоком риске травмирования глаз следует применять средства индивидуальной защиты (очки, маску).
Хориоретинит глаз: что за заболевание? Виды и симптомы. Лечение в клинике Сфера
Термин «хориоретинит глаза» используют для обозначения патологического состояния, являющегося одой из форм увеита и характеризующегося воспалительными процессами сетчатой и сосудистой оболочки глаза. Оно является опасным и требует своевременного лечения, поскольку может привести к полной утрате зрительной функции.
В соответствии с медицинской статистикой, чаще всего заболевание поражает представителей наиболее распространённой на Земле расы — европейской — и развивается в возрасте от сорока лет. Чаще его диагностируют у представительниц прекрасной половины человечества и у пациентов с миопическим типом рефракции высокой степени.
Лечение хориоретинита проводят с применением физиотерапевтических процедур и фармакологических препаратов.
В патогенезе воспалительных процессов ключевую роль играют патогенные микроорганизмы (бактерии и вирусы), проникающие в глазные структуры через организм при ряде заболеваний или вследствие воздействия внешних факторов. Детерминанты в данном случае могут быть разными, включая особенности анатомического строения сосудистого ложа и замедление циркуляции крови.
| Болезни инфекционной природы | Наличие таких патологических состояний, как сифилис или туберкулёз, обуславливает аномальные изменения в ретине и хориоидее. |
| Очаговые инфекции | Воспалительные процессы уха, горла и носа могут стать причиной распространения патогенных микроорганизмов с током крови. |
| Травмы | Травматические повреждения глазного яблока, сопровождающиеся нарушением целостности хориоидеи и кровоизлияниями, способны привести к инфицированию внутренних глазных структур. |
| Токсоплазмоз | Это паразитарное заболевание может стать причиной заражения токсоплазмами при контакте с больными животными, потреблении в пищу сырого или не до конца приготовленного мяса. Наиболее частым является внутриутробное инфицирование плода. |
Классификация данного заболевания осуществляется по разным параметрам. Так, исходя из особенностей развития выделяют его острую и хроническую формы. В соответствии с морфологической картиной, выделяют диффузный и очаговый хориоретинит глаза.
| В соответствии с этиологией заболевания | |
| Форма | Причины |
| Инфекционная | Поражение грибками, бактериями или вирусами. |
| Посттравматическая | Травматические повреждения глазного яблока. |
| Системная | Развивается на фоне патологических изменений при ряде системных заболеваний. |
| Аллергическая | Появляется вследствие индивидуальной непереносимости (аллергии). |
| Комбинированная | Может быть обусловлена сразу несколькими из вышеперечисленных причин. |
| Исходя из локализации воспаления | |
| Вид | Локализация воспаления |
| Центральный серозный хориоретинит глаз | Воспалительные процессы поражают жёлтое пятно (макулу). |
| Перипапиллярный | Очаги поражения локализуются возле зрительного нерва. |
| Экваториальный | Поражена область по окружности глазного яблока во фронтальной плоскости. |
| Периферический | Поражён участок возле зубчатой линии глаза. |
| В соответствии с количеством очагов | |
| Вид | Особенности |
| Очаговый | Воспалительные процессы поразили один участок. |
| Мультифокальный | Выявлено несколько поражённых областей. |
| Диффузный | Определены множественные очаги воспаления, которые объединены в один. |
| Исходя из активности воспалительных процессов | |
| Стадия | Чем характеризуется? |
| Активная |
|
| Неактивная |
|
| Субактивная |
|
Пациенты, страдающие от воспаления хориоидеи и ретины, отмечают следующую симптоматику:
- прогрессирующее снижение остроты зрения разных степеней;
- появление перед глазами мушек и пелены, мешающих нормальному зрению;
- нарушения сумеречного зрения, при которых наблюдаются сложности с ориентированием в пространстве и различении предметов в тёмное время суток.
При быстром развитии заболевания наблюдаются следующие клинические проявления:
- появление слепых областей в поле зрения;
- появлением в поле зрения беспредметных образов в виде сияющих пятен или фигур;
- искажённое восприятие форм, размеров, цветов и размещения объектов в пространстве.
Лечение центрального хориоретинита нужно начинать как можно раньше, поскольку он может привести к полной слепоте. Осложнениями заболевания могут быть:
- повышенное ВГД — глаукома;
- воспаление глазного нерва — неврит;
- гнойное воспаление внутренних оболочек глаза;
- отслойка и атрофия сетчатой оболочки;
- частые кровоизлияния в переднюю глазную камеру и стекловидное тело;
- нарушения зрения в тёмное время суток;
- полная слепота.
Постановка диагноза требует комплексных исследований, которые предусматривают лабораторные тесты. Они направлены на определение возбудителя и его чувствительности к тем или иным антибиотикам, а также оценку стадии активности заболевания. Помимо этого, благодаря им можно выявить связь хориоретинита и аутоиммунных заболеваний.
Что касается инструментальной диагностики, то она позволяет оценить объём поражения глазных структур, а при наличии заболевания выявляет:
- снижение остроты зрения разной степени при проведении визометрии;
- наличие гнойных отложений или крови в передней глазной камере при гониоскопии;
- сужение зрительного поля концентрического типа или слепые области при периметрии;
- очаги поражения желтовато-сероватого цвета, которые имеют нечёткие границы, пигментацию макулы при офтальмоскопическом исследовании.
Тактику лечения хориоретинита глаза разрабатывает офтальмолог, который руководствуется данными диагностических исследований, информацией об активности и локализации процесса, а также индивидуальными показаниями пациента. Консервативная терапия предусматривает применение методик медикаментозного лечения, направленных на:
- устранение воспаления — глазные капли с НПВС, которые нужно закапывать каждые два часа;
- устранение бактериальных осложнений — индивидуально подобранные антибиотики;
- исключение формирования спаек и развития глаукомы — мидриатики;
- восстановление сетчатой оболочки — репаранты и биогенные стимуляторы.
При остром течении заболевания пациенту назначают препараты с гидрокортизоном. Для того, чтобы усилить положительный эффект от лечения, применяют физиотерапию: электрофорез и ультразвуковое воздействие.
Узнать точный диагноз и пройти курс эффективного лечения хориоретинита можно в клинике профессора Эскиной. Мы располагаем уникальным комплексом оборудования, которое позволяет не только максимально точно диагностировать патологии, но и лечить их в соответствии с международными стандратами. Записаться на приём к ведущим отечественным офтальмологам, которые у нас работают, можно по телефону: +7 (495) 139-09-81.
Лечение хориоретинита [причины, симптомы, диагностика] – ГКДБ
Хориоретинитом называют воспаление заднего отдела увеального тракта (сосудистой оболочки глаза), затрагивающее также сетчатку.
Иначе говоря, он представляет собой осложнённую форму заднего увеита. Развитие заболевания может иметь тяжёлые последствия — сильное ухудшение зрения, вплоть до слепоты.
Поэтому важно «знать врага в лицо» и при первых тревожных симптомах обращаться к врачу-офтальмологу.
Хориоретинит: причины
Среди причин хориоретинита можно выделить следующие состояния, которые в основном связаны с общими заболеваниями организма:
- Инфекционные заболевания (туберкулез, сифилис, герпес, цитомегаловирусная инфекция, токсоплазмоз), в том числе локальные (ЛОР-органов, ротовой полости)
- Воздействие радиации
- Токсины (при длительном гемофтальме разрушившиеся форменные элементы крови могут быть токсичными)
- Аллергия
- Аутоиммунные нарушения
- Саркоидоз
- Иммунодефициты (у носителей ВИЧ, ослабленных людей, при восстановлении после длительного лечения)
- Проникающие травмы глаза.
Хориоретинит: симптомы
Симптоматика заболевания сходна с другими формами увеита, она включает:
- Плавающие чёрные пятна (мушки)
- Затуманивание зрения
- Болезненные ощущения, покраснение глаз
- Повышенная светочувствительность
- Слезотечение
В зависимости от локализации болезни могут проявляться и другие симптомы. По локализации хориоретиниты подразделяют на:
- Центральные (в зоне макулы, жёлтого пятна),
- Перипапиллярные (в области слепого пятна, вокруг диска зрительного нерва),
- Экваториальные (в область экватора глаза)
- Периферические (вблизи зубчатой линии, перехода сосудистой оболочки в ресничное тело).
Периферический хориоретинит иногда протекает бессимптомно и выявляется лишь при профилактическом осмотре. Наиболее заметны изменения зрения при центральной локализации процесса (в макулярной области).
Пациенты отмечают появление тумана перед глазами, ухудшение зрения, появление мушек и искр.
Также могут искажаться формы и размеры предметов — метаморфопсии (состояние, при котором отмечается нарушение восприятия человеком формы предметов, их цвета, размера, характера движения), микропсии (также называют синдромом Алисы в стране чудес — расстройство зрения, при котором размеры видимых Пациентом предметов, выглядят меньше, чем на самом деле) и макропсии (патологическое изменение зрения, при котором окружающие объекты кажутся больше своих размеров), наступает гемералопия («сумеречная слепота»).
Заболевание может быть очаговым (единичные участки) и диффузным (множество очагов по всей поверхности). По характеру протекания оно бывает острым (длится около трёх месяцев) или хроническим (продолжается неопределённо долго, даёт рецидивы).
Хориоретинит: лечение
Лечение хориоретинита осуществляется исключительно в условиях стационара, под постоянным наблюдением врачей и с контролем проведения процедур. Терапия включает:
- Гормональное лечение
- Приём антибиотиков
- Нестероидные противовоспалительные средства
- Курсы инъекций (парабульбарные, внутримышечные, внутривенные)
- Лечение основной причины развития заболевания (например, СПИДа).
В глазной клинике доктора Беликовой не проводится стационарное лечение, однако при подозрении на хориоретинит вам срочно назначат лечение и дадут необходимые рекомендации. Установление точного диагноза, выявление причины заболевания, стадии его развития — первые и главные шаги к выздоровлению.