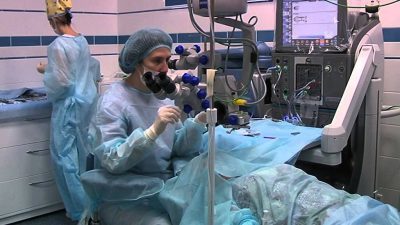
Катаракта представляет собой процесс помутнения хрусталика глаза и ухудшения из – за этого зрения человека. Медикаментозное лечение чаще всего не может справиться с предстоящей слепотой, поэтому врачи используют хирургическое вмешательство.
Способ проведения операции определяется специалистом на основании индивидуальных особенностей больного, стадии развития болезни и наличия сопутствующих патологий.
Подготовка к операции
В срок от 10 до 30 дней до операции должны быть сданы все необходимые анализы. Врач выписывает направление на следующие обязательные исследования:
- общий анализ крови и мочи;
- электрокардиограмма;
- флюорография.
Перед операцией пациент должен посетить ряд врачей:
- Эндокринолог. Нужно исключить у больного катарактой любые формы сахарного диабета, а при наличии этого заболевания незамедлительно его вылечить.
- Кардиолог. Этому врачу нужно изучить результаты электрокардиографии, на основании которой дается соответствующее заключение.
- ЛОР, терапевт, стоматолог. Эти врачи исключают воспалительные процессы в области носа и рта. Стоматологи вылечивают даже незначительный кариес.
- Офтальмолог. Специалист определяет степень и стадию развития катаракты и выдает заключение о возможности проведения планового вмешательства.
- Анестезиолог. Подбирает подходящую для возраста больного и его состояния здоровья анестезию.
Справка. Накануне хирургического вмешательства пациенту нельзя поднимать тяжести и прибегать к тяжелым физическим нагрузкам. Пациент должен хорошо отдохнуть, набраться сил и выспаться. За неделю до операции запрещено употреблять алкоголь, спиртосодержащие препараты и любые лекарства. Накануне вечером и утром перед операцией нельзя есть и желательно не пить жидкости.
Перед походом в клинику нужно помыться и надеть хлопковое белье. С собой нужно взять тапочки, полотенце, паспорт и результаты всех пройденных анализов.
Процедура проводится амбулаторно, поэтому в клинике больной находится максимум один день, а потом его выписывают домой.
Как проходит операция (этапы, анестезия)
За несколько часов до операции пациенту закапывают глаза специальными препаратами, которые расширяют зрачки и позволяют наиболее быстро врачам производить манипуляции. Кроме того в глаза вводят препараты, защищающие глаза от возможных инфекций и воспалительных процессов.
Перед заходом в операционную человек должен надеть на тело стерильное белье, а голову накрыть шапочкой. Там его встречает анестезиолог, который измеряет артериальное давление и пульс. При «удовлетворительной» оценке состояния человека ему производится обезболивающая окологлазная инъекция.
В некоторых случаях может понадобиться внутривенный ввод седативных препаратов, которые оказывают успокаивающий эффект.
Давящая повязка на глаза позволяет введенным препаратам равномерно распределиться по всей поверхности глаза. Взрослому пациенту полагается местная анестезия, детям же вводят наркоз.
В операционной больного укладывают на мягкий стол. К его руке крепят датчик, выводящий на экран уровень кровяного давления и пульс оперируемого.
Сама процедура по лечению катаракты проводится достаточно быстро и включает в себя следующие этапы:
- Антисептическая обработка больного глаза.
- Наложение на голову стерильной повязки с отверстием для оперируемого глаза.
- С помощью алмазного инструмента хирургом делается микроразрез. В зависимости от показаний данный разрез может колебаться от 2 до 3,5 мм.
- Через полученное микроотверстие врач вводит вискоэластик. Этот препарат защищает глаз от интенсивного воздействия ультрафиолета.
- Введение ультразвукового зонда, который за считанные секунды преобразует больной хрусталик в эмульсию. Эмульсия подлежит удалению вместе с капсулой.
- Вместо хрусталика устанавливается искусственная линза.
- Масса вискоэластика подлежит изъятию.
Внимание. На все манипуляции затрачивается не более 20 – 25 минут. Швы не накладываются, так как разрез самогерметизируется в течение последующих восстановительных недель. После завершения операции пациент находится под наблюдением врачей около 2 – 3 часов, после чего отправляется домой.
Послеоперационный период после удаления катаракты
Реабилитационный период прооперированного составляет примерно 2,5 месяца. В течение этого срока пациенту нужно ежедневно закапывать глаза каплями, который в индивидуальном порядке пропишет доктор.
Для предотвращения попадания в глаза пыли и инородных частиц нужно постоянно носить защитную повязку на прооперированном глазу. В рекомендуемый срок нужно регулярно посещать для осмотра офтальмологический кабинет.
Для того чтобы ускорить заживление и предотвратить смещение искусственной линзы подвергшемуся операции человеку нужно соблюдать следующие рекомендации::
- Избегать резких наклонов головы, а также различных ушибов и травм.
- Девушкам нельзя пользоваться косметикой для глаз.
- Нельзя греть, чесать и переохлаждать лицо.
- Не допускать нагрузок на глаза. Особенно важно в период восстановления не смотреть телевизор и не работать перед компьютером.
- Не тереть глаза руками и избегать попадания в них воды, пыли и прочих инородных микрочастиц.
- Не совершать физические нагрузки. Не делать зарядку и не посещать спортивные залы.
- Отказаться от посещения саун, бань и плавательных бассейнов. Во избежание занесения инфекции нельзя также плавать в водоемах.
- Вождение автомобиля нужно заменить на проезд в общественном транспорте, так как нагрузка на зрение при управлении транспортным средством очень высока.
- Носить солнцезащитные очки. Они не только помогут избежать травм зрачка от солнечного света, но и предотвратят инфицирование пылью и грязью.
Важно. Самому пациенту очень важно следить за своим состоянием. Если им будет замечено какое либо отклонение от нормы, прописанной врачом, то следует сразу обратиться к нему за консультацией.
Возможные осложнения
Опытным хирургом хирургическое вмешательство осуществляется достаточно быстро, просто и безопасно. Но в любом случае существует вероятность появления различного рода осложнений. Возможные осложнения подразделяются на интраоперационные, которые возникают в ходе проведения операции, и послеоперационные.
Последние делятся на ранние и поздние, в зависимости от сроков их появления. Частота развития послеоперационных осложнений составляет не более 1-1,5% случаев.
К самым распространенным осложнениям относят:
- Воспалительные процессы. К наиболее распространенным реакциям организма на операционное раздражение является увеит или иридоциклит.
- Кровоизлияние в переднюю камеру. Происходит по причине травмы радужки в ходе операции или в результате ее травматизма опорными элементами искусственного хрусталика.
- Подъем внутриглазного давления. Причинами могут стать «засорение» дренажной системы вискоэластиками при неполном вымывании их из глаза, а также попадание частиц вещества хрусталика в глазное дно.
- Смещение искусственного хрусталика. Происходит в результате неправильной его фиксации в капсульном мешке. Также может случиться несоразмерность величины капсульного мешка и размеров опорных элементов хрусталика. При этом у человека появляется усталость после незначительных зрительных нагрузок, двоение при взгляде вдаль.
Справка. При наличии у пациента подобных симптомов, ему назначается повторная хирургическая процедура, призванная исправить положение смещенного хрусталика.
- Отслойка сетчатки. Происходит после операции в связи с изначальной близорукостью человека, при осложнениях во время проведения процедуры излечения катаракты или в результате травмы глаза в послеоперационный период.
- Отек макулярной области сетчатки. Одно из самых распространенных осложнений, возникающих при вмешательствах на переднем сегменте глаза. Чаще всего это осложнение возникает в сроки от 4 до 12 недель после хирургического вмешательства. Риск возникновения такого осложнения повышается у тех пациентов, которые в прошлом уже имели травмы глазного дна, а также люди с глаукомой, диабетом и воспалением сосудистой оболочки глаза.
- Вторичная катаракта. Может проявиться в случае не полного удаления в ходе операции клеток эпителия хрусталика. В результате образуются хрусталиковые волокна, которые являются функционально и структурно неполноценными, неправильной формы и не прозрачными. Из зоны роста волокна постепенно перемещаются в центральную оптическую зону, образуя пленку и помутнение в зрении. Острота зрительного восприятия заметно снижается.
Стоимость
Операция по замене хрусталика может проводиться совершенно бесплатно. Для этого человеку необходимо приобрести квоту. На квоту могут рассчитывать определенные социальные категории граждан, в частности, инвалиды и пенсионеры.
Количество бесплатных процедур по лечению катаракты хирургическим путем напрямую зависит от региона, финансирования, оснащения области необходимыми специалистами и наличия высококлассного оборудования.
Внимание. При использовании протеза иностранного производства его оплата производится за счет больного. Однако и в этом случае часть затраченных средств может быть возвращена.
Бесплатные хирургические процедуры можно осуществить только в порядке очереди.
В том случае, если пациент не желает ждать долгое время очереди своего лечения, ему необходимо заплатить деньги. В этом случае стоимость хрусталика включена в оплату за процедуру.
Не исключено, что за некоторые лекарства или анализы нужно будет тоже заплатить.
Стоимость операции по удалению катаракты может варьироваться от 40 000 до 120 000 рублей. Цена зависит от качества выбранной линзы, сложности процедуры (лечение зрелой и перезрелой катаракты обходится всегда в разы дороже), наличие иных заболеваний глаз и статуса клинического учреждения.
Практически у любой частной медицинской клиники можно найти в интернете отзывы. По отзывам можно изучить качество предоставляемых услуг и сделать правильный выбор.
Операция по удалению катаракты практически всегда является единственным способом лечения заболевания.
Перед процедурой важно пройти заблаговременно все необходимые диагностические исследования и сдать полный перечень анализов.
После хирургического вмешательства нужно следовать всем предписаниям врача, чтобы избежать возможных осложнений в послеоперационный период.
Анестезия при операции катаракта
Анестезия при офтальмологических операциях позволяет проводить сложные и длительные оперативные вмешательства, направленные на восстановление зрения. При этих операциях делают общий или местный наркоз. Выбор способа обезболивания зависит от объема предстоящего оперативного вмешательства.
Основные принципы и особенности анестезии в офтальмологии
Обезболивание в офтальмологии имеет много своих особенностей. Оно должно не только обезболивать, но и выполнять такие функции:
При операциях на глаза используют как общий, так и местный наркоз
Также необходимо учитывать возраст пациентов. Большинство людей, которым показано выполнение офтальмологических операций — это люди преклонного возраста. Очень часто у них уже есть сопутствующие заболевания, которые необходимо учитывать при выборе способа обезболивания.
Разновидность офтальмологических операций
Выбор метода наркоза зависит от объема планируемого оперативного вмешательства. Ниже представлены разновидности офтальмологических оперативных вмешательств, которые делают с использованием анестезии:
- устранение глаукомы;
- дренирование глазного яблока.
- Перибульбарный блок: анестетик вводится в медиальную жировую клетчатку орбиты.
- Ретробульбарный блок: анестетик вводится в конъюнктиву и глазное яблоко.
- Он практически не изменяет давление внутри глаза.
- Может полностью заблокировать движения в глазу.
- С его помощью могут проводиться вмешательства на глазах у пациентов пожилого возраста.
- Не нуждается в дорогостоящем оборудовании, и подходит для операций, проводимых в небольших клиниках или дневных стационарах.
- Нельзя применять у детей.
- Запрещено применение у людей с нестабильной психикой.
- Требует больших умений со стороны офтальмолога.
- При серьезных или сочетанных травмах.
- При боязни пациента.
- При психических отклонениях больного.
- При наличии аллергической реакции на местные анестетики.
- Австралийский антиген (HBs+HCV)
- Общий анализ крови
- Общий анализ мочи.
Срок годности 1 мес. - Кровь на сахар
Операции выполняются по общепринятой во всем мире технологии «хирургия одного дня». Это позволяет пациентам оперироваться амбулаторно и через 2 часа после операции, уехать домой. Следующий визит — утром.- Далее хирург определяет график посещений, как правило, через 5 дней и через 1 месяц.
- В составе центра есть дневной стационар, где при необходимости пациенты находятся и получают назначенное лечение в палатах повышенной комфортности.
- Для госпитализации в отделение микрохирургии глаза необходимы заключения врачей и функциональные исследования, которые можно пройти у нас же в больнице:
- Кровь на ОРС, МР
- Общий анализ мочи
- ПТИ
- Кровь на свертываемость
- Кровь на сахар
- ЭКГ с заключением
- Срок годности 14 дней
- Флюорограмма органов грудной клетки
Срок годности 1 год
- Стоматолог 1 мес.
- ЛОР 1 мес.
- Гинеколог 6 мес.
- Эндокринолог (при сахарном диабете – диагноз, коррекция и возможность оперативного вмешательства)
- Заключение терапевта о возможности оперативного вмешательства
- Перибульбарный блок: анестетик вводится в медиальную жировую клетчатку орбиты.
- Ретробульбарный блок: анестетик вводится в конъюнктиву и глазное яблоко.
- возраст пациента;
- психоэмоциональный статус. Людям с повышенной тревожностью и неврозами показан общий наркоз, так как при местном обезболивании есть риск того, что состояние пациента будет отвлекать хирурга, что плохо отразится на качестве блефаропластике;
- переносимость местных обезболивающих препаратов. У многих пациентов наблюдается аллергическая реакция на лекарственные препараты из данной группы, потому им показана общая анестезия;
- результаты обследования. Перед операцией пациенту нужно пройти полное обследование, которое необходимо для обнаружения показаний и противопоказаний к наркозу.
- Низкая или отсутствующая эффективность от выписанных врачом препаратов.
- Постоянное повышение внутриглазного давления.
- Постоянное ухудшение функций зрительных анализаторов.
- Игнорирование рекомендаций доктора.
- Нарастание деградирующих изменений в зрительном нерве, даже при условно нормальных показателях ВГД.
- Личное желание человека провести операцию.
- Внеглазные операции. Они включают в себя такие вмешательства:
- операции на слезном канале;
- исправление косоглазия.
- Внутриглазные вмешательства:
- удаление катаракты;
- операции на сетчатке глаза.
- устранение глаукомы;
- дренирование глазного яблока.
- Лазерная хирургия (трабекулопластика)
- Пересадка искусственной дренажной системы
- хирург специальным маркером в зоне вмешательства выделяет участки, которые нуждаются в коррекции;
- кожа обрабатывается антисептиком;
- выполняется местная анестезия;
- при блокировании болевого порога хирург начинает делать блефаропластику;
- время операции составляет 40 минут, иногда меньше или больше. Все это время наркоз действует – дополнительное введение препарата снова блокирует болевой порог.
- при введении инъекции ощущается сильная боль, но длится около секунды, и это время нужно потерпеть;
- давление на веки от применения инструментов. В это время пациент должен быть спокойным, так как от этого зависит качество операции и отсутствие осложнений после нее;
- резь в глазах от ярких хирургических ламп. При пластике верхних век глаза закрыты, но иногда хирург может попросить их открыть, при этом может выполняться временное ослепление при взгляде на расположенный напротив яркий источник света;
- нервное напряжение, что является следствием тахикардии, повышенного потоотделения, слабости, полуобморочного состояния. Если пациент предрасположен к таким психическим изменениям, то лучше местный наркоз использовать вместе с седацией.
- нарушение самостоятельного дыхания. Такое осложнение наблюдается у людей с тяжелыми формами заболевания органов дыхания, но обычном им противопоказаны любые местные анестетики, поэтому диагностика должна быть тщательно проведена;
- появление синяков из-за прокола сосуда в момент введения инъекции. Осложнение не опасное, кровоподтек исчезает через несколько дней;
- инфицирование. Попадание патогенных микроорганизмов в момент введения инъекции возможно, если не соблюдать правила асептики и антисептики.
- Диетическое питание – каких-либо строгих требований к питанию пациентов нет, но они должны избегать горячих и твердых блюд. Полезно отказаться от алкогольных напитков, солений и маринованных продуктов.
- Полноценный сон – врачи советуют ложиться только на противоположную от места операции сторону тела. Когда пациент спит на животе, или на стороне больного глаза, происходит ухудшение циркуляции влаги в органе зрения.
- Гигиены – после проведения операции нельзя допускать попадания воды или пыли в больной глаз. Лучше его не трогать, не тереть и не промывать препаратами, которые не выписывал лечащий врач.
- Двигательная активность – в послеоперационный период нельзя прыгать, наклоняться вниз и подымать тяжести (тяжелее 5 килограмм).
- Посещение врача – схему обязательных посещений должен назначить лечащий врач, учитывая общее состояние больного после процедуры. Своевременное посещение специалиста позволит избежать нежелательных осложнений.
Также с использованием обезболивания, проводят вмешательства при различных травмах глаза. При этом, объем вмешательства зависит напрямую от количества поврежденных глазных тканей.
Регионарная анестезия
Регионарная анестезия является самой распространенной в офтальмологической практике. Она является разновидностью местной. В офтальмологии используется несколько ее видов:
В офтальмологии регионарный наркоз используется чаще всего
Эти виды обезболивания позволяют полностью обезболить и обездвижить глаз. Чаще всего они применяются при удалении катаракты глаза и зондировании слезного канала у взрослых. Также могут использоваться при лечении глаукомы, травмах глаза. Какой из методов регионарного обезболивания выбрать решает хирург, ведь от того, куда именно он введет препарат, будет зависеть область обезболивания.
При лечении катаракты использование общего наркоза необязательно. Регионарного обезболивания достаточно. При лечении катаракты, хирургом-офтальмологом проводится удаление пораженного хрусталика. После удаления катаракты, на месте хрусталика устанавливают специальную линзу. Хирургическое лечение катаракты – единственная способность сохранить зрение. Операция по удалению катаракты длится не более часа, и этого времени достаточно при регионарном обезболивании.
Преимущества и минусы местного обезболивания
Такой вид анестезии имеет как плюсы, так и минусы. Несмотря на все свои преимущества, он используется не при всех операциях на глазах.
Основные плюсы данного метода:
Но местный наркоз не всегда можно использовать, например, он не подходит людям с нестабильной психикой
К недостаткам относятся:
Применение общего наркоза в офтальмологии
Общий наркоз чаще всего применяется при оперативных вмешательствах на глазах у детей. Самая распространенная операция – зондирование слезного канала. Зондирование слезного канала проводится чаще всего у деток грудного возраста. Зондирование необходимо проводить, если слезный канал стал непроходимым для слез. Обычно, это происходит после дакриоцистита, то есть воспаления слезного мешка. Зондирование слезного мешка длиться около 10 минут. В слезный канал вводится игла, которая бужирует (расширяет) его. Сама операция – очень простая. Но общий наркоз при таком зондировании необходим из-за невозможности зафиксировать ребенка во время манипуляции.
При зондировании слезного канала чаще всего используют масочный наркоз. Ребенка усыпляют буквально на 5-10 минут. При таком зондировании, ребенок получает минимальное количество анестетика. Во время и после зондирования слезного канала малыш не чувствует боли. Через некоторое время глаз перестает гноиться. Обычно, период восстановления минимальный, и в первый же день малыш может ехать домой с родителями.
Общий наркоз может быть также использован в таких ситуациях:
Анестезия в офтальмологической практике может быть местной или общей. Общий наркоз чаще всего проводят у маленьких детей при зондировании слезного канала. Также, его применяют при обширных и серьезных травмах глазного яблока. Чаще всего применяют регионарный местный наркоз, который позволят полностью обезболить и обездвижить глаз, не влияя при этом негативного на весь организм.
Источник: http://narkozzz.ru/operatcii/anesteziya-v-oftalmologii-katarakta.html
Центр микрохирургии глаза. | ООО «СТАТУС»
Катаракта: Капли или операция?
В начальной стадии заболевания может быть целесообразным консервативное лечение. Когда острота зрения еще достаточно высока, нужно закапывать специальные капли, чтобы поддержать питание хрусталика и не допустить его дальнейшего помутнения.
Но в тот момент, когда лекарства уже не в силах помочь, остается единственный выход — хирургическое вмешательство. Еще недавно считалось, что удаление мутного хрусталика может быть показано лишь при полном созревании катаракты. Но это обрекает пациента на полную зависимость от болезни, ведь это самое созревание может длиться годами. Никакие очки не помогают, хрусталик продолжает мутнеть, жизнь превращается в каторгу… Одним словом, подобный подход к лечению катаракты давно устарел. Современная медицина позволяет осуществлять вмешательство на любой стадии катаракты, причем, чем раньше проводится операция, тем меньше опасность осложнений и больше шансов на успех.
При диагностике перед операцией используются методы, применяемые во всех ведущих офтальмологических клиниках мира. Данные методы диагностики позволяют не только ставить диагноз, но и отвергать ранее выставленный диагноз в других учреждениях, что практически исключает ошибку в определении показаний к хирургическому лечению начальной катаракты. По желанию хирургическое лечение возможно в день обращения на диагностику при условии, что пациент принесет с собой необходимые для нахождения в операционной анализы.
Список необходимых анализов при операции без госпитализации :
Заключения специалистов:
1. Диагностический комплекс ИОЛ-Мастер фирмы Цейс позволяет исключительно точно рассчитывать силу необходимого хрусталика.
В клинике расчет силы искусственного хрусталика проводится на основе интерференции лазерного луча на аппарате IOL MASTER, что обеспечивает максимально прогнозируемое зрение. Аналога такого прибора нет. Данная технология — самая точная.
Операционный блок оснащен современной системой вентиляции с бактерицидными фильтрами. Работа в операционной ведется под избыточным давлением, что исключает попадание нестерильного воздуха. Этим достигается снижение риска послеоперационных осложнений.
Мы используем только импортные искусственные хрусталики ведущих фирм, производства США, Англии.
В ходе операции используются специальные протекторы, которые максимально защищают глаз во время операции, а, значит, делают хирургическую травму минимальной.
Мы используем в ходе операции темпоральный разрез. который наиболее малотравмотичен (т.е. быстро самогерметизируется и не изменяет кривизну роговицы в послеоперационном периоде).
Хирургический опыт, помноженный на лучшее оборудование, расходные материалы, современные искусственные хрусталики, инновационные методы диагностики и хирургии, индивидуальный подход к каждому пациенту — это и есть качественное лечение современного уровня в Центре микрохирургии глаза.
2. Современный хирургический комбайн фирмы Alcon– Accurus в комплексе с ксеноновым осветителем и лазером Цейс позволяет проводить все виды операций на глазу бесшовным методом.
3. Операции транслируются на монитор и записываются на видео.
В ходе операции используется местная анестезия (без болезненных уколов).
Данный вид обезболивания позволяет минимально влиять на общее состояние пациента, а, значит, расширяет показания к хирургическому вмешательству.
Поэтому мы каждый день оперируем несколько пациентов, которым отказано в других лечебных заведениях из-за риска проведения общего обезболивания ввиду тяжелого состояния организма.
Источник: http://status-glazcentr.com/treatment/cataract-drops-or-surgery
loading.
Анестезия и операция – Часть 1
Наркоз при котором проходит операция по удалению катаракты
Глаукома – офтальмологическое заболевание, протекающее в виде патологического поражения зрительного нерва. Чаще всего, недуг развивается по причине значительного повышения показателей внутриглазного давления (сокращенно ВГД).
Глазной нерв отыгрывает немалую роль в процессах зрительного восприятия, так как отвечает за передачу изображения к головному мозгу. Если пропустить патологию на начальном этапе ее развития (не начато своевременное лечение), это может привести к полной и неизлечимой потере зрения. В случае с глаукомой на это может уйти всего несколько лет.
Причина
Одной из главных причин появления глаукомы является повышение ВГД. Болезнь появляется в тот момент, когда в органах зрения нарушается циркуляция внутриглазной жидкости (ее количество превышает норму).
В норме, жидкость должна выходить из глазницы через определенный канал, но если произошла его закупорка (чаще всего по причине врожденной аномалии), она продолжает собираться внутри глаза.
Другими причинами перекрытия канала (кроме врожденных) могут быть как физические травмы, так и острые воспалительные или инфекционные процессы, тромбоз сосудов или травмы, полученные при оперативном вмешательстве.
Оказание первой доврачебной помощи при травме глаз
Лечение глаукомы
Терапевтические мероприятия, которые направляются на борьбу с глаукомой, разделены на 2 группы: консервативные и хирургические. Окончательный выбор метода лечения проводится индивидуально и зависит он от тяжести поражения, эффективности предоставленных средств, темпов ухудшения зрения и прочих факторов.
Операция может быть применена для снятия приступов, устранения преград на пути выхода жидкости (которая отвечает за давление внутри глаз), или штучного создания новых путей для ее отхода.
Регионарная анестезия
Регионарная анестезия является самой распространенной в офтальмологической практике. Она является разновидностью местной. В офтальмологии используется несколько ее видов:
В офтальмологии регионарный наркоз используется чаще всего
Эти виды обезболивания позволяют полностью обезболить и обездвижить глаз. Чаще всего они применяются при удалении катаракты глаза и зондировании слезного канала у взрослых. Также могут использоваться при лечении глаукомы, травмах глаза. Какой из методов регионарного обезболивания выбрать решает хирург, ведь от того, куда именно он введет препарат, будет зависеть область обезболивания.
При лечении катаракты использование общего наркоза необязательно. Регионарного обезболивания достаточно. При лечении катаракты, хирургом-офтальмологом проводится удаление пораженного хрусталика.
После удаления катаракты, на месте хрусталика устанавливают специальную линзу. Хирургическое лечение катаракты – единственная способность сохранить зрение.
Операция по удалению катаракты длится не более часа, и этого времени достаточно при регионарном обезболивании.
Оперативное лечение
Современная офтальмология добилась высоких результатов в области лечения глаукомы. Операции, которые проводят врачи, могут быть выполнены неоднократно, причем на одном и том же глазу. Благодаря этому, возможно сохранение зрения и поддержка стабильного уровня ВГД.
Последние разработки ученных, облегчили процедуру, сделав ее более безопасной и малоинвазивной, с возможным комбинированием нескольких способов одновременно.
Окончательный результат зависит не только от техники проведения процедуры, но и от личных характеристик каждого больного (особенности организма, возраст, наличие сопутствующих заболеваний и т.д.).
В некоторых случаях, после операции, пациенту может потребоваться дополнительный курс антиглаукомных капель, которые помогут поддерживать тот результат, который удалось достичь хирургу.
Какой наркоз выбрать: местный или общий?
Какая анестезия при блефаропластике необходима? Выбирать вид анестезии лучше вместе с хирургом.
Многие пациенты выбирают местный наркоз, но важно знать, что такое обезболивание возможно при коррекции только нижнего или верхнего века.
При таком вмешательстве объем операции минимальный и не сложный по технике выполнения, поэтому местное обезболивание вполне позволит сделать пластику качественно.
Многие врачи сочетают местный наркоз с седацией, так как при этом пациент погружается в неглубокий сон, поэтому расслабляется и не мешает хирургу выполнять пластику век. Блефаропластика под общим наркозом делается круговая – одновременная коррекция нижних и верхних век, изменение разреза глаз.
Рекомендуем: Можно ли делать блефаропластику?
Такая операция требует больше времени и концентрации хирурга, а эффект от местного наркоза для соблюдения этих условий недостаточен. При выборе типа наркоза при блефаропластике учитывается не только тип коррекции, но и ряд других условий:
Травмы век: почему возникают, как и чем лечат
Любой наркоз нуждается в подготовке пациента, поэтому тип анестезии выбирается предварительно.
Показания к операции
Факторы, которые могут послужить весомой причиной проведения операции на глазах:
Разновидность офтальмологических операций
Выбор метода наркоза зависит от объема планируемого оперативного вмешательства. Ниже представлены разновидности офтальмологических оперативных вмешательств, которые делают с использованием анестезии:
Также с использованием обезболивания, проводят вмешательства при различных травмах глаза. При этом, объем вмешательства зависит напрямую от количества поврежденных глазных тканей.
Как происходит подготовка больного
Если врачи не требуют экстренной госпитализации, то пациенту назначается плановая операция. Прежде чем отправляться в операционную, нужно пройти несколько этапов подготовки.
Для начала больной сдает все необходимые анализы и проходит осмотр у нескольких специалистов с узкой специализацией. После консультации врачей, за 5-6 дней до процедуры лучше отказаться от приема некоторых препаратов.
Если пациент пожилой, контроль принятых лекарств должны проводить его родственники. Эта мера необходима для получения более успешного результата от оперативного вмешательства.
С вечера, перед назначенной операцией не стоит употреблять никакой пищи.
Анестезиолог и окулист могут дать свои рекомендации по поводу препаратов, которые необходимо принять за день до операции. В частных клиниках, при условии проведения неинвазивной или малоинвазивной операции, больные могут сразу же отправиться домой.
Но если речь идет о сложной и длительной манипуляции, пациента в обязательном порядке отправляют на койку стационара.
Зачастую, человека отправляют в палату незадолго до операции, учитывая масштабы назначенного ему лечения, сроки пребывания в больнице могут быть разными.
Виды и способы проведения операций
Если консервативная терапия не дает никакого результата, или же человек ощущает тяжелые побочные эффекты, офтальмологи могут решить провести оперативную терапию.
Данный вид оперативного вмешательства приобретает все больше спроса, и является отличным решением проблемы, хотя и не способен похвастаться долгосрочными улучшениями.
Процедура абсолютно безболезненна, проводится в течение 15-20 минут (простота манипуляции позволяет провести ее в кабинете окулиста, либо в условиях амбулатории).
Лазерный луч фокусируется на трабекулярной сети глаза, вызывая незначительные изменения в дренажной системе больного глаукомой глаза.
Благодаря этому, происходит улучшение процессов циркуляции внутриглазной жидкости, и снижение ВГД.
После завершения процедуры, врач проведет контрольное измерение ВГД, и больному позволяют смело отправляться домой, заниматься обыденными делами. Многие отмечают значительное улучшение состояния, которое дает реальную возможность перенести либо устранить необходимость в оперативном вмешательстве.
Некоторым людям может потребоваться несколько недель на то, чтобы ощутить улучшения, и в это время может сохраниться потребность в приеме прописанных ранее препаратов. Конечно же, некоторые лекарства могут и не потребоваться, но отменять их самостоятельно нельзя. Только врач, проведя осмотр, решит, какие лекарства можно отменить, а какие оставить.
Если консервативное лечение и/или лазерная хирургия не могут повлиять на ВГД, специалисты решают применить традиционную хирургию. Самым широко известным типом операции, которая показана больным со всеми формами глаукомы – это Трабекулэктомия.
В ходе операции, хирург создает штучный проход в склере, чтобы обеспечить лучшую циркуляцию излишков глазной жидкости.
Хирургическим путем создается штучный клапан, который позволяет жидкости выделяться в нужном количестве, но не позволяет глазу вытечь полностью.
В районе проделанного в глазу отверстия может появляться мелкий пузырек жидкости, который указывает на то, что она вытекает в область между конъюнктивой и склерой. В определенных случаях, штучный дренаж может перекрываться, и давление снова начнет возрастать. Такое течение обстоятельств возможно при заживлении искусственно созданного отверстия, ведь тело пытается самоизлечиться.
По этой причине, многие хирурги делают операцию с применением антифибротического агента, который внедряется в глаз во время операции, для уменьшения времени рубцевания. Половина пациентов, которые прошли через операцию больше не нуждаются в лечении, на протяжении длительного периода времени. 30-40%, которые все еще лечатся, должны регулярно проверять показатели ВГД.
Ученным удалось разработать простые устройства, которые позволяют улучшить циркуляцию водянистой влаги из передней камеры, тем самым они добились значительного снижения ВГД. Подобные устройства имеют несложное строение, изготовлены из мелких силиконовых трубочек, проходящих к передней камере глаза. Трубку соединяют с пластинками, пришитыми к поверхности глаза (они почти незаметны).
Этапы операции под местным наркозом
Блефаропластика под местным наркозом выполняется в несколько этапов:
Что чувствует пациент в момент местной анестезии?
Многие задают вопрос: больно ли делать блефаропластику под местной анестезией? Болей в момент коррекции глаз и век под местным наркозом не наблюдается. Но пациент находится в сознании и может чувствовать дискомфорт:
В течение нескольких часов после блефаропластики болей нет, но потом они могут возобновиться. При их высокой интенсивности можно принять обезболивающий препарат, показанный врачом.
Рекомендуем: Как выполняется блефаропластика у Блохина?
Вероятные осложнения местной анестезии
Самое страшное, что может случиться при местной анестезии, – это появление аллергической реакции, которая в тяжелых случаях приводит к анафилактическому шоку и отеку Квинке. К счастью, такие осложнения встречаются редко.
Появление отека Квинке и анафилаксии требует срочной медикаментозной помощи. Поэтому блефаропластику лучше делать в тех клиниках, в кабинетах которых есть аптечка для оказания срочной помощи, а в самом учреждении – реанимационное отделение. К другим осложнениям местного наркоза принято отнести следующее:
Блефаропластика под местной анестезией не вызывает осложнений, если перед процедурой полностью определены все показания и противопоказания, а хирург точно соблюдает технику введения инъекции и проведения пластического хирургического вмешательства.
Послеоперационный период
На протяжении первых 10-14 дней после операции, нужно строго соблюдать врачебные рекомендации:
Если соблюдать все рекомендации доктора, шансы на развитие осложнений сводятся практически к нолю. После завершения реабилитации, нужно ходить к окулисту хотя бы раз в 6 месяцев, для осмотра и диагностики: проверка остроты зрения, измерение давления в глазах, проведение гониоскопии (способ визуального осмотра передней камеры), смотр глазного дна и тому подобное.
Сегодня, многие глазные врачи разделились во мнении по поводу выбора лечебного плана для устранения глаукомы. Одни предпочитают применять операцию, а другие выступают за консервативную терапию (хотя их гораздо меньше). Все дело в том, что отсрочка сроков проведения хирургического вмешательства может кардинально повлиять на зрительный нерв, приведя к полной потере зрения.