Консультация врача на тему Посветил в глаз
Ответ врача офтальмолога
- Здравствуйте Анна,
- благодарим за проявленный интерес к нашей клинике.
- В смартфонах используются светодиоды, которые не могут нанести существенный урон сетчатке (и глазу в целом), тем более, что воздействие было достаточно кратковременное.
- Уверены, что ребенок “отделался легким испугом”.
- Если возникнут проблемы – обращайтесь – будем рады Вам помочь.
Задать все уточняющие вопросы по стоимости и порядку приёма, записаться на консультацию в нашу офтальмологическую клинику можно по телефону в Москве +7(495)955-91-34 или онлайн у нас на сайте.
Последствия электроофтальмии
Продолжительное воздействие ультрафиолета может вызвать развитие птеригиума, пингвекулы, сквамозной метаплазии, точечной кератопатии, карциномы. Подобные лучи раздражают поверхностный эпителий роговицы, что ведет к его гибели.
К тому же, опыты на животных выявили, что фототоксическое действие УФ-лучей испытывают все роговичные слои. Ответом становится воспалительная реакция, с отеком конъюнктивы и поверхностным точечным кератитом. В тяжелых случаях иногда наблюдаются полные слущивания эпителия, хемоз конъюнктивы, блефароспазм и слезотечение.
Эпителизация вовлеченных участков, как правило происходит только спустя 2-3 суток.
Причины светобоязни
Орган зрения реагирует на сильный свет при наличии у человека таких предрасполагающих факторов:
- простуда;
- мигрень;
- проникновение солнечного света через радужку, в которой нет пигмента;
- действие ионизирующей радиации;
- пользование мягкими линзами (в этом случае происходит раздражение глаза);
- повышенное ультрафиолетовое облучение;
- недостаточное количество пигмента меланина;
- медикаментозное увеличение диаметра зрачка;
- естественное старение глазной линзы — хрусталика;
- продолжительный просмотр телепередач, долгая работа за монитором;
- употребление некоторых лекарственных препаратов.
Физиологические
К физиологическим причинам боязни сильного света относят:
- длительное пребывание в условиях сниженной освещенности или же в полной темноте;
- состояние после сна;
- во время продолжительного чтения или работе за монитором;
- взгляд на яркий снег в солнечный день;
- попадание в глаз очень яркого света.
Патологические
Состояние, когда больно смотреть, бывает проявлением разных заболеваний.
Конъюнктивит
Так называется воспаление слизистой оболочки глаза. Его провоцируют бактерии, вирусы, грибки. При конъюнктивите характерно появление большого количества гноя и слизи. При конъюнктивите глаза болят, человек ощущает наличие в них «песка». Без лечения патология перерастает в хроническую форму.
Дакриоцистит
Это воспаление слезного канала. Болезнь связана с его закупоркой. Проблема чаще бывает у новорожденных. Главнейший симптом дакриоцистита — покраснение и боль глаз. Болезненность от солнечного света сопровождается обильным слезотечением, ощущением тумана перед глазами.
В результате осложнений дакриоцистита боль от солнечного света сочетается со снижением зрения.
Глаукома
При глаукоме происходит рост давления внутри глаза и прогрессирующее снижение остроты зрения. Зрачок при этом меняет окраску: становится зеленым или даже голубым.
К глаукоме приводят стрессы, употребление гормональных препаратов, офтальмологические заболевания.
Характерное проявление глаукомы — ощущение ярких линий и вспышек света. При этом глаза очень болезненно реагируют на яркий свет и иногда слезятся. Иногда больному приходится завешивать все окна, чтобы яркий свет не беспокоил.
Мигрень
Это хроническое неврологическое заболевание. Особенностью мигрени является распространение боли только на одну половину головы. При этом она усиливается из-за яркого света. Приступ провоцируют:
- расстройство питания кровью головного мозга;
- некоторые заболевания центральной нервной системы;
- понижение или повышение артериального давления;
- нахождение в душном помещении;
- стресс.
Близорукость
При близорукости пациенты часто жалуются на неприятные ощущения в глазах и на боязнь яркого света. Такие симптомы случаются в результате длительного зрительного перенапряжения, когда пациент пытается разглядеть размытые контуры предметов. Боли от яркого света возникают также в результате растяжения сетчатки, когда она реагирует на малейшее повышение яркости.
Инфекционные болезни головы
При их развитии пациент страдает от частого головокружения, слабости и тошноты. Больной чувствует дискомфорт в глазах во время воздействия яркого света. Головокружение, повышенная температура и сильная ослабленность могут указывать на развитие менингита. Без адекватной медицинской помощи повышается риск смертельного исхода.
Подобные симптомы возникают и при энцефалите.
Другие патологии
Прочие болезни, при которых возможно появление светобоязни, когда глаз режет от света:
- грипп;
- воспаление головного мозга;
- инсульт;
- гидрофобия (бешенство);
- абсцесс;
- воспаление тройничного нерва;
- вегето-сосудистая дистония.
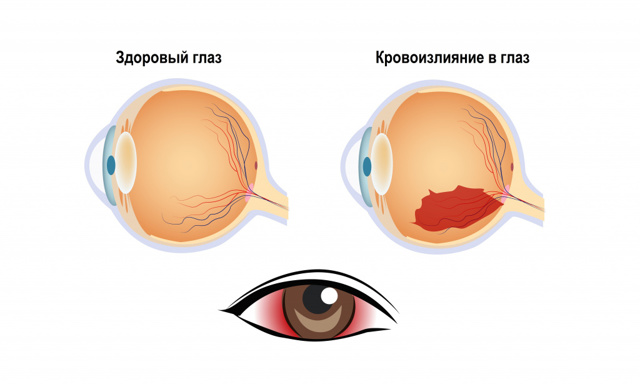
Кровоизлияние в глаз
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кровоизлияние в глаз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Кровоизлияние в глаз – это накопление крови под конъюнктивой, в оболочках глаза и между ними, в камерах глаза или в стекловидном теле. Кровоизлияние обусловлено нарушением целостности сосудов глаза. Глаза непрерывно воспринимают, преобразуют и отправляют в зрительный анализатор огромное количество информации. Глаза чувствительны к изменениям в организме и, хотя достаточно защищены, легко повреждаются внешними воздействиями. Глазное яблоко находится в полости орбиты – костного каркаса, орбита защищает глазное яблоко сверху, снизу, сзади и по бокам. Глаз в орбите располагается в жировой клетчатке — своеобразной подушке. Спереди глазное яблоко защищено веками и ресницами.
Глазное яблоко состоит из трех оболочек:
- наружной, представленной выпуклой прозрачной роговицей, переходящей в склеру – каркас глазного яблока;
- средней — спереди это цветная радужка, далее цилиарное тело, а сзади – собственно сосудистая оболочка, представленная сетью мелких артерий и вен. В центре радужки находится зрачок, пропускающий свет внутрь глаза. Цилиарное тело вырабатывает внутриглазную жидкость, которая нужна для поддержания формы глаза и помощи в обмене веществ. К цилиарному телу с помощью мышц и связок прикреплен хрусталик – линза. Посредством сокращения и расслабления мышц меняется кривизна хрусталика, таким образом, глаз «переключает» дальность и фокусирует изображение;
- внутренней – сетчатки, которая содержит палочки и колбочки, воспринимающие свет и преобразующие его в электрический импульс, который потом отправляется в головной мозг.
Стекловидное тело заполняет пространство между хрусталиком и сетчаткой глаза и представляет собой гелеобразное вещество. Глаз имеет два пространства, заполненные внутриглазной жидкостью: передняя камера глаза (между роговицей и радужкой) и задняя камера глаза (между радужкой и стекловидным телом, в ней находится хрусталик). Камеры сообщаются между собой через зрачок.
Конъюнктива – это слизистая оболочка, она выстилает изнутри веки и переходит на видимую часть глаза. Конъюнктива питается за счет сети очень мелких сосудов, расположенной прямо под ней. Снаружи она постоянно омывается слезой, продуцируемой слезными железами.
Разновидности кровоизлияний в глаз
Кровоизлияния в глаз подразделяются в зависимости от места, где накапливается кровь:
- при гипосфагме кровь скапливается между конъюнктивой и склерой из-за повреждения конъюнктивальных сосудов. Выглядит как ярко-красное пятно на белке глаза. Это наименее опасный тип кровоизлияния, не приводит к нарушению зрения, однако стоит насторожиться, если повторяется регулярно;
- при гифеме кровь изливается в переднюю камеру глаза. Гифема имеет 4 степени: 1-я степень характеризуется заполнением камеры не более чем на 1/3, 2-я – не более чем на 1/2, 3-я – более чем на 1/2, но не полностью, 4-я – полное заполнение передней камеры глаза кровью. Если кровь достигает зрачка, перед глазом возникает затуманенность, снижается зрение, появляется боязнь яркого света. При данном типе кровоизлияния возникает боль;
- при гемофтальме кровь заполняет стекловидное тело. Различают полный и неполный гемофтальм. Резко падает зрение, степень нарушения которого зависит от объема излившейся крови. Очень опасный тип кровоизлияния, может приводить к заполнению стекловидного тела соединительной тканью, стойкому снижению зрения и возможной отслойке сетчатки;
- при ретинальных кровотечениях кровь накапливается непосредственно перед сетчаткой (преретинальные кровоизлияния), внутри сетчатки (интраретинальные кровоизлияния) или сразу после слоя палочек и колбочек (субретинальные кровоизлияния). Это самый серьезный тип кровоизлияния, чаще всего приводящий к снижению или даже потере зрения.
Возможные причины кровоизлияния в глаз К наиболее вероятным причинам возникновения кровоизлияния в глаз относятся:
- механические воздействия, травмы глаза, травмы головы — степень повреждения зависит от силы воздействия;
- внутриглазные операции;
- разрыв новообразовавшихся сосудов;
- заболевания и состояния, влияющие на состав и свойства крови, нарушающие процесс свертывания крови (прием кроворазжижающих препаратов, гематологические заболевания);
- заболевания, влияющие на сосудистую стенку (гипертоническая болезнь, атеросклероз, сахарный диабет);
- заболевания глаз: глаукома (с повышением внутриглазного давления), высокая степень близорукости, отслойка сетчатки, тромбоз (закупорка) центральной вены сетчатки;
- различные инфекции (вирусные, бактериальные, грибковые и т.д.), ведущие к воспалению структур глаз. Конъюнктивит (воспаление конъюнктивы), ирит (радужки), иридоциклит (радужки и цилиарного тела), хориоретинит (сосудистой оболочки и сетчатки), ретинит (только сетчатки);
- повышение внутричерепного давления из-за возникновения лишнего объема в полости черепа при внутричерепных гематомах, опухолях мозга, отеке мозга;
- повышение внутрибрюшного и, как следствие, венозного давления при сильной физической нагрузке, при изнуряющей рвоте, во время родов.
При непроникающих тупых травмах глаза причиной разрыва сосудов является резкое повышение внутриглазного давления, этот же механизм срабатывает при глаукоме. Новообразовавшиеся сосуды имеют достаточно хрупкую стенку, они могут появляться без веских на то причин или взамен поврежденных, например, при сахарном диабете. Роме того, повышение уровня сахара крови ведет к поражению самых мелких сосудов – капилляров. При инфекционных заболеваниях воспалительный процесс приводит к повышению проницаемости сосудов, что может спровоцировать их повреждение. К болезням крови, наиболее часто приводящим к кровоизлияниям, относят геморрагические диатезы. Это группа заболеваний, при которых нарушаются процессы остановки кровотечения. Например, при гемофилии происходит наследственно обусловленное снижение факторов свертывания крови, из-за чего тромб не может образоваться. При тромбоцитопениях тромбоцитов недостаточно для первичной закупорки повреждения.
Онкологические заболевания крови. Самый яркий пример – острый лейкоз. Опухолевые клетки вытесняют собой клетки костного мозга, затем выходят в кровеносное русло и заменяют собой все здоровые клетки, в том числе те, что отвечают за остановку кровотечения.
Атеросклероз проявляется отложением в сосудах холестериновых бляшек. Постоянное или периодическое повышение артериального давления повреждает внутренний слой сосудов – эндотелий, при этом утолщается средний, мышечный слой, сосуд теряет эластичность. Эти изменения рано или поздно приводят к нарушению целостности любого сосуда.
Отслойка сетчатки от сосудистой оболочки с кровоизлиянием происходит при травмах глаза, воспалительных заболеваниях сетчатки, нарушении ее питания. Повышается риск отслойки у людей с высокой степенью близорукости.
К симптомам отслоения сетчатки резкое снижение зрения, сужение полей зрения или выпадение участка изображения, наличие мушек перед глазами, вспышек света. К каким врачам обращаться, если произошло кровоизлияние в глаз Лечением кровоизлияний в глаз занимается офтальмолог, для коррекции сопутствующих состояний может потребоваться консультация терапевта, врача общей практики, невролога.
Диагностика и обследования при кровоизлиянии в глаз
Врач проводит опрос и осмотр пациента и его глаз, определяет остроту зрения, измеряет артериальное давление, внутриглазное давление, изучает структуры передней камеры глаза, осматривает, если возможно, глазное дно. Может потребоваться ряд дополнительных методов обследования:
- ультразвуковое исследование глаза;
- электроретинография для оценки функциональной активности сетчатки;
- общий анализ крови;
Биохимия крови: расширенный профиль
Расширенное биохимическое обследование, помогающее сделать первичную оценку состояния здоровья, определить ход дальнейшего обследования. Для использования в рамках диспансерного обследования и по назначению врача.
АЧТВ (АПТВ, активированное частичное (парциальное) тромбопластиновое время, кефалинкаолиновое время, Activated Partial Thromboplastin Time, APTT)
- АЧТВ – скрининговый тест для оценки внутреннего пути активации свертывания крови (факторы XII, XI, IX, VIII, X, V и II) и мониторинга пациентов, получающих гепариновую терапию.
Тромбиновое время (Thrombin Time)
Скрининговый тест для оценки эффективности заключительного этапа свертывания крови (образования фибрина из фибриногена).
Фибриноген (Fibrinogen)
Белок, предшественник фибрина, составляющего основу сгустка при свертывании крови.
D-димер (D-dimer)
Определение уровня D-димера – основного маркера тромбообразования и фибринолиза. В большинстве случаев анализ применяется как дополнение к другим гематологическим исследованиям.
Что делать при кровоизлиянии в глаз? Не стоит пытаться самостоятельно определить причину кровоизлияния, как и не нужно принимать какие-либо препараты до визита к врачу.
Рекомендуется воздержаться от применения линз.
Лечение кровоизлияния в глаз При любом кровоизлиянии в глаз устраняют причину, вызвавшую кровоизлияние, и проводят лечение основного заболевания. Все последующие действия направлены на удаление крови из глаза. Подконъюнктивальное кровоизлияние не требует активного вмешательства, обычно достаточно применения местных сосудосуживающих препаратов. При небольшом количестве крови в передней камере глаза назначают кроворассасывающие препараты и средства, понижающие внутриглазное давление. К хирургическому лечению переходят, если нет эффекта от медикаментозной терапии, образовался кровяной сгусток, роговица начала впитывать кровь, и не снижается давление внутри глаза.
При свежем гемофтальме рекомендован постельный режим, повязка на оба глаза, холод на глаза на 2 часа. Применяют кровоостанавливающие препараты локально и перорально.
Для того чтобы на месте рассасывания крови не образовалась соединительная ткань, назначают местные кортикостероиды, электрофорез препаратов, разрушающих соединительную ткань, и ультразвук с использованием кроворассасывающих препаратов.
При неэффективности консервативной терапии при полном гемофтальме кровь удаляют хирургическим путем, частичный гемофтальм редко лечится оперативно.
При поражении сетчатки применяют кортикостероидные гормоны, препараты, улучшающие качество сосудистой стенки, антиоксиданты, противовоспалительные, мочегонные средства. При безуспешности названных методов возможно лазерное лечение.
Источники:
- Офтальмология: Учебник / под ред. Е.И. Сидоренко. – 3-е изд., перераб. и доп. – М.: ГЭОТАР-Медиа, 2015. – 640 с.
- Глазные болезни: Учебник/ под ред. В.Г. Копаевой. — М.: Медицина, 2002. -560 с.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ретинопатия недоношенных детей
Ретинопатия недоношенных – серьезное заболевание, которое связано с нарушением развития сетчатки (светочувствительной области глаза) у недоношенных малышей.
Впервые ретинопатия была диагностирована у недоношенного малыша в 1942 году американским офтальмологом Терри. Тогда он описал клиническую картину и дал название этому заболеванию – ретролентальная фиброплазия.
Позднее врачами была установлена связь между нарушением роста сосудов и высокой концентрацией кислорода в инкубаторах для выхаживания новорожденных. В сетчатке обменные процессы осуществляются не посредством дыхания, а с помощью гликолиза.
* Такое состояние говорит о том, что источником энергии служит расщепление глюкозы, протекающее без потребления кислорода. Под воздействием кислорода гликолиз угнетается и, как следствие, сетчатка страдает.
Обычно ретинопатия развивается на четвертой неделе жизни ребенка, а пик заболевания приходится на восьмую неделю. Чаще всего ретинопатия возникает сразу на обоих глазах.
Ретинопатию необходимо лечить как можно раньше, так как нередко ретинопатия сопровождается миопией, астигматизмом, катарактой, глаукомой, косоглазием и амблиопией и может привести к невосполнимой потере зрения.
На сегодняшний день врачи полагают, что факторов, влияющих на возникновение ретинопатии недоношенных, несколько. Среди них:
- преждевременные роды (26-28 неделя);
- малая масса тела недоношенных детей (1,4 кг и менее);
- искусственная вентиляция легких более 3-х дней после рождения;
- кислородотерапия более 1 месяца;
- изменения дыхательной, кровеносной и нервной систем;
- нестабильное состояние ребенка сразу после родов;
- тяжелые внутриутробные инфекции.
Диагностика ретинопатии недоношенных
Обследование недоношенного ребенка необходимо провести на 1-2 неделях после рождения. Далее необходимо наблюдаться у врача-офтальмолога обязательно каждую неделю. Детям с подозрением на ретинопатию нужно обязательно проводить осмотр глазного дна при расширенном зрачке.
Помните, для того, чтобы сохранить здоровье детских глаз, диагностическое обследование зрения должно стать не менее важным и регулярным, чем прививки и осмотры педиатра! Ведь от того, как видит ваш малыш, зависит его будущее.
Лечение ретинопатии недоношенных
Как показывает медицинская статистика, немало случаев, когда улучшение состояния детей с ретинопатией I–II стадии происходило без определенного лечения. Ретинопатия «пороговой» (III стадии) требует оперативного лечения. IV–V стадии приводят к необратимой потере зрения.
Для предупреждения разрастания новообразованных сосудов периферические области сетчатки могут быть обработаны при помощи криоретинопексии. Помимо этого как вариант лечения может быть использована лазерная коагуляция сетчатки.
Эти методы лечения направлены на сохранение центрального зрения.
*Гликолиз – это ферментативный процесс последовательного расщепления глюкозы в клетках.
Оценка статьи: 4.6/5 (18 оценок)
Болезни глаз у новорожденных
Иногда уже у новорожденного ребенка можно заметить явные проблемы с глазами. Чаще всего они проявляются как покраснение, припухлость, слезотечение или другие выделения (в том числе и гнойные). Малыш ведет себя беспокойно, плохо спит, пытается дотянуться до глаз и потереть.
Некоторые другие отклонения, такие как косоглазие, также видны невооруженным глазом.
Учитывая чрезвычайную уязвимость младенцев, при появлении признаков заболеваний глаз необходимо сразу же обращаться к специалисту.
В этом случае не стоит полагаться на мнение неонатолога или педиатра, необходима консультация квалифицированного офтальмолога, который может поставить точный диагноз и назначить корректное лечение.
Негативно на здоровье глаз могут отразиться и внутриутробные инфекции. Особенно внимательно нужно подходить к вопросу офтальмологических патологий, если ваш ребенок недоношенный или имеет генетическую предрасположенность к каким-либо заболеваниям.
Дакриоцистит (непроходимость слезных протоков) у младенцев
Дакриоцистит является одним из самых распространенных заболеваний у новорожденных. Оно связано с тем, что носослезный проток закрывает пробка или пленка из эмбриональной ткани. В норме она должна отходить незадолго до рождения или во время него, но в некоторых случаях этого не происходит. Патология может затрагивать как один глаз, так и оба.
Родители замечают слизисто-гнойное отделяемое из одного или обоих глаз. Часто это заболевание неправильно диагностируется как гнойный конъюнктивит и длительно безуспешно лечится.
Лечится дакриоцистит либо с помощью комплексного консервативного лечения, либо при отсутствии положительной динамики проводят зондирование слезоотводящих путей.
Обязательно на всех этапах пользоваться каплями с антибиотиком, чтобы предотвратить дополнительное инфицирование глаза.
Ретинопатия недоношенных
Эта проблема связана с патологией сетчатки и встречается только у недоношенных. В особой группе риска находятся дети, рожденные до 34 недели или с весом менее 1,5 кг. Чем меньше вес, тем большая вероятность столкнуться с болезнью.
Ретинопатию диагностируют уже на первых неделях жизни, обычно сразу на двух глазах. Есть две стадии: активная (длится до полугода) и рубцовая.
Если вовремя начать лечить, то второй части можно избежать, однако контролировать процесс нужно чуть ли не всю жизнь, потому что отслойка может случиться в подростковом возрасте или даже позже.
Лечение ретинопатии у недоношенных обычно предусматривает хирургическое вмешательство.
Родовые травмы и другие патологии
Патологии такого рода бывают врожденными (связаны с аномалиями развития глаз), либо приобретенными (если при родах применялись щипцы или кесарево сечение). Даже при физиологических родах иногда имеют место кровоизлияния в глаз.
У младенцев диагностируются и другие заболевания: врожденная катаракта, глаукома, астигматизм, дальнозоркость, миопия, косоглазие, конъюнктивит. Своевременно начатое лечение обычно позволяет либо излечить заболевание, либо приостановить его развитие.
Как защитить глаза ребенка от гаджетов?
Абугова Т.Д. — врач-офтальмолог, к.м.н., Зам. директора ОПТИК СИТИ по лечебной и научной работе, Руководитель Центра цветотестирования и цветокоррекции, Член координационного Cовета RCLA
Голубева Е.В. — врач-офтальмолог, зам. главного врача ОПТИК СИТИ по детской офтальмологии
Сегодня наши дети «сидят в гаджетах» не только из-за увлечений, но и вынужденно, потому что обучение стало дистанционным. Время зрительных нагрузок непомерно возросло. Неотрывно глядя в экраны с самого утра, школьники испытывают усталость. Они и так нервничают из-за нестабильности связи, невозможности двигаться и менять обстановку в течение дня. И возросшая нагрузка на зрение лишь усугубляет ситуацию. Пока обстоятельства требуют приспосабливаться и запастись терпением. А мы, сотрудники оптик, вместе с обеспокоенными и озадаченными родителями ищем оптимальные решения для наших детей.
Разберем все возможные способы, чтобы реально помочь детскому зрению не падать и оставаться здоровым.
В чем именно состоит опасность?
- Вредное воздействие оказывает мерцающий синий свет — излучение от экранов гаджетов.
- Глазные мышцы при работе вблизи постоянно находятся в напряжении. Они расслабляются при переведении взгляда вдаль. Глаза ребенка перед экраном долгое время работают на одном и том же близком расстоянии. Если глазные мышцы не отдыхают, не получают регулярную «передышку», появляется избыточное напряжение и спазм аккомодации.
Действительно ли вреден синий свет, излучаемый экранами?
Неоспоримое утверждение, с которым согласны врачи многих специализаций – влияние гаджетов и синего света на циркадные ритмы.
Ребенок, даже будучи сильно уставшим, сидя в компьютере или в телефоне, уснуть не может. Вырабатывается мало мелатонина, происходит перевозбуждение головного мозга.
Именно поэтому «продвинутые» родители, и те, кто «в теме», запрещают использование гаджетов минимум за час до сна.
Также появились исследования о том, что во время работы с гаджетами зрачок человека сужается быстрее, а после работы с ними расширяется медленнее. В этом одна из возможных причин ночной миопии, когда пациент жалуется на то, что весь день работает за компьютером, а, выходя на улицу, плохо видит.
Сколько времени безопасно проводить за гаджетами?
Если речь о смартфоне, то нагрузка не должна превышать 2-3 часа в день. Все-таки это очень мелкое изображение в сочетании с близким расстоянием. Время за компьютером может быть увеличено. Важно понимать, что чем дальше расстояние и крупнее экран, тем легче глазам.
Поэтому будет оптимальным следующее решение: все, что можно делать не в телефоне, а в компьютере, делаем в компьютере. Фильмы лучше смотреть не на компьютере, а по телевизору.
С ребенком надо уметь договариваться и переводить все занятия на более дальнее расстояние и крупный формат, добавляя при этом защиту в очках.
Если договориться не получается, можно порекомендовать использовать в детских гаджетах родительский контроль с установкой определенного плана работы на день.
Такой подход может вызвать сопротивление со стороны ребенка, но введенные ограничения будут ему на благо.
Лайфхак: можно легко продублировать изображение с компьютера на экран обычного телевизора. Нужен всего лишь длинный HDMI-кабель (стоит менее 1000 рублей). В этом формате удобно не только смотреть фильмы, но и проходить онлайн обучение. Ваш ребенок во время уроков будет сидеть на самом безопасном из возможных расстоянии от экрана, и его глаза не будут испытывать сильное напряжение.
Как сделать так, чтобы ребенок проводил меньше времени за компьютером?
Все дело в гормоне дофамине, который отвечает за получение удовольствия от достижения цели. При участии ребенка в компьютерной игре он вырабатывается в разы быстрее, нежели от выигрывания в теннис или футбол. «Вкусное подкрепление» нашей эмоциональной системе. Не дав взамен приятного подкрепления, оторвать от компьютера не получится. Нельзя просто забрать и ничего не дать взамен.
К сожалению, мы сами невольно подаём не лучший пример детям. Родители постоянно в телефонах, а ребенка просят отложить свой гаджет. Для маленького человека это явное противоречие. Он скорее примет вашу модель поведения, а не озвученные правила.
Поэтому совет родителям – заинтересовывать ребенка спортом. Важны прогулки на свежем воздухе 2 часа в день, желательно в светлое время суток. Родители удивляются этому совету, они хотят «волшебную таблетку», но вот она реальность!
Оторвать ребенка от компьютера и отправить его на свежий воздух – зрительное утомление станет меньше, развитие миопии может замедлиться.
Экран смартфона действительно не должен быть избыточно светлым, особенно в темное время суток. Но этой защиты недостаточно.
Защищают ли компьютерные очки от вредного излучения?
С точки зрения медицины, компьютерные фильтры блю-блокеры могут повысить контрастность, сбалансировать яркость, отсечь синюю часть спектра. В этом и заключается их эффективность.
Есть два вида защиты, на выбор:
- Материал очковой линзы. Ее можно отличить по желтоватому оттенку. Такие линзы слегка меняют цветовосприятие, делая все вокруг словно освещенным теплым мягким светом, выгодно отличающимся от резкого для глаз люминисцентного излучения современных ламп. Многие выбирают такие линзы именно за это: в них мир выглядит более солнечным. Это само по себе неплохо и для настроения в нашем пасмурном климате.
- Покрытие очковой линзы. У линзы будет едва заметный голубоватый оттенок. Линзы с таким покрытием не меняют цветовосприятие, выглядят просто прозрачными, их нельзя отличить от обычных по внешнему виду.
Подобрать очки для компьютера
Советуем родителям ориентироваться и на личные ощущения – свои и ребенка. Вы можете заметить, что в очках с защитой от излучения работать гораздо комфортнее, нежели без них. Усталость будет меньше, и такие линзы будут полезны даже для тех, кто не нуждается в коррекции зрения.
Защитить глаза детей поможет только комплексный подход:
- Чередование зрительной нагрузки с отдыхом или упражнениями для глаз. Посмотреть подробнее.
- Выбор в пользу бОльшего размера экранов и увеличенных рабочих расстояний.
- Спорт и прогулки на свежем воздухе в светлое время суток.
- Компьютерные очки (блю-блокеры) с защитой глаз от вредного синего излучения.
- Личный пример родителей и умение договариваться
Как это может выглядеть в реальной жизни: Учиться онлайн перед максимально большим экраном (например, монитор подключен к телевизору). Во время дистанционных уроков быть в очках с блю-блокером. Выполнять упражнения для глаз. На каждой перемене вставать, походить по квартире.
После уроков пообедать и идти на прогулку, часа на два. Световой день еще не закончен, польза максимальна. Движение плюс смена деятельности – то, что нужно после долгого сидения перед экраном. Ну а приготовление уроков и вечернее сидение в гаджетах желательно прекратить за час до сна.
Несложно, правда?!
Все эти простые вещи мы можем организовать для своих детей сами. И они действительно работают, а вот волшебной таблетки не существует!
Ринская Н.В. — магистр оптометрии, магистр педагогики и психологии
Шекунова Е.А. — врач-офтальмолог, медицинский консультант ESSILOR Академии
Егорова А.В. — врач-офтальмолог, к.м.н., зам. главного врача по медицинской деятельности офтальмологической клиники «КРУГОЗОР»
Ретинопатия недоношенных — лечение в Москве, стоимость в клинике доктора Шиловой
Содержание
Согласно печальной статистике, практически у каждого третьего недоношенного младенца обнаруживается офтальмологическая патология — ретинопатия недоношенных, причем ее удельный вес у детей с массой тела при рождении менее 750г составляет 81-95%.
Ретинопатия недоношенных (РН) — это аномалия глаз, выявляемая у родившихся раньше срока младенцев, обусловленная нарушением формирования сосудов светочувствительной оболочки глаза (сетчатки). В некоторых случаях подобная проблема способна стать причиной абсолютной слепоты.
Детские офтальмологи «Клиники доктора Шиловой» специализируются на точной диагностике и эффективном лечении ретинопатии в Москве: мы располагаем всем необходимым оборудованием и квалифицированными специалистами для сохранения зрения вашего ребенка.
Причины
В середине прошлого века, специалистами была выявлена связь между высоким содержанием кислорода в младенческих кювезах (медицинских инкубаторах для новорожденных) и изменением роста сосудов их глаз.
Это связано с тем, что высокий уровень кислорода в крови новорожденного ребенка или его сильные колебания приводят к дисбалансу гормонов, контролирующих рост сосудов сетчатки, вызывая их патологическое разрастание. Поэтому главной причиной ретинопатии недоношенных было принято считать высокий уровень кислорода, подаваемого в кювезы для недоношенных младенцев.
Ограничение поступления кислорода после установления данного факта снизило частоту возникновения РН. Однако, это стало причиной роста летальных исходов из-за респираторного младенческого дистресс-синдрома, а также увеличения у выживших детей частоты определенных тяжелых последствий кислородного голодания.
В настоящее время выработаны оптимальные протоколы выхаживания таких новорожденных, позволяющие значительно снизить риск развития осложнений, в том числе и ретинопатии недоношенных. Но для этого требуется современное оборудование и высокая квалификация неонатологов.
Сегодня ретинопатию недоношенных принято относить к разряду полиэтиологических заболеваний, на возникновение которых влияют многие причины.
В группу риска по данному заболеванию относят недоношенных младенцев, чья масса тела к моменту рождения не достигла 2000 грамм, а срок гестации был менее 34 недель.
К тому же риск РН серьезно возрастает, если такому ребенку более трех дней проводится искусственная вентиляция легких и дольше 1 месяца — кислородотерапия.
Дополнительными факторами, вызывающими патологию, способны стать:
- Генетическая предрасположенность (теоретически);
- Тяжелые инфекции периода внутриутробного развития;
- Ишемия мозга вследствие кровоизлияния, произошедшего из-за осложненной беременности или родов.
Как проявляется ретинопатия недоношенных
Основная причина РН – незавершенный процесс формирования сосудистой сети (васкуляризация) сетчатки глаза младенца в естественных условиях (т.е. внутриутробно).
Известно, что начало васкуляризации сетчатки плода приходится на 16 неделю гестации. Формирование сосудов, при этом, начинается от центра диска зрительного нерва в направлении периферии.
Этот процесс, обычно, завершается к моменту рождения ребенка на стадии доношенности (40 нед гестации).
Таким образом, чем ребенок рождается раньше, тем меньшая площадь его сетчатки покрыта сосудами, а площадь сетчатки без сосудов (аваскулярная) — большая.
У рожденных 7-месячными младенцев наблюдается недоразвитие сосудов сетчатки концентрического типа: в ее центральном отделе уже налажено кровоснабжение, а периферия страдает от гипоксии и недостатка питательных веществ по причине отсутствия сосудов.
После рождения на процесс формирования сосудов недоношенных детей также воздействуют определенные патологические факторы: агрессивная внешняя среда, кислород, свет, которые при неблагоприятном стечении обстоятельств способны запустить механизм развития ретинопатии.
Главное проявление данной патологии – прекращение процесса нормального формирования сосудов глазного дна, с прорастанием их в стекловидное тело. Следующим этапом становится образование в стекловидном теле соединительной ткани, что является причиной натяжения сетчатки и может вызвать ее отслойку.
Как правило, РН начинается на 4 неделе жизни младенца, а его пик приходится на 8 неделю, что соответствует времени доношенности. Обычно заболевание выявляется на обоих глазах одновременно, хотя один глаз может иметь большую степень поражения.
Классификация
Ретинопатию недоношенных принято подразделять (классифицировать) в соответствии:
- С местоположением процесса патологии относительно диска зрительного нерва.
- По объему поражения. Подобно циферблату часов, окружность глаза делится на 24 участка — часа. Распространенность заболевания — это количество часов, подвергшихся поражению.
- По стадии. Заболевание характеризуется прогрессированием процесса. Его постепенное развитие происходит от 4 до 10 недели жизни, проходя за это время с 1 по 5 стадии. На третьей стадии, носящей название «пороговой», как правило, назначается коагуляция сетчатки. На пятой, при отсутствии адекватного лечения происходит тотальная отслойка сетчатки с полной потерей зрения.
Кроме того, в течении патологического процесса выделяют фазы активности: острую и регрессивную (рубцовую).
В большинстве случаев РН подвержена самопроизвольному регрессу, причем остаточные изменения на глазном дне могут отсутствовать у 55-60% детей. Однако такая патология нередко протекает и более тяжело, с прогрессированием вплоть до тотальной отслойки сетчатки.
Классически тип течения РН отмечается в 75% случаев, при этом заболевание последовательно проходит все 5 стадий. Кроме того, существуют злокачественные формы ретинопатии – заднеагрессивная форма и «плюс»-болезнь, характеризующиеся молниеносным течением без выраженной стадийности.
Для любой формы ретинопатии недоношенных характерно возникновение разного рода осложнений, очень часто она сочетается с:
- близорукостью и астигматизмом;
- косоглазием и амблиопией;
- катарактой;
- глаукомой;
- отслойкой сетчатки
Причем отслойка нередко возникает в подростковом возрасте из-за происходящего при интенсивном росте глаза растяжения остаточной рубцовой ткани.
Диагностика РН
Для исследования глазного дна детей применяют метод непрямой бинокулярной офтальмоскопии. Для осмотра выполняется капельное расширение зрачка, иногда, применяются векорасширители. Как правило, первое обследование назначается под аппаратным контролем в отделении интенсивной терапии.
С целью диагностики, а также для осуществления контроля над эффективностью хирургического лечения, назначают УЗИ глаз.
Дифференциальная диагностика ретинопатии осуществляется с другими офтальмологическими заболеваниями, способными вызывать нарушения зрения у недоношенных младенцев. К ним относят: частичную атрофию зрительного нерва, аномалии развития глазного яблока и др.
В качестве метода функционального исследования применяют регистрацию зрительных вызванных потенциалов (ЗВП) и электроретинографию (ЭРГ).
При регрессе ретинопатии недоношенных, офтальмологические обследования детей проводятся раз в полгода до периода совершеннолетия (18 лет). Цель таких осмотров — исключение возможных осложнений, которые сопутствуют ретинопатии (в том числе — подростковой отслойки сетчатки).
Лечение ретинопатии недоношенных
На третьей пороговой стадии РН в качестве лечения применяют лазеркоагуляцию (реже – криокоагуляцию) аваскулярной зоны сетчатки.
В более развитых стадиях заболевания назначается хирургическое вмешательство — циркляж склеры и/или витрэктомия.
Большинство специалистов сегодня, в том числе и наши детские офтальмологи, склонны проводить малышам наименее травматичную операцию лазеркоагуляции аваскулярной зоны сетчатки.
Процедура транспупиллярной (череззрачковой) лазеркоагуляции более эффективна, имеет меньше негативных последствий, проходит под более точным контролем хирургического вмешательства, чем криокоагуляция.
Существуют и иные веские преимущества лазерной коагуляции:
- ее безболезненность, что дает возможность проведения операции без применения общего наркоза;
- отсутствие послеоперационных отеков;
- минимальное влияние на дыхательную и сердечную системы.
Когда эффект от проведения лазерной или крио процедуры отсутствует, отслойка сетчатки прогрессирует и процесс переходит в 4 — 5 стадии, обязательно выполнение хирургической операции. Если отслойка сетчатки неполная, всегда остается шанс сохранить зрение. При полной отслойки сетчатки прогноз по зрению неблагоприятный.
Обращайтесь к врачам-офтальмологам «Клиники доктора Шиловой» уже сегодня! Используйте наши 100% немецкие технологии и опыт специалистов по ретинопатии недоношенных для сохранения зрения своего ребенка.


 Глаза непрерывно воспринимают, преобразуют и отправляют в зрительный анализатор огромное количество информации. Глаза чувствительны к изменениям в организме и, хотя достаточно защищены, легко повреждаются внешними воздействиями. Глазное яблоко находится в полости орбиты – костного каркаса, орбита защищает глазное яблоко сверху, снизу, сзади и по бокам. Глаз в орбите располагается в жировой клетчатке — своеобразной подушке. Спереди глазное яблоко защищено веками и ресницами.
Глаза непрерывно воспринимают, преобразуют и отправляют в зрительный анализатор огромное количество информации. Глаза чувствительны к изменениям в организме и, хотя достаточно защищены, легко повреждаются внешними воздействиями. Глазное яблоко находится в полости орбиты – костного каркаса, орбита защищает глазное яблоко сверху, снизу, сзади и по бокам. Глаз в орбите располагается в жировой клетчатке — своеобразной подушке. Спереди глазное яблоко защищено веками и ресницами.  При инфекционных заболеваниях воспалительный процесс приводит к повышению проницаемости сосудов, что может спровоцировать их повреждение. К болезням крови, наиболее часто приводящим к кровоизлияниям, относят геморрагические диатезы. Это группа заболеваний, при которых нарушаются процессы остановки кровотечения. Например, при гемофилии происходит наследственно обусловленное снижение факторов свертывания крови, из-за чего тромб не может образоваться. При тромбоцитопениях тромбоцитов недостаточно для первичной закупорки повреждения.
При инфекционных заболеваниях воспалительный процесс приводит к повышению проницаемости сосудов, что может спровоцировать их повреждение. К болезням крови, наиболее часто приводящим к кровоизлияниям, относят геморрагические диатезы. Это группа заболеваний, при которых нарушаются процессы остановки кровотечения. Например, при гемофилии происходит наследственно обусловленное снижение факторов свертывания крови, из-за чего тромб не может образоваться. При тромбоцитопениях тромбоцитов недостаточно для первичной закупорки повреждения. 