В этой статье мы расскажем вам:
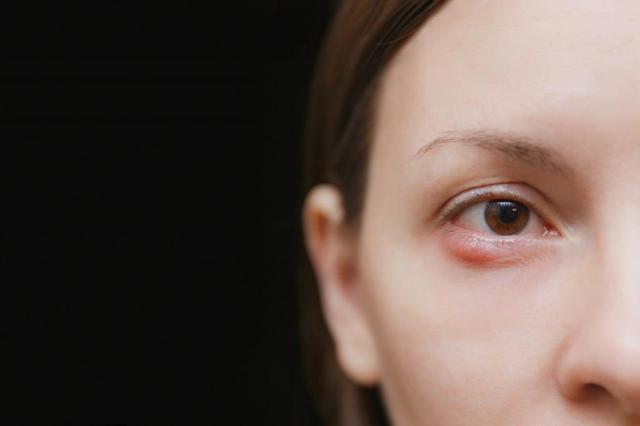
Ячмень
Ячмень (гордеолум) – острое гнойное воспалительное заболевание века. Очаг воспаления локализуется в мешочке ресницы или сальной железе ее луковицы. Данной патологии следует уделить особое внимание, так как она может говорить о снижении общего иммунитета.
В организме человека существует условно-патогенная микрофлора, которая не является причиной заболеваний при нормальной работе иммунитета.
Как только защитные функции организма снижаются, микрофлора активизируется и становится причиной различных патологических состояний, например, ячменя. Гордеолум в 90% случаев вызван бактериальным возбудителем — золотистым стафилококком.
По статистике, чаще всего ячмень диагностируется в возрастном промежутке от 20 до 50 лет, однако нередки его проявления и в детском возрасте. Патология хоть раз проявлялась у 90 человек из 1000.
Классификация ячменя
Обычно ячмень у взрослых и у детей делят на наружный и внутренний, исходя из места возникновения воспалительного процесса.
1. Наружный
Характеризуется появлением на внешней стороне верхнего или нижнего века нарыва с белым гнойником на верхушке. Со временем гнойник созревает и вскрывается. После этого начинается регенерация тканей: чаще всего в течение нескольких дней от воспаления не остается и следа.
От него обычно страдают железы Цейса и Молля. Сальные железы Цейса располагаются парно вокруг каждого фолликула, в который и выделяют свой секрет. Потовые железы Молля находятся там же, функция их до сих пор до конца не выяснена.
Особенности наружного ячменя:
- Встречается чаще, чем внутренний
- Причина появления — инфицирование фолликулов ресниц или желез, которые находятся у края век
- Процесс инфицирования распространяется на близлежащие ткани
- Присутствует риск возникновения ранки или абсцесса на крайней границе века.
- Место локализации — внешняя, видимая поверхность века
Первичные признаки:
- Гиперемия века (покраснение)
- Отечность
- Боль, покалывание в пораженном участке
- Слезотечение
Начало заболевания может проходить почти бессимптомно. В разгар воспаления инфильтрат лопается, гнойное содержимое выходит наружу еще несколько дней. После этого боль стихает, и начинается процесс заживления.
2. Внутренний
Особенности:
- Место локализации — дольки мейбомиевых желез, находящиеся в хрящевой пластинке века (их секрет участвует в формировании липидного слоя слезной пленки, покрывающей глазную поверхность и внутреннюю часть век)
- Воспаление располагается внутри века
- Более болезненное течение
- Легко диагностируется
Симптомы:
- Боль
- Отек
- Повышенное слезотечение
- Ощущение инородного тела в глазу
На внутренней стороне века можно заметить гиперемированный участок с желтоватой серединкой. Внутренний ячмень обычно болезненней внешнего, и времени для его созревания требуется больше.
Созревший внутренний ячмень вскрывается в конъюнктивальный мешок.
При неблагоприятном течении заболевания на месте ячменя может образоваться халязион — хроническое воспаление участка хряща и железы, при котором проток железы закупоривается, и секрет не может выйти наружу.
Выглядит халязион как плотный гиперемированный шарик размером от просяного зерна до горошины. Это состояние требует обязательного лечения под контролем офтальмолога.
В редких случаях образование ячменя — как внутреннего, так и внешнего — может сопровождаться общим недомоганием, повышением температуры, ломотой в суставах, мышечной и головной болью, увеличением лимфатических узлов, расположенных рядом с пораженным глазом. Обычно такая реакция организма говорит об осложненном течении заболевания. При обнаружении первых симптомов необходимо незамедлительно обратиться к врачу.
Основные стадии ячменя:
- Инфильтрация. На этой стадии проявляются зуд, отечность, гиперемия. Сначала симптомы имеют слабовыраженный характер, затем неприятные ощущения усиливаются.
- Нагноение. На этой стадии образование может превратиться в упругую гнойную капсулу.
- Прорыв. Гнойная капсула прорывается самостоятельно. Если этого не происходит, ячмень вскрывается хирургом. На протяжении нескольких дней из области воспаления будет отделяться гной.
- Заживление. Длительность этапа составляет от нескольких дней до недель. На месте бывшего воспаления формируется корочка, затем под ней образуется новый слой ткани. После завершения регенерации корочка самостоятельно отпадает.
Причины появления ячменя
К причинам, приводящим к возникновению недуга, относят:
- Несоблюдение правил гигиены
- Пользование чужой или просроченной косметикой, грязными кистями и аппликаторами
- Невылеченный демодекс
- Длительное нахождение в пыльном, грязном помещении
- Нехватку витаминов
- Простудные заболевания, переохлаждение, снижение иммунитета
- Постоянные стрессы
- Сахарный диабет
- Ожирение
- Глистную инвазию
- Хроническую инфекцию
Часто воспалительный процесс наступает после трения глаз грязными руками.
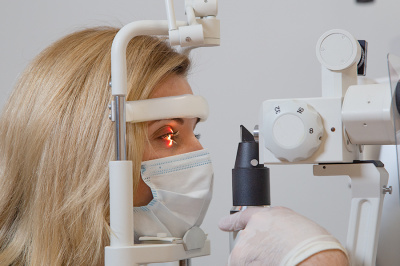
Диагностика
При появлении симптомов ячменя требуется консультация офтальмолога. Проводится визуальный осмотр глаза с выворотом век при боковом освещении. Дополнительная диагностика не требуется.
При часто рецидивирующих ячменях необходимы консультации эндокринолога, гастроэнтеролога и дерматолога, а также дополнительная диагностика:
- Определение уровня глюкозы (кровь и моча)
- Глюкозо-толерантный тест
- Исследование ресниц на демодекс
- Исследование кала на яйца гельминтов
- Бактериологическое исследование мазка с конъюнктивы на выявление возбудителя
- Посев крови на стерильность
В редких случаях образование ячменя, как внутреннего, так и внешнего, может сопровождаться общим недомоганием, повышением температуры, ломотой в суставах, мышечной и головной болью, увеличением лимфатических узлов, расположенных рядом с пораженным глазом. Обычно такая реакция организма говорит об осложненном течении заболевания.
Лечение
Зачастую ячмень самостоятельно созревает и вскрывается в течение недели. Заболевание без осложнений не требует медицинского вмешательства.
Для быстрого избавления от дискомфорта можно прибегнуть к согревающим компрессам: 3−4 раза в день накладывать на воспаленную область смоченное в теплой воде или нагретое полотенце.
Также могут помочь компрессы с соком алоэ, отваром зверобоя, ромашки.
В период болезни особенно важна тщательная гигиена век: при усиливающихся выделениях следует очищать глаза от корочек и гноя с помощью стерильных салфеток и кипяченой воды.
Специалист может назначить:
- Курс антибиотиков для лечения халязиона, флегмоны или в случае частого появления и тяжелого течения заболевания.
- Местные анестезирующие, антисептические препараты, глюкокортикоиды.
- Ультравысокочастотную терапию.
- Удаление ресницы, вокруг которой образовался ячмень.
- Хирургическое удаление ячменя под местной анестезией. Если воспаление слишком велико, а лечение неэффективно, хирург вскроет нарыв и очистит его от скопившегося гноя.
Также популярно лечение ячменя народными средствами. Несмотря на то, что они работают, стандартная схема лечения будет содержать в себе:
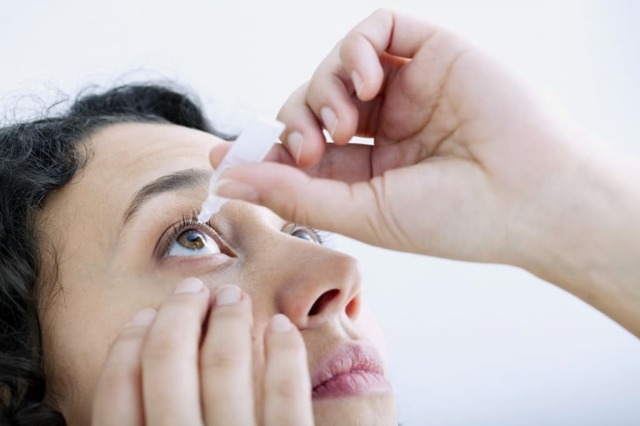
- Капли. Борются с причиной воспаления – микроорганизмами, осуществляют профилактику повторного возникновения заболевания. Необходимо капать 5-6 раз в день.
- Глазные мази. Имеют длительный период воздействия. Наносятся вечером.
- Для снятия воспаления и дискомфорта могут назначаться нестероидные противовоспалительные препараты.
- На стадии инфильтрации предпочтение в лечении отдается физиотерапии. За курс, длящийся 6-7 дней, микроволновая и УВЧ-терапия способны убрать признаки воспаления.
Строго запрещено самостоятельное выдавливание ячменя. Безобидная патология при таком подходе может привести к угрожающим здоровью и жизни осложнениям.
Не стоит также самостоятельно подбирать антибиотики.
Осложнения ячменя
Невылеченный ячмень или неверно подобранная схема лечения могут привести к ряду неприятных последствий:
- Конъюнктивит – бактериальная инфекция, являющаяся причиной гнойных выделений и покраснения. Лечение заболевания длительное и сложное.
- Тромбофлебит – воспаление стенок вен. При такой патологии глаза и область вокруг гиперемированы, наблюдается мигрень, нарушение зрения и общая усталость.
- Флегмона глазницы – нагноение, вызванное слиянием нескольких гнойников. Флегмона возникает при попытке пациента выдавить гнойник самостоятельно. О наличии нагноения свидетельствуют признаки: отек век, нарушение зрения, дискомфорт в области глаза, опущение верхнего века и др. При подозрениях на флегмону глазницы требуется немедленное обращение к специалисту.
- Менингит. Осложнение возникает тогда, когда невылеченный ячмень стал причиной флегмоны. Обычно эта патология предшествует развитию менингита. Такое осложнение может стать причиной летального исхода! При сильной головной боли и температуре выше 39 градусов требуется немедленно обратиться к врачу.
- Тромбоз сплетения сосудов — редкая и опасная патология, приводящая к прекращению или замедлению оттока жидкости из глазницы. К симптомам относятся: выпячивание глаз, потеря зрения, покраснение, боль, синюшность и выраженная отечность века.
- Сепсис – осложнение, представляющее собой заражение крови, которое является угрозой для жизни человека. Сепсис диагностируется на ранних стадиях. Для него характерны такие симптомы, как снижение артериального давления, озноб, появление сыпи на теле, учащенное сердцебиение и дыхание.
- Халязион — образование кисты, расположенной на месте сальных желез и быстро заполняющейся жидкостью. Выглядит халязион как плотный гиперемированный шарик размером от просяного зерна до горошины. Это состояние требует обязательного лечения под контролем офтальмолога.
Профилактика глазного ячменя
Профилактика заболевания заключается в несложных правилах, основными из которых является гигиена и повышение иммунитета. Не стоит:
- Оставлять на ночь косметику на ресницах и веках
- Тереть глаза, расчесывать их
- Пользоваться чужими кистями для нанесения макияжа
- Переутомляться, переохлаждаться
- Пренебрегать правилами ношения и ухода за контактными линзами
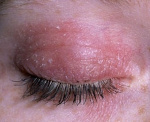
Дерматит век
Дерматит век – воспалительное поражение кожных покровов век. Основными симптомами заболевания являются жжение, зуд, специфические высыпания, гиперемия и отек. Для постановки диагноза применяются лабораторные (ИФА, ПЦР, определение уровня IgЕ, общий анализ крови, гистологическое исследование биоптата) и инструментальные методы исследования (биомикроскопия). В зависимости от этиологии болезни тактика лечения сводится к использованию антибактериальных средств, Н2-гистаминоблокаторов, глюкокортикостероидов, противовирусных препаратов или ингибиторов кальциневрина.
Дерматит век представляет собой распространенную патологию, при которой отмечается изолированное поражение кожи век или его сочетание с аналогичными кожными проявлениями других локализаций. Согласно статистическим данным, каждый десятый человек на протяжении жизни отмечал у себя симптомы этой болезни.
В структуре общей заболеваемости дерматитом веки и периорбитальная область поражаются в 27% случаев. Обычно в патологический процесс вовлекаются верхние веки. Себорейная форма чаще развивается у женщин молодого возраста, что связано с вегетоневрозом.
Эпидемиологические сведения о распространенности заболевания отсутствуют.
Дерматит век
Воспаление кожи век и окологлазничной области является патологической реакцией, возникающей в ответ на воздействие множества экзогенных и эндогенных факторов. Установить этиологию не всегда представляется возможным. В детском возрасте ведущая роль отводится атопическим реакциям. Основные причины развития патологии:
- Инфекционные заболевания. Чаще всего появление симптомов дерматита связано с инфицированием вирусом простого или опоясывающего герпеса. Вторичное воспаление кожи выявляется у больных корью, ветряной оспой, скарлатиной.
- Аллергические реакции. В роле аллергенов выступают медикаменты, продукты питания, пыльца, шерсть животных и др. Воспалительные проявления обнаруживаются и на других участках тела. Локальное поражение век характерно для аллергии на косметические средства.
- Воздействие физических факторов. Заболевание может быть следствием чрезмерной инсоляции или реакции на холод. Также описаны случаи лучевого поражения под воздействием ионизирующего излучения.
- Влияние химических средств. Патологические изменения развиваются при случайном попадании бытовых химикатов на кожные покровы или из-за длительного контакта кожи век с химическими средствами в производственных условиях при несоблюдении техники безопасности.
- Нарушение функций сальных желез. Усиленная продукция сальными железами кожного сала создает благоприятные условия для возникновения себорейного дерматита.
При заражении вирусом простого герпеса появление клинической симптоматики обусловлено дермато-, мезо- и нейротропным действием патологического агента.
У пациентов с капельными инфекциями в анамнезе (корь, ветряная оспа, скарлатина) дерматит является вторичной патологией, развивающейся из-за присоединения бактериальной флоры или атопической реакции на местные антисептики.
В патогенезе себорейной формы болезни ведущее значение отводится нарушению нервной и нейроэндокринной дисфункции сальных желез. Часто первые симптомы возникают на фоне гормонального дисбаланса, в том числе – гормональной перестройки в пубертатном периоде.
Аллергический вариант болезни обусловлен реакцией гиперчувствительности немедленного или замедленного типа, что определяется типом сенсибилизации организма. При немедленном типе признаки выявляются через 15-30 минут после воздействия триггера и полностью исчезают спустя 1-2 часа.
При замедленном типе клиническая симптоматика развивается через 6-12 часов, внешние изменения нивелируются только через несколько дней или недель. Кожа пальпебральной зоны наиболее чувствительна к неблагоприятному воздействию физических факторов.
Это обусловлено анатомо-физиологическими особенностями строения (тонкие кожно-мышечный и конъюнктивально-хрящевые слои).
При герпетическом происхождении заболевание развивается остро. На фоне гиперемии кожных покровов лица и век появляются небольшие пузырьки, заполненные прозрачным содержимым. Пациенты отмечают, что специфические элементы сыпи образуются на фоне общей гипертермии. Их формированию предшествует чувство жжения и зуда в периорбитальной зоне.
Со временем на месте пузырьков образуются сухие корочки, которые бесследно исчезают через 2 недели. Для герпетической формы характерна высокая склонность к рецидивам. Если этиологическим фактором выступает заражение вирусом опоясывающего герпеса, то в клинической картине доминируют жалобы на сильную боль в области высыпаний.
Элементы сыпи располагаются по ходу нервных волокон.
При аллергическом дерматите больные предъявляют жалобы на отечность и гиперемию пальпебральной области. На коже обнаруживается везикулезная, реже буллезная сыпь. Из-за сильной отечности больной часто не может открыть глаза. В уголках глазной щели наблюдается мацерация кожных покровов.
При замедленном варианте гиперчувствительности кожа постепенно утолщается и становится более сухой. Далее появляется пятнистая или папуловезыкулезная сыпь.
При тяжелом течении аллергического процесса развивается ангионевротический отек окологлазничной зоны (отек Квинке), часто распространяющийся на окружающие ткани: нос, губы, щеки.
При себорейном происхождении патологии пациенты отмечают жирный блеск, шелушение кожи и выпадение ресниц. Роговой слоя эпидермиса утолщен. Рано возникает кожный зуд. Первым поражается передний пальпебральный край, что обусловлено расположением сальных желез у корней ресниц.
Далее признаки дерматита выявляются в области скул, крыльев носа, лба. Зачастую патологический процесс распространяется на кожу волосистой части головы. Для атопического дерматита века свойственно появление очагов гиперпигментации.
У детей часто формируется дополнительная складка нижнего века (симптом Денье-Моргана).
Осложненное течение характерно при образовании пустул и везикул на коже век. Вскрытие пузырьков нередко сопровождается их инфицированием. Частыми исходами болезни являются острый блефарит и блефароконъюнктивит.
Формирование эрозивных дефектов осложняется образованием плотных келоидных рубцов и деформацией века. Пациенты отмечают нарушение функции смыкания глазничной щели.
Лица с дерматитом подвержены риску развития воспалительных осложнений переднего сегмента глаз (кератит, кератоконъюнктивит). В редких случаях наблюдается формирование абсцесса века.
При подозрении на дерматит проводится физикальное обследование, назначаются специфические методы диагностики.
При помощи биомикроскопии глаза с использованием щелевой лампы определяется гиперемия, отечность век и патологические высыпания, характер которых зависит от этиологии заболевания.
При наличии герпетических пузырьков показана их пункция с дальнейшим микроскопическим анализом содержимого. Лабораторные методы исследования включают:
- Общий анализ крови (ОАК). При вирусной природе патологии обнаруживается сдвиг лейкоцитарной формулы вправо. О бактериальном происхождении заболевания свидетельствует сдвиг формулы влево. Уровень СОЭ выше нормы.
- Иммуноферментный анализ (ИФА). Исследование применяется при инфекционной природе болезни. Титр Ig М повышен в 4 и более раза, что указывает на острую форму патологии. Нарастание титра Ig G свидетельствует о хроническом течении.
- Полимеразная цепная реакция (ПЦР). Метод дает возможность выявить в крови генетический материал (ДНК, РНК) возбудителя. Это наиболее информативная методика при вирусном происхождении дерматита.
- Определение в крови иммуноглобулина Е. IgЕ – маркер гиперчувствительности немедленного типа. Увеличение его титра в сыворотке крови говорит о развитии аллергической реакции.
- Гистологическое исследование. Гистология биоптата осуществляется при себорейном поражении. Визуализируются фолликулярные пробки, периваскулярный инфильтрат, состоящий из лимфоцитов и гистиоцитов.
Терапевтическая тактика определяется этиологией заболевания. При герпетической форме пузырьки на веках смазывают мазью, содержащей в своем составе ацикловир. Наносить лекарственные средства следует при появлении первых клинических симптомов.
Помимо местного лечения показан прием иммунотерапевтических препаратов (рекомбинантный интерферон, иммуномодуляторы). Продолжительность курса 10-14 дней.
Через 1-2 месяца после купирования симптоматики рекомендовано введение герпетической вакцины для достижения стойкой ремиссии.
Первый этап в лечении аллергического дерматита – устранение этиологического фактора. Пациентам показано применение антигистаминных средств. На кожу век наносят кортикостероидные мази. При осложненном течении назначают гормональные средства коротким курсом.
При себорейном генезе заболевания топические глюкокортикостероиды применяют в комбинации ингибиторами кальциневрина. В случае выраженной воспалительной реакции используют противовоспалительные средства в виде примочек.
Для профилактики развития бактериальных осложнений на пальпебральную зону наносят 1-2% спиртовые растворы анилиновых красителей. При выраженном зуде дополнительно показаны Н2-гистаминоблокаторы.
При своевременном лечении прогноз благоприятный. Специфические превентивные меры не разработаны, неспецифические направлены на предупреждение контакта с этиологическим фактором.
При работе с производственными химикатами необходимо использовать средства индивидуальной защиты (очки, маска).
Пациентам с рецидивирующей герпетической инфекцией в анамнезе при развитии первых симптомов (зуд, жжение) следует наносить на веко лекарственное средство, не дожидаясь появления сыпи. При себорейной природе основное внимание должно уделяться коррекции гормональной дисфункции.
Аллергия вокруг глаз — симптомы, причины, профилактика и лечение
Аллергическая реакция – ярко выраженный ответ иммунной системы организма на воздействие белкового вещества (аллергена). С каждым годом становится все больше пациентов, страдающих разными формами заболевания. Одна из самых распространенных реакций – аллергия на глазах с вовлечением кожи вокруг них2.
Проблема значительно ухудшает жизнь человеку, поэтому медицина постоянно совершенствует средства лечения. Сейчас можно эффективно справиться с реакцией на глазах и даже предотвратить ее появление1.
Причины аллергической реакции
Аллергия на лице вокруг глаз напрямую связана с попаданием раздражителей на кожу и (или) на слизистую оболочку глазного яблока. Чрезмерный ответ иммунной системы возникает не только при попадании аллергена на кожу, но и при системном воздействии на организм. Поэтому причин для формирования симптомов аллергии в зоне глаз очень много.
Основные факторы, вызывающие проблему:
- Пыльца растений в период цветения (выделяют три периода: цветение деревьев, кустов и трав, полевых трав);
- Комнатная пыль с содержанием грибков;
- Шерсть животных (аллергенами могут быть любые домашние питомцы и дикие животные);
- Пух птиц;
- Контактные линзы;
- Солнечный свет (возникновение псевдоаллергической реакции);
- Лекарственные средства (местные капли, мази, крема или системные препараты);
- Бытовая химия (в зависимости от состава может быть как истинная, так и ложная аллергия);
- Косметика (любые косметические средства, кроме специальных гипоаллергенных, могут вызвать ответ организма).
Выяснение причины проблемы – необходимый этап в успешном устранении клинических проявлений. Задача человека, который страдает аллергией на коже вокруг глаз, разобраться в механизме ее возникновения, чтобы убрать его из своей жизни. В ряде случаев этого достаточно для полноценной жизни.
Симптомы аллергии вокруг глаз
Распознать аллергическую реакцию и отличить ее от других заболеваний зрительного аппарата не очень сложно. Один из основных моментов – резкое возникновение симптомов и их связь с каким-либо раздражителем. Не всегда сразу понятно, что именно является аллергеном, тогда нужно оценивать симптомы.
В пользу аллергического характера проблемы говорят следующие признаки:
- Жжение и рези в глазах;
- Пересыхание слизистой оболочки;
- Припухлость век (отек может быть настолько сильным, что веки невозможно разомкнуть);
- Сильный зуд (может быть одновременно в глазах, носу, ушах);
- Слезотечение (обильное);
- Ухудшение зрения (временное, но может быть и постоянным, в зависимости от вида и продолжительности болезни);
- Светобоязнь;
- Покраснение кожи вокруг зоны поражения;
- Появление мелких точечных высыпаний (крапивницы).
Клинические проявления, как правило, симметричны. Исключение составляют только ситуации, когда местное средство применялось только на одном глазу.
Виды аллергической реакции
Воздействие аллергенов может вызывать разные типы ответа организма. В зависимости от причин, механизмов, проявлений аллергия в области глаз делится на:
- Весенний кератоконъюнктивит. Хроническое сезонное заболевание, которое характерно для детей и подростков в период гормональных изменений в организме.
- Поллиноз. Сезонный ответ организма на раздражение пыльцой растений. Как правило, возникает ежегодно в период цветения определенного растения. Вызывать проблему может любая пыльца, но чаще всего это амброзия, береза3.
- Хроническая форма. В случае постоянного воздействия аллергена или выраженной реакции, возникает ответ иммунитета, который беспокоит неделями, затем проходит и возникает снова.
- Острая реакция. Периодическая аллергия, возникающая конкретно в момент воздействия аллергена. После его исчезновения реакция быстро проходит и не возникает до тех пор, пока снова не произойдет контакт.
Можно ли не лечить аллергическую реакцию?
Клинические проявления в области глаз вызывают значительный дискомфорт. Состояние, при продолжении контакта с аллергеном, будет усугубляться. Но даже прекращение воздействия раздражителя не всегда дает полноценное восстановление.
Комплексный подход к лечению аллергической реакции: избегание аллергенов в совокупности с приемом лекарств – дает шанс на полноценное выздоровление и возвращение к полноценной жизни. Кроме того, своевременный прием препаратов, купирующих состояние, позволяет избежать серьезных осложнений, когда аллергия из местной превращается в системную3.
Симптомы, требующие повышенного внимания:
- Опухание всего лица;
- Затруднение дыхания;
- Опухание языка;
- Учащение дыхания;
- Учащение сердцебиения;
- Посинение лица;
- Снижение давления.
Неотложная помощь при подозрении на отек Квинке или анафилактический шок должна начинаться с вызова скорой помощи1. Аллергия на глазах редко приводит к таким осложнениям. Ключевую роль здесь играют длительность воздействия аллергена и правильное лечение.
Лечение аллергии на коже вокруг глаз
Первоочередное действие при возникновении признаков аллергии – прекращение контакта с аллергеном. Если симптомы появляются без видимой причины, следует сменить место положения, принять душ, умыться. Так повышается вероятность, уменьшить воздействия аллергена, даже если вы не понимаете, что вызвало симптомы.
Дополнительно обязательно принимаются антигистаминные препараты, желательно второго поколения4. К таким средствам относятся лекарства на основе Цетиризина, например, Цетрин.
Работа препаратов этой группы заключается в блокировании рецепторов гистамина, тем самым снятии клинических проявлений аллергии.
Препараты начинают действовать через 15-20 минут, поэтому быстро улучшают состояние человека4.
Дополнительные общие рекомендации:
- Нельзя тереть глаза, это усугубляет клинические проявления.
- С осторожностью используйте кортикостероидные мази (желательно проконсультироваться перед этим со специалистами).
- Внимательно выбирайте антигистаминное средство.
- На время лечения откажитесь от косметики, кремов и любых химических средств для кожи лица.
- При аллергии на животных, пыльцу чаще делайте влажную уборку, стирайте одежду после возвращения с улицы или контакта с животным.
На скорость исчезновения симптомов влияют: количество и длительность влияния аллергена, реактивность организма, прием антигистаминного средства.
Меры профилактики
Предотвратить аллергию на коже под глазами можно только в том случае, если уже известно, что именно ее вызывает. В такой ситуации можно заранее выпить антигистаминный препарат для того, чтобы симптомы были слабее или не появились совсем4.
Чтобы наслаждаться полноценной жизнью, не рекомендуется игнорировать наличие аллергии. Справиться с проблемой поможет своевременный прием лекарственного препарата.
Список литературы:
- Егоров А. Е. Лечение аллергических заболеваний переднего отрезка глаза / А. Е. Егоров // Русский медицинский журнал. – 2000. – Т. 1. – Вып. 2. – С. 52–55.
- Курбачева О. М. Поллиноз. Современные аспекты диагностики и лечения аллергических заболеваний. Матер. конф. — М. — 2009. — С. 31 – 37.
- Майчук Ю. Ф. Сезонный поллинозный конъюнктивит — самая распространённая форма глазных аллергозов. Часть I. Эпидемиология, этиология, патофизиология, клиника, диагностика. Росc. офтальмол. журнал. — 2010. — № 1. — С. 37 – 41.
- Татаурщикова Н.С. Современные аспекты применения антигистаминных препаратов в практике врача-терапевта. // Фарматека. 2011. №11. С. 46–50.
Ячмень на глазу у взрослых и ребенка: причины, лечение, симптомы, возможные осложнения
Ячмень ― это острый гнойно-воспалительный процесс, который образуется на веке. Различают внешний и внутренний ячмень: первый развивается внутри волосяного фолликула ресницы у края века и вскрывается наружу, второй возникает в его толще, внутри сальной железы, и прорывается со стороны конъюнктивы.
Специалисты оптики «Счастливый взгляд» рассказывают о том, как развивается ячмень, что является причиной процесса и как его лечат.
Причины возникновения
Ячмень ― инфекционное заболевание, чаще всего вызываемое золотистым стафилококком, и реже ― кожным клещом демодексом. Они могут годами жить на коже человека и вызывать специфическое воспаление только при снижении иммунитета, истощении организма или тяжелых общих заболеваниях.
Развитие ячменя могут вызвать:
- Переохлаждение;
- Пренебрежение правилами гигиены ― например, касание глаз грязными руками;
- Загрязненность воздуха в производственных помещениях;
- Аллергия;
- Хронические заболевания глаз: блефарит, конъюнктивит;
- Болезни кожи: себорея, розацеа, угревая болезнь;
- Сахарный диабет и другие тяжелые заболевания.
Перенос возбудителей возможен при пользовании чужой косметикой, предметами быта, контактными линзами.
Симптомы
К первым признакам ячменя относят зуд, жжение и припухлость края века. Затем развиваются дополнительные симптомы:
- Покраснение кожи века;
- Отек;
- Боль;
- Формирование гнойника;
- Покраснение склеры;
- Слезотечение.
Общее самочувствие, как правило, не страдает, то есть человек чувствует себя так же, как и обычно, только в области пораженного глаза возникает ощутимый дискомфорт. Однако при тяжелом течении процесса возможно повышение температуры и общее ухудшение самочувствия.
Стадии развития
Ячмень проходит нескольких стадий развития:
Инфильтрация 1-2 дня
Появляется зуд, отечность, покраснение на краю века, ощущение инородного тела и слезотечение, боль при прикосновении. На этой стадии возможно развитие конъюнктивита.
- Нагноение 2-3 дня
- Отек увеличивается, в его центре формируется уплотнение с бело-желтой головкой гнойника; боль постоянная, усиливается при движении глаза или моргании.
- В тяжелых случаях формируется несколько головок, это сопровождается подъемом температуры, ухудшением общего состояния.
- Прорыв 1-2 дня
- Капсула с гноем вскрывается самопроизвольно, наступает облегчение, гной может выделяться нескольких дней.
- Заживление 5-7 дней
- Отек спадает, на веке образуется корочка, под которой происходит заживление.
- Чаще всего процесс образования и трансформации ячменя занимает чуть больше недели, при неблагоприятном течении ― множественных гнойниках ― состояние может длиться месяц.
Диагностика и лечение
Для диагностики ячменя достаточно внешнего осмотра, иногда требуется осмотр внутренней стороны века. При появлении первых признаков рекомендуется обратиться к врачу для подтверждения диагноза, так как похожее состояние развивается при дакриоадените, халязионе, кистах или опухоли век.
При необходимости офтальмолог может направить пациента на дополнительное обследование — к эндокринологу, иммунологу, гастроэнтерологу или дерматологу.
Необходимо срочно обратиться к офтальмологу, если:
- Ячмень появился у ребенка;
- Отек слишком большой или формируется несколько гнойных головок;
- Капсула долго не прорывается или заживление после ее прорыва длительное время не происходит;
- Состояние сопровождается повышением температуры;
- После прорыва ячменя происходит рецидив.
Лечение зависит от стадии заболевания:
- На ранней стадии применяют сухое тепло — УВЧ-терапию. Это ускорит формирование гнойника, в редких случаях может приводит к его рассасыванию. Греть можно только до момента появления видимой белой головки.
- После прорыва гнойника следует аккуратно промыть глаз отваром ромашки или мирамистином.
- Медикаментозная терапия включает в себя глазные капли и мази с антимикробным эффектом, в тяжелых случаях добавляют антибиотики в таблетках и уколах. Длительность лечения и выбор препаратов определяются офтальмологом, самолечение недопустимо.
При необходимости (например, когда прорыв не наступает) врач проводит разрез с промыванием и дренированием полости гнойника.
Возможные осложнения
К возможным осложнениям ячменя относятся:
- Повторные появления нагноения;
- Трансформация внутреннего ячменя в халязион ― безболезненный узелок, травмирующий роговицу и приводящий к снижению зрения.
Лечение «народными средствами» может привести к дополнительным осложнениям:
- Обработка спиртом, зеленкой или йодом может вызвать ожог роговицы;
- Попытка выдавить гной способствует распространению инфекции вглубь тканей. Может развиться местное воспаление ― флегмона глазницы или генерализованное ― менингит или сепсис.
Ячмень на глазу у детей
Ячмень у детей встречается гораздо чаще, чем у взрослых. Это связано с более слабым иммунитетом и привычкой ребенка тереть глаза грязными руками. У подростков причиной ячменя часто становятся юношеские угри.
Симптомы болезни у детей и взрослых одинаковы, процесс проходит те же стадии развития, однако протекает острее и быстрее. Может сопровождаться увеличением околоушных и подчелюстных лимфоузлов и общим недомоганием с подъемом температуры.
Лечение аналогично лечению взрослых пациентов, с учетом возрастной дозировки.
Выводы
Ячмень ― инфекционное заболевание, связанное в первую очередь с недостатком гигиены, а также снижением защитных сил организма. При первых признаках ячменя ― зуде и отеке века ― рекомендуется проконсультироваться у офтальмолога.
Вскочил ячмень: что делать?
Что представляет собой ячмень?
Ячмень, он же гордеолум (так же его иногда неверно называют халязион), представляет собой инфекционное заболевание, локализованное на веке. Многие из нас обнаруживали поутру, что на самом краешке века образовалось болезненное покраснение.
Такая шишка не только не украшает глаз, но и доставляет жуткий дискомфорт. Что же происходит в этот момент в вашем веке? Тут два возможных варианта – либо произошла закупорка сальных желез, либо же власть захватили бактерии, и инфекция поразила основание ресницы или железу внутри века.
В первом случае ячмень считается внешним, во втором – внутренним.
Чаще всего недуг поражает только один глаз. Однако стоит сразу же после начала заболевания начать его лечить, в противном случае шишка может вскочить и на втором глазу.
У кого-то ячмень случается всего раз в жизни, но чаще всего эта неприятная напасть происходит с разной степенью периодичности. Как уже было сказано выше, иногда с ячменем путают халязион.
Это тоже шишка на веке, но неинфекционной природы, она возникает вследствие закупорки мейбомиевой железы.
Как вылечить ячмень?
На краю века нередко возникают болезненные уплотнения, и не всегда это ячмень. Такие шишки, в том числе и ячмень, не представляют опасности для здоровья глаз и проходят спустя семь дней без всякого лечения, но бывают случаи, когда это воспаление серьезно мешает жить.
Существует масса медикаментозных и домашних средств, которые снимут отек, воспаление и избавят от болезненных ощущений.
- Этап первый – очищение
- Регулярно мойте руки
- Используйте специальные средства для очищения век
- Макияжа глаз под запретом
- Контактные линзы также под запретом
- Попробуйте теплые компрессы
- Ячмень нельзя выдавливать
- Используйте крем с антибиотиком
- Массаж
Если вы подозреваете, что у вас на глазу вскочил ячмень, то перед тем, как начать лечение, вам необходимо очистить веки от загрязнений. На ватный диск, салфетку или губку нужно нанести небольшое количество разбавленного детского шампуня, того самого, что не раздражает глаза и не вызывает слез. Протираем веки, смываем средство теплой водой. Затем аккуратно промакиваем веки полотенцем. Если под рукой нет шампуня, тогда возьмите раствор хлорида натрия (физраствор).
Если вы прикоснулись к инфицированному веку, обязательно помойте руки. Также важно мыть руки перед любыми манипуляциями с глазами. Не давайте никому ваше полотенце и средства личной гигиены.
В аптеке вы можете приобрести специальные влажные салфетки для очищения кожи век. Они содержат специальные очищающие, увлажняющие и заживляющие ингредиенты.
Если веко воспалено, вам вряд ли захочется к нему прикасаться, на время выздоровления стоит отказаться от средств для макияжа глаз. Во-первых, нужно поберечь сам больной глаз, во-вторых, бактерии могут попасть на средства для макияжа и аппликаторы. Старые средства для нанесения макияжа глаз стоит выбросить.
Линзам пока придется сказать «нет», можно носить только очки.
Процесс заживления ячменя можно немного ускорить. В этом случае вам помогут теплые компрессы на глаз. Продолжительность процедуры – 10-15 минут 3-4 раза в день. Можно использовать смоченную в теплой (не горячей) воде тряпочку или салфетку, или чайные пакетик. Ткань хорошенько отжимают и накладывают компресс на закрытые глаза. Чайный пакетик тоже должен быть теплым, не обжигать. Пакетик стоит прикладывать к веку на 5-10 минут. В случае, когда ячменем поражено оба глаза, вам потребуется два пакетика.
Многие верят, что ячмень, как и прыщик-гнойник стоит выдавить, чтобы воспаление быстрее прошло. Это опасное заблуждение! В случае наложения компресса ячмень может вскрыться сам, но нельзя делать это механическим путем, вы рискуете, что воспаление поразит все веко.
В аптеке вы можете купить без рецепта крем с антибиотиком. Однако стоит быть очень внимательным при выборе такого крема – он должен быть предназначен для глаз и не содержать местных стероидов. Вас может привлечь капли с аналогичным эффектом. Но если вы хотите приобрести препараты, поскольку опасаетесь, что заболевание носит серьезный характер, то лучше сразу обратиться к врачу. Так вы сможете быть уверенным, что используете верное средство и не нанесете ущерба самолечением. С антибиотиками шутить не стоит.
Если ячмень доставляет вам болезненные ощущения, тогда можно прибегнуть к аккуратному массажу. Перед массажем нужно тщательно помыть руки или воспользоваться нагретой салфеткой. При проведении массажных процедур ячмень может вскрыться. Движения должны быть легкими, если возникает боль, от массажа стоит отказаться.
Как избавиться от болезненных ощущений?
- Принять обезболивающее. Парацетамол и ибупрофен способствуют облегчению боли и продаются без рецепта, но от их применения ячмень быстрее не рассосется
- Немедикаментозные средства: самый эффективный способ унять боль, когда у вас ячмень – теплые компрессы.
Как предотвратить появление ячменя?
Существует целый ряд способов, как уберечь себя от появления ячменя.
- Держите лицо в чистоте: регулярно умывайтесь и всегда смывайте макияж.
- Очищайте веки при помощи разбавленного детского шампуня на ежедневной основе.
- Пользуйтесь специальными салфетками для удаления загрязнений с век.
- Если вы пользуетесь контактными линзами, тогда обязательно мойте руки перед тем, как к ним прикоснуться. Содержите линзы в чистоте и следуйте рекомендациям производителя.
- На средствах для макияжа глаз распространяются бактерии, поэтому стоит обновлять их каждые 2-3 месяца. Никому не одалживайте вашу косметику.
- Нельзя чесать глаза грязными руками.
- Если в семье кто-то болен этим инфекционным заболеванием, не стоит пользоваться с ним одним полотенцем.
Долго ли заживает ячмень?
3-5 дней вам придется терпеть дискомфорт, если вы применяете для лечения домашние средства. Отек обычно держится 2–3 дня.
Если болезнь приняла серьезный оборот, и вы обратились к врачу, то через неделю лечения все симптомы должны придти. Если у вас часто вскакивает ячмень, то это может быть симптомом блефарита.
Стоит принять меры для лечения блефарита, это поможет избавиться от частого повторного инфицирования.
Когда нужна консультация специалиста?
Если:
- Ячмень не проходит слишком долго.
- Состояние ухудшается.
- Болит не только веко, а весь глаз.
- У вас появились проблемы со зрением.
- Веко сильно отекло и очень красное.
- Вы не можете открыть глаз полностью.
- Домашние средства или безрецептурные препараты не помогают.
- Ячмень продолжает расти.
Хирургическое вмешательство
Иногда вам может потребоваться операция у офтальмолога. Если вам предложили хирургическое вмешательство, не стоит пугаться, это простая операция – вас вскрывают нарыв и дренируют его. Потом несколько дней вам предстоит принимать специальное рецептурное лекарство или антибиотик.
Источник: https://www.allaboutvision.com/conditions/how-to-get-rid-of-a-stye.htm Как избавиться от ячменя Эми Хеллем