Диабетическая ретинопатия, или патологические изменения сетчатки при сахарном диабете – одно из многочисленных осложнений этого хронического системного эндокринного расстройства.
И так же, как прочие осложнения диабета, ретинопатия этого типа весьма опасна в прогностическом плане, трудно поддается терапевтическому контролю и коррекции, а главное – не прощает пренебрежительного к себе отношения.
Как правило, развитие ретинальной (сетчаточной) патологии при диабете начинается ангиопатией – специфическим поражением сосудов, которое заключается в постепенном перерождении тканей сосудистых стенок на фоне общего обменного дисбаланса.
Уплотнение и расширение сосудов, сужение их просветов, аномально высокая проницаемость стенок, утрата эластичности и пропускной способности – все эти явления в совокупности приводят к ишемии, то есть к дефициту кровоснабжения тех тканей, питать которые должна данная сосудистая система.
В ряде случаев на поздних этапах в тканях начинается неоваскуляризация – процесс образования новых сосудистых сеток, что является реактивной попыткой организма в какой-то степени компенсировать недостаток поступающих с кровью питательных веществ и кислорода.
Однако вместо компенсации такие новообразования, как правило, лишь отягощают клиническую картину.
В целом, диабетическая ретинопатия входит в число основных причин слепоты, развивающейся в трудоспособном и продуктивном возрасте. По сравнению со здоровыми выборками, больные сахарным диабетом слепнут до 25 раз чаще.
Согласно статистическим данным, вероятность развития ретинопатии при сахарном диабете I типа с 10-летней длительностью течения составляет 50%, а к 20 годам течения достигает уже 85%, причем почти две трети ретинопатий в этом случае представлены уже наиболее тяжелой, пролиферативной стадией.
При диабете II типа ретинопатия чаще проявляется поражением макулярной, – центральной, – зоны сетчатки, наиболее чувствительной к свету и ответственной за передачу четкого визуального сигнала через диск зрительного нерва в мозг.
На этапе пролиферации и рецидивирующих геморрагий (кровоизлияний) риск полной утраты зрительных функций в течение ближайших пяти лет достигает 50%, и необходимо интенсивное комплексное лечение, чтобы снизить этот риск до минимально возможного уровня.
Симптомы диабетической ретинопатии
Любому больному сахарным диабетом опытный эндокринолог обязательно назначит регулярные осмотры у офтальмолога. Дело в том, что начальные изменения в сетчатке глаза субъективно могут и не ощущаться.
Контролировать и корректировать ситуацию будет сложней на более поздних стадиях, когда усилится тенденция к внутриглазным кровоизлияниям и, как следствие, появятся разнообразные искажения в полях зрения: пятна, туманная пелена, плавающие скотомы (локально-слепые зоны), затруднения с фокусировкой зрительного внимания на расположенных близко объектах (текст, мелкие детали, шитье и т.п.). Такого рода проблемы поначалу имеют свойство исчезать самопроизвольно, без какого-либо лечения, и через некоторое время возвращаться вновь.
Общие сведения о заболевании
Как указывалось выше, к развитию специфической патологии сетчатки предрасположены больные сахарным диабетом обоих типов.
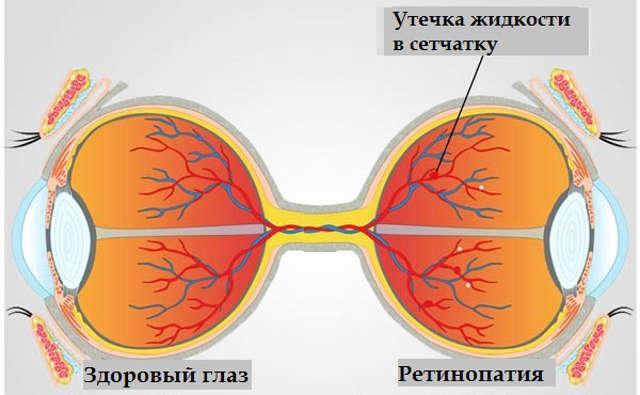
Несмотря на различия в преимущественной локализации поражения, общей закономерностью являются органические изменения сосудов, пропотевание крови в функциональную ткань сетчатки, обусловленное высоким давлением и аномальной проницаемостью сосудистых стенок, а также ряд многочисленных последствий таких ретинальных кровоизлияний.
Классификация
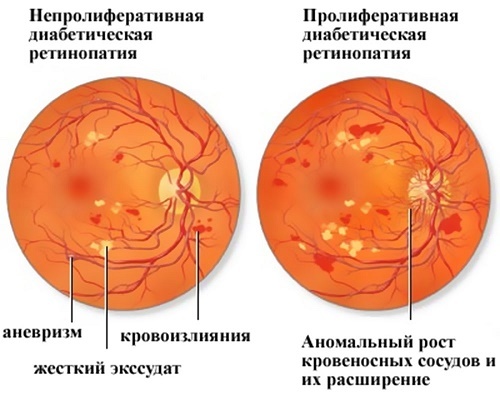
По клинической картине диабетическую ретинопатию делят на три основные формы: фоновая непролиферативная, препролиферативная и пролиферативная. Как видно из терминов, различительным критерием в этой классификации выступает пролиферация («разрастание»).
В данном случае имеется в виду тенденция к образованию и разветвлению сетки новых кровеносных сосудов (это явление более точно называют неоваскуляризацией), которая наблюдается на поздних этапах ретинопатии, когда собственные сосуды уже не в состоянии обеспечить кровоснабжение сетчатки.
Кроме того, как относительно самостоятельную форму рассматривают диабетическую макулопатию, или диабетический макулярный отек ( по преимущественному поражению центральной светочувствительной макулярной зоны сетчатки).
Фоновая (непролиферативная) ретинопатия является начальной стадией диабетической ретинопатии. Субъективно может не ощущаться, существенно зрительные функции не страдают, или же симптоматика является «мерцающей» (нарушения появляются и затем на какое-то время исчезают вновь).
Клинически характеризуется преимущественно ангиопатическими (сосудистыми) очаговыми изменениями: образованием липидных бляшек, утолщением базальной мембраны, повышением проницаемости стенок.
Возможны микроаневризмы (выпячивания) и микрогеморрагии – незначительные кровоизлияния и кровоподтеки под сосудами.
Препролиферативная ретинопатия является закономерным развитием начальной фазы. На второй стадии ишемия сетчатки приобретает отчетливый характер, формируются множественные патологические очаги, учащаются и интенсифицируются кровоизлияния, меняется структура и внешний вид вен.
Наконец, пролиферативная ретинопатия отличается активной неоваскуляризацией, разрастанием фиброзной ткани, грубыми органическими изменениями тканей сосудистых стенок и функциональной деградацией кровеносных сосудов; геморрагии приобретают массивный характер и достигают степени общего гемофтальма (внутриглазного кровоизлияния).
Врастание новообразованных сосудов приводит к разного рода механическим аномалиям – тракциям (вытяжениям), сдавлению, сжатию и пр.
, что может привести к катастрофическим для глаза последствиям: например, диагноз «тракционное отслоение сетчатки» подразумевает, в буквальном смысле слова, силовой отрыв сетчатки вросшими в стекловидное тело и механически напряженными стяжками.
Диабетический макулярный отек, т.е. отек центральной зоны сетчатки (макулы, желтого пятна) разделяют по степени распространенности на очаговый (локальный) и диффузный, охватывающий всю область макулы.
Может привести к утрате центрального зрения, поскольку именно за это зрительное поле, наиболее четкое и ясное, отвечает фоточувствительное желтое пятно, или макула.
Отечность развивается в результате обильного выпота из кровеносных сосудов, образуются жидкие и твердые экссудативные очаги.
Причины и факторы риска диабетической ретинопатии
Поскольку диабетическая ретинопатия относится к группе вторичных заболеваний, обусловленных более общей системной (в данном случае – эндокринной) патологией, этиопатогенетические механизмы и динамика поражения сетчатки находится в тесной зависимости от длительности и характера протекания сахарного диабета.
В основе развития ретинопатии при диабете лежат изменения структуры и состава сосудистых стенок, результатом чего является постепенно нарастающий дефицит васкуляции (кровоснабжения) сетчатки. Таким образом, все факторы, так или иначе влияющие при диабете на состояние ретинальных сосудов, имеют патогенетическое значение в клинике диабетической ретинопатии.
К основным из таких факторов относятся:
- концентрация глюкозы в крови;
- преобладающие значения артериального давления;
- наличие нефропатии (почечной патологии);
- наличие и выраженность нарушений липидного обмена.
Симптомы и признаки ретинопатии сетчатки
На ранних стадиях диабетической ретинопатии субъективный дискомфорт может либо вовсе не ощущаться, либо носить периодический характер.
К первым признакам относятся туманная пелена перед глазами, плавающие пятна, зоны невидимости в поле зрения (скотомы), первичные затруднения при чтении или работе с мелкими объектами.
Однако чаще тенденция к органическому поражению сетчатки при диабете диагностируется врачом-офтальмологом при плановом или профилактическом (по направлению эндокринолога) осмотре или при целенаправленном исследовании структур глазного дна.
Диагностика
Методы диагностики диабетической ретинопатии не отличаются особой спецификой и включают стандартные процедуры офтальмологического исследования:
- анализ жалоб и анамнестических сведений;
- точное измерение остроты зрения (визометрия);
- биомикроскопическое исследование переднего отрезка глаза;
- биомикроскопическое исследование сетчатки с помощью асферических линз;
- прямая и обратная офтальмоскопия;
- стереоскопическое фотографирование;
- флюоресцентная ангиография сетчатки (один из видов контрастной рентгенографии);
- ультразвуковое исследование глаза;
- оптическая когерентная томография;
- дуплексное сканирование сосудов.
Обычно обследование носит комплексный характер и включает несколько диагностических методов.
Задачи такого обследования – оценка общего состояния многослойной ткани сетчатки и питающей ее кровеносной системы, раннее обнаружение очагов ишемии (недостаточного кровоснабжения) и начинающейся неоваскуляризации, выявление микрогеморрагий, зон отечности, механических разрывов и т.д. Немаловажное значение имеет также оценка эффективности профилактических мероприятий и общей динамики состояния сетчатки в ходе лечения.
Профилактика поражения глаз при диабете
Наилучшей профилактикой диабетической ретинопатии является адекватный терапевтический контроль основного заболевания. При условии нормализации или максимально возможной нейтрализации описанных выше факторов риска, как правило, удается на долгие годы предотвратить, замедлить или приостановить развитие функциональной и тканевой деградации сетчатки.
Лечение диабетической ретинопатии
Помимо терапии основного заболевания (которая является ключевым направлением лечения любой вторичной патологии), диабетическая ретинопатия, особенно на средних и поздних стадиях, требует специальной офтальмологической помощи вплоть до офтальмохирургического вмешательства. Таким образом, компенсация собственно диабетической симптоматики, контроль артериального давления и максимально возможная нормализация жирового обмена являются необходимыми, но не достаточными мерами по сохранению сетчатки глаза при диабете.
В специальном офтальмологическом лечении диабетической ретинопатии прослеживаются три магистральных направления: консервативное лечение, офтальмохирургическое вмешательство и эксимер-лазерная терапия.
В связи с этим следует отметить, что лазерная терапия в последние десятилетия получила стремительное развитие, оказавшись настолько эффективной и безопасной, что на сегодняшний день ее по праву считают отдельной терапевтической стратегией, промежуточной между хирургической и консервативной методологиями.
Медикаментозное лечение (препараты)
Консервативная терапия диабетической ретинопатии, в свою очередь, может быть классифицирована по направлениям воздействия.
Так, для снижения перегрузок на стенки сосудов назначают препараты, нормализующие реологические показатели крови (плотность, вязкость): аспирин и различные соединения ацетилсалициловой кислоты; тиклопидин (прицельно действует на характеристики кровяной плазмы, снижает содержание белка фибриногена, участвующего в тромбообразовании); сулодексид (также предотвращает образование тромбов, обладает ангиопротективным действием, стимулируя регенерацию ткани сосудистой стенки). Ингибиторы ангиотензинпревращающего фермента (АПФ), – в частности, лизиноприл, – мощное средство контроля и нормализации артериального давления, которое существенно замедляет темпы прогрессирования ретинопатии и поэтому назначается даже при отсутствии клинической артериальной гипертензии. Медикаментозные стимуляторы микроциркуляции, – например, добезилат кальция, – разгружают сосуды и способствуют нормализации их функционального состояния.
В некоторых случаях назначают парабульбарные (чрескожные в области нижнего века, на глубину около 10 мм) инъекции препаратов трофического действия, т.е. стимуляторов обеспечения и питания сетчатки.
Могут быть показаны также интравитреальные (непосредственно в стекловидное тело) инъекции стероидных гормонов, – например, триамцинолона, – а также препаратов, блокирующих разрастание сосудов (Луцентис, Авастин и другие).
Кроме того, профилактическим ретино- и ангиопротективным действием обладают антиоксиданты, которые также назначаются в комплексе с другими медикаментозными средствами. В целом, комбинация препаратов подбирается индивидуально и определяется конкретной клинической ситуацией.
Лазерное лечение (коагуляция сетчатки)
Лазерная коагуляция на сегодняшний день входит в число наиболее эффективных методов предотвращения отслоения сетчатки, в том числе при диабетической ретинопатии.
Воздействие мощного и узконаправленного светового потока позволяет устранить неоваскулярную сосудистую сетку, стимулировать собственное кровообращение, снизив тем самым выраженность и смягчив последствия локальной ишемии.
В зависимости от планируемой целевой навигации лазерного луча, различают три основных техники коагуляции: панретинальная (по всей площади сетчатки производятся импульсные лазерные «уколы» диаметром 100-400 микрон и числом до 2000 и более), фокальная (направленная на четко локализованный очаг) и «решетчатая», наносимая в виде отдельных точек.
Офтальмохирургическое вмешательство при диабетической ретинопатии обычно подразумевает витрэктомию, т.е. полное или частичное удаление стекловидного тела, и является вынужденной мерой в тех случаях, когда процесс патологического перерождения тканей зашел слишком далеко, прочие методы неэффективны и предотвратить отслоение сетчатки можно только хирургическим путем.
Осложнения диабетической ретинопатии
Таким образом, запущенная ретинопатия при длительном течении сахарного диабета, независимо от его типа, закономерно приводит к тяжким органическим изменениям тканей глаза и может результировать полной слепотой. К наиболее тяжелым осложнениям диабетической ретинопатии, развивающимся на поздних ее этапах, относятся:
- тракционное (механическое, отрывное) отслоение сетчатки с ее разрывами;
- стойкое повышение внутриглазного давления по глаукоматозному типу, развивающееся вследствие неоваскуляризации;
- рецидивирующий гемофтальм (постоянные обширные кровоизлияния в вещество стекловидного тела глаза).
Подводя итог, необходимо повторить: только своевременная диагностика и адекватные лечебно-профилактические меры, предпринятые высококвалифицированным врачом-офтальмологом, способны замедлить и приостановить разрушительные процессы в кровеносных сосудах и тканях сетчатки, тем самым обеспечивая многолетнюю сохраность зрительных функций на максимально возможном уровне.
В офтальмологическом центре «МГК-Диагностик» пациентам доступна качественная диагностика и эффективное лечение у ведущих московских специалистов по сетчатки. Доверьте свое зрение профессионалам и сохраните его на долгие годы!
Стиль жизни (рекомендации)
Сахарный диабет существенно отражается на качестве жизни, требуя от пациента ответственного отношения к врачебным предписаниям, рекомендациям и предостережениям. Неизбежны достаточно строгие ограничения в рационе питания и образе жизни.
С другой стороны, соблюдать эти же ограничения не помешало бы и многим здоровым людям, поскольку правильное питание, отказ от курения и алкоголя, оптимальный режим нагрузок и отдыха, навыки самоконтроля и самодиагностики, собственно, и являются основой активного долголетия.
Что касается зрительной системы, то у любого современного человека она постоянно сталкивается с неестественными для нее, не существующими в природе нагрузками и перегрузками. Периодические, хотя бы раз в году, профилактические визиты к офтальмологу должны войти в привычку.
Если же имеет место столь грозное и тяжелое заболевание, как сахарный диабет, с сопутствующим ему высоким статистическим риском ретинопатии – регулярные офтальмологические осмотры являются необходимыми и обязательными.
Информация для профессионалов
Диабетическая ретинопатия — осложнение сахарного диабета 1 и 2 типа при его длительной декомпенсации. Проявляется прогрессирующим поражением сосудов глазного дна. Ретинопатия сопровождается их постепенным разрушением, микроскопическими аневризмами, кровоизлияниями в окружающие ткани, атипичным разрастанием капилляров. При отсутствии своевременного обследования и адекватного лечения приводит к резкому ухудшению остроты зрения. В тяжелых случаях может закончиться слепотой.
Причины диабетической ретинопатии
Основные факторы развития этого осложнения — в специфике течения сахарного диабета. Риск повреждения сосудов глаз у диабетиков стремительно повышается:
- из-за затяжной гипергликемии, когда уровень гликированного гемоглобина превышает 8-9%;
- при наличии гипертонии, нефропатии, атеросклеротических изменений;
- при беременности, генетическом наследовании предрасположенности;
- с течением возраста или из-за вредных привычек — курения, употребления алкоголя.
Главными причинами ангиопатий у диабетиков, то есть обширных поражений мелких и крупных сосудов органов-мишеней (глаз, сердца, почек, нижних конечностей), остаются высокие показатели сахара в крови и повышенное артериальное давление. Вычеркнув их из жизни, можно на десятилетия отодвинуть начало развития осложнений. Либо вообще не сталкиваться с ними.
Классификация, стадии диабетической ретинопатии
Пролиферация тканей — это их разрастание. Потому, по общепринятой классификации, течение ретинопатии у диабетиков разделяют на три стадии.
- Непролиферативная. Характерными чертами начальной степени являются патологические изменения структуры сетчатки глаз — небольшие аневризмы, очаги экссудата, кровоизлияния. На этом этапе диагностируется отечность тканей.
- Препролиферативная. Сопровождается явными венозными и капиллярными аномалиями — появлением узелков, петель артериол, извитости сосудов. Возможны крупные кровоизлияния на поверхности сетчатки.
- Пролиферативная. Характеризуется аномальным разрастанием мелких сосудов диска зрительного нерва и других отделов сетчатки. Поскольку новообразованные капилляры отличаются хрупкостью и тонкостью стенок, их появление повышает риск кровоизлияний. Повторные геморрагии способствуют образованию фиброзной ткани, рубцов. Это может привести к возникновению глаукомы, атрофии и отслоению сетчатой оболочки.
Терминальная стадия является последним этапом ретинопатии, который диагностируется у 2% пациентов. В этом случае изменения практически необратимы, что приводит к полной потере зрения.
Важно! 1 и 2 стадии развиваются незаметно для пациента. Лишь на третьей, пролиферативнойстадии появляются видимые признаки: снижение четкости и искажение предметов, ухудшающееся ночное зрение. Потому для диабетиков периодические осмотры у окулиста — правило №1, и отступать от него ни в коем случае нельзя.
Клиническая картина и симптомы
Симптомы обычно следуют друг за другом в определенной последовательности. Опытный офтальмолог заметит их развитие, поскольку прогрессирование заболевания пошагово сопровождается:
- вазодилатацией сосудов — расслаблением их гладкой мускулатуры, временным расширением;
- увеличением кровотока в артериолах, капиллярах, венах;
- поражением сосудистого эндотелия, закупоркой капилляров, ростом проницаемости стенок;
- образованием микроскопических аневризм — выпячивания стенок сосудов с их истончением в этих местах;
- появлением ответвлений хрупких капилляров, их разрастанием.
Это приводит к лавинообразному возникновению кровоизлияний, кислородному голоданию, отечности и постепенной дегенерации сетчатой оболочки.
Диагностика ретинопатии при диабете 1 и 2 типа
Диагностические мероприятия начинают с опроса пациента и измерения остроты зрения при помощи таблиц. У диабетиков со стажем более 10 лет обязательно проверяют показатели внутриглазного давления. После этого проводят офтальмоскопию — осмотр глазного дна, который является важнейшим методом диагностики заболеваний глаз. В него обычно включают:
- биомикроскопию стекловидного тела, сетчатки, хрусталика и других структур глаза при помощи щелевой лампы;
- инструментальный осмотр зрительного нерва, желтого пятна (макулярной зоны);
- стереоскопическое фотографирование сетчатой оболочки специальной ретинальной камерой;
- ультразвуковое исследование сетчатки, необходимо при помутнении хрусталика, роговицы, стекловидного тела глаза.
По показаниям может быть назначена рентгенологическая ангиография с внутривенным введением контрастного вещества — органического раствора флюоресцеина.
Методы лечения диабетической ретинопатии
В данном случае требуется комплексная терапия, наблюдение и назначение проводят лечащие врачи — эндокринолог и окулист. Желательно строго придерживаться назначенной схемы инсулинотерапии, немаловажной является диета, исключающая животные жиры и быстрые углеводы.
3-4 раза в год в течение месяца проводится витаминотерапия, особое значение придают стабильному поступлению в организм витаминов группы В. По назначению врача подбираютсяангиопротекторы — средства, укрепляющие стенки сосудов.
Первая стадия заболевания требует частых повторных обследований у офтальмолога и жесткого контроля сахара в крови.
При диагностировании второй и третьей стадий необходимы радикальные решения — лазерная фотокоагуляция, инъекции специальных блокаторов ангиогенеза или оперативное вмешательство — витрэктомия.
Лазерная фотокоагуляция: подробности
Фотокоагуляция — точечный метод лечения патологий сетчатки, в котором используются криптоновый, аргоновый или диодный источники импульсного света. Эта методика, применяемая в лазерной хирургии, позволяет проводить «прижигание» новообразованных кровеносных сосудов глаза, что останавливает их дальнейшее разрастание и усугубление симптоматики.
Обработанные капилляры со временем зарастают фиброзной тканью, кровообращение в остальных восстанавливается. Даже на поздних стадиях болезни этот метод позволяет сохранить зрение у 50-60% пациентов.
Фотокоагуляция может быть назначена срочным образом, если показатели гликированного гемоглобина превышают 10%, и уже обнаружены значительные дегенеративные изменения.
Поскольку в данном случае риск потери зрения слишком высок.
Когда необходима витрэктомия?
Проведение операции требуется, когда диагностирована третья, пролиферативная стадия болезни, и все остальные методы не целесообразны. Также причинами являются:
- Наличие поражений глазного дна вследствие диабета с формированием тяжей, рубцов.
- Обнаружение на сетчатке фиброзной пленки.
- Полное или частичное отслоение сетчатой оболочки, ее разрыв в макулярной зоне.
- Обширные геморрагии в стекловидное тело.
Иногда именно витрэктомия — это единственный шанс сохранить зрение. В современных клиниках подобные операции проводятся малоинвазивно, через микротуннели, и не требуют общего наркоза. Стандартная витрэктомия состоит из:
- подреза связок сетчатки, удаления стекловидного тела, которое заменяют специальным раствором;
- при отслаивании сетчатой оболочки — ее возвращения на место;
- удаления сгустков крови, возникших во время кровоизлияний.
Согласно статистике, после этого зрительные функции восстанавливаются у 80-90% пациентов, и повторное оперативное вмешательство может понадобиться через 10-12 лет. Но если сетчатка была значительно атрофирована или отслоилась, шансы на успех уменьшаются.
Профилактика сосудистых осложнений у диабетиков
Сохранить зрение при диабете сейчас более чем реально. Основа профилактики — оптимальная компенсация основной болезни, недопущение слишком резких перепадов сахара в крови либо затяжной гипергликемии.
Также нужно держать под контролем артериальное давление, поскольку его повышение может привести к тяжелейшим последствиям — не только к сосудистым поражениям глаз, но и к инсульту или инфаркту миокарда.
Чтобы предупредить дальнейшее прогрессирование ретинопатии, нужно вовремя проходить обследование у опытного офтальмолога. Частота диагностических осмотров зависит от степени заболевания. При его отсутствии посещать врача нужно 1-2 раза в год, если же сосудистые проблемы уже в наличии, частота ежегодных обследований может доходить до 4-5 раз и больше.
Диабетическая ретинопатия
Диабетическая ретинопатия – специфическая ангиопатия, поражающая сосуды сетчатой оболочки глаза и развивающаяся на фоне длительного течения сахарного диабета. Диабетическая ретинопатия имеет прогрессирующее течение: в начальных стадиях отмечается размытость зрения, пелена и плавающие пятна перед глазами; в поздних – резкое снижение или потеря зрения. Диагностика включает проведение консультаций офтальмолога и диабетолога, офтальмоскопии, биомикроскопии, визометрии и периметрии, ангиографии сосудов сетчатки, биохимического исследования крови. Лечение диабетической ретинопатии требует системного ведения диабета, коррекции метаболических нарушений; при осложнениях – интравитреального введения препаратов, проведения лазеркоагуляции сетчатки или витрэктомии.
Диабетическая ретинопатия является высокоспецифическим поздним осложнением сахарного диабета, как инсулинозависимого, так и инсулиннезависимого типа.
В офтальмологии диабетическая ретинопатия выступает причиной инвалидности по зрению у пациентов с сахарным диабетом в 80-90% случаев. У лиц, страдающих диабетом, слепота развивается в 25 раз чаще, чем у других представителей общей популяции.
Наряду с диабетической ретинопатией, люди, страдающие сахарным диабетом, имеют повышенный риск возникновения ИБС, диабетической нефропатии и полинейропатии, катаракты, глаукомы, окклюзии ЦАС и ЦВС, диабетической стопы и гангрены конечностей.
Поэтому вопросы лечения сахарного диабета требуют мультидисциплинарного подхода, включающего участие специалистов эндокринологов (диабетологов), офтальмологов, кардиологов, подологов.
Диабетическая ретинопатия
Механизм развития диабетической ретинопатии связан с повреждением ретинальных сосудов (кровеносных сосудов сетчатки): их повышенной проницаемостью, окклюзией капилляров, появлением новообразованных сосудов и развитием пролиферативной (рубцовой) ткани.
Большинство пациентов с длительным течением сахарного диабета имеют те или иные признаки поражения глазного дна. При длительности течения диабета до 2-х лет диабетическая ретинопатия в той или иной степени выявляется у 15% пациентов; до 5 лет – у 28% больных; до 10-15 лет – у 44-50%; около 20-30 лет – у 90-100%.
Факторы риска
К основным факторам риска, влияющим на частоту и скорость прогрессирования диабетической ретинопатии, относят:
Развитию и прогрессированию ретинопатии могут способствовать пубертатный возраст, беременность, наследственная предрасположенность, курение.
С учетом изменений, развивающихся на глазном дне, различают непролиферативную, препролиферативную и пролиферативную диабетическую ретинопатию.
Повышенный, плохо контролируемый уровень сахара крови приводит к повреждению сосудов различных органов, в т. ч. сетчатки.
В непролиферативной стадии диабетической ретинопатии стенки ретинальных сосудов становятся проницаемыми и хрупкими, что приводит к точечным кровоизлияниям, образованию микроаневризм — локальному мешотчатому расширению артерий.
Через полупроницаемые стенки из сосудов в сетчатку просачивается жидкая фракция крови, приводя к ретинальному отеку. В случае вовлечения в процесс центральной зоны сетчатки развивается макулярный отек, что может привести к снижению зрения.
В препролиферативной стадии развивается прогрессирующая ишемия сетчатки, обусловленная окклюзией артериол, геморрагические инфаркты, венозные нарушения.
Препролиферативная диабетическая ретинопатия предшествует следующей, пролиферативной стадии, которая диагностируется у 5-10% пациентов с сахарным диабетом.
К способствующим факторам развития пролиферативной диабетической ретинопатии относят близорукость высокой степени, окклюзию сонных артерий, заднюю отслойку стекловидного тела, атрофию зрительного нерва.
В этой стадии вследствие кислородной недостаточности, испытываемой сетчаткой, в ней для поддержки адекватного уровня кислорода начинают образовываться новые сосуды. Процесс неоваскуляризации сетчатки приводит к повторяющимся преретинальным и ретровитреальным кровоизлияниям.
В большинстве случаев незначительные кровоизлияния в слои сетчатки и стекловидное тело рассасываются самостоятельно.
Однако при массивных кровоизлияниях в полость глаза (гемофтальме) возникает необратимая фиброзная пролиферация в стекловидном теле, характеризующаяся фиброваскулярными сращениями и рубцеванием, что в итоге приводит к тракционной отслойке сетчатки. При блокировании путей оттока ВГЖ развивается вторичная неоваскулярная глаукома.
Заболевание развивается и прогрессирует безболезненно и малосимптомно – в этом заключается ее главное коварство. В непролиферативной стадии снижение зрения субъективно не ощущается. Макулярный отек может вызывать ощущение размытости видимых предметов, затруднение чтения или выполнения работы на близком расстоянии.
В пролиферативной стадии диабетической ретинопатии, при возникновении внутриглазных кровоизлияний перед глазами появляются плавающие темные пятна и пелена, которые через некоторое время исчезают самостоятельно. При массивных кровоизлияниях в стекловидное тело резко наступает снижение или полная потеря зрения.
Пациентам с сахарным диабетом необходим регулярный осмотр офтальмолога с целью выявления начальных изменений сетчатки и профилактики пролиферирующей диабетической ретинопатии.
С целью скрининга диабетической ретинопатии пациентам проводится визометрия, периметрия, биомикроскопия переднего отрезка глаза, биомикроскопия глаза с линзой Гольдмана, диафаноскопия структур глаза, тонометрия по Маклакову, офтальмоскопия под мидриазом.
Наибольшее значение для определения стадии диабетической ретинопатии имеет офтальмоскопическая картина. В непролиферативной стадии офтальмоскопически обнаруживаются микроаневризмы, «мягкие» и «твердые» экссудаты, кровоизлияния.
В пролиферативной стадии картина глазного дна характеризуется интраретинальными микрососудистыми аномалиями (артериальными шунтами, расширением и извитостью вен), преретинальными и эндовитеральными кровоизлияниями, неоваскуляризацией сетчатки и ДЗН, фиброзной пролиферацией.
Для документирования изменений на сетчатке выполняется серия фотографий глазного дна с помощью фундус-камеры.
При помутнениях хрусталика и стекловидного тела вместо офтальмоскопии прибегают к проведению УЗИ глаза. С целью оценки сохранности или нарушения функций сетчатки и зрительного нерва проводятся электрофизиологические исследования (электроретинография, определение КЧСМ, электроокулография и др.). Для выявления неоваскулярной глаукомы выполняется гониоскопия.
Важнейшим методом визуализации сосудов сетчатки выступает флюоресцентная ангиография, позволяющая регистрировать кровоток в хореоретинальных сосудах. Альтернативой ангиографии может служить оптическая когерентная и лазерная сканирующая томография сетчатки.
Для определения факторов риска прогрессирования диабетической ретинопатии проводится исследование уровня глюкозы крови и мочи, инсулина, гликозилированного гемоглобина, липидного профиля и др. показателей; УЗДГ почечных сосудов, ЭхоКГ, ЭКГ, суточное мониторирование АД.
В процессе скрининга и диагностики необходимо ранее выявление изменений, указывающих на прогрессирование ретинопатии и необходимость проведения лечения с целью предупреждения снижения или потери зрения.
Наряду с общими принципами лечения ретинопатий терапия включает коррекцию метаболических нарушений, оптимизацию контроля за уровнем гликемии, АД, липидного обмена. Поэтому на данном этапе основная терапия назначается эндокринологом-диабетологом и кардиологом.
Осуществляется тщательный контроль уровня гликемии и глюкозурии, подбор адекватной инсулинотерапии сахарного диабета; производится назначение ангиопротекторов, гипотензивных средств, антиагрегантов и др. С целью лечения макулярного отека выполняются интравитреальные инъекции стероидов.
Пациентам с прогрессирующей диабетической ретинопатией показано проведение лазерной коагуляции сетчатки. Лазеркоагуляция позволяет подавить процесс неоваскуляризации, добиться облитерации сосудов с повышенной ломкостью и проницаемостью, предотвратить риск отслойки сетчатки.
В лазерной хирургии сетчатки при диабетической ретинопатии используются несколько основных методов. Барьерная лазеркоагуляция сетчатки предполагает нанесение парамакулярных коагулятов по типу «решетки», в несколько рядов и показана при непролиферативной форме ретинопатии с макулярным отеком.
Фокальная лазерная коагуляция применяется для прижигания микроаневризм, экссудатов, мелких геморрагий, выявленных в ходе ангиографии.
В процессе панретинальной лазерной коагуляции коагуляты наносятся по всей зоне сетчатки, за исключением макулярной области; этот метод в основном применяется на препролиферативной стадии для предупреждения ее дальнейшего прогрессирования.
При помутнении оптических сред глаза альтернативой лазеркоагуляции служит транссклеральная криоретинопексия, основанная на холодовой деструкции патологических участков сетчатки.
В случае тяжелой пролиферативная диабетической ретинопатии, осложненной гемофтальмом, тракцией макулы или отслойкой сетчатки, прибегают к выполнению витрэктомии, в ходе которой удаляется кровь, само стекловидное тело, рассекаются соединительнотканные тяжи, прижигаются кровоточащие сосуды.
Тяжелыми осложнениями диабетической ретинопатии могут стать вторичная глаукома, катаракта, отслойка сетчатки, гемофтальм, значительное снижение зрения, полная слепота. Все это требует постоянного наблюдения пациентов с сахарным диабетом эндокринологом и офтальмологом.
Большую роль в предотвращении прогрессирования диабетической ретинопатии играет правильно организованный контроль уровня сахара крови и артериального давления, своевременный прием сахароснижающих и гипотензивных препаратов. Своевременное проведение профилактической лазеркоагуляции сетчатки способствует приостановке и регрессу изменений на глазном дне.
Ретинопатия диабетическая — симптомы и лечение
В этой статье мы расскажем вам:
Диабетическая ретинопатия — это не самостоятельная болезнь, а осложнение диабета, которое поражает сетчатку глаза и может привести к слепоте, если не начать лечение. Оно развивается из-за повреждения кровеносных сосудов светочувствительной ткани в сетчатке.
Диабет — хроническая болезнь, при которой поджелудочная железа не вырабатывает достаточное количество инсулина или когда организм не может его перерабатывать.
Инсулин — гормон, регулирующий уровень содержания сахара в крови.
Частое следствие запущенного диабета — гипергликемия, или повышенный уровень содержания сахара в крови — со временем приводит к серьезному повреждению многих систем организма, особенно нервов и кровеносных сосудов.
Симптомы диабетической ретинопатии:
- Снижение остроты зрения;
- Нарушение цветовосприятия;
- Появление темных пятен перед глазами.
Поначалу она может вовсе не давать о себе знать и лишь незначительно ухудшать зрение. Осложнение может развиться у любого пациента с диабетом I или II типа. Чем дольше человек болеет диабетом и чем хуже контролирует уровень сахара в крови, тем выше вероятность развития диабетической ретинопатии.
Что приводит к диабетической ретинопатии?
Со временем повышенный уровень сахара в крови вызывает закупорку мелких сосудов сетчатки, усложняя её кровоснабжение. Из-за этого она начинает покрываться новыми сосудами, которые могут развиваться неправильно.
Кто обычно страдает ретинопатией? К факторам риска относят:
- Диабет;
- Отсутствие контроля за уровнем глюкозы в крови (гипергликемия);
- Высокое артериальное давление;
- Чрезмерный уровень холестерина;
- Курение.
Диабетическую ретинопатию делят на три типа:
- I стадия — непролиферативная (ранняя, фоновая). Самая распространённая форма, которая обычно не проявляется первые 8-10 лет заболевания. На этой стадии стенки сосудов сетчатки только начинают ослабевать, но глаз ещё не обрастает новыми сосудами. Не обнаруженная вовремя ранняя диабетическая ретинопатия прогрессирует по мере того, как блокируется кровоток, и может перейти в более тяжёлую форму;
- II стадия. Симптомы препролиферативной стадии: вены сетчатки расширяются, становятся извитыми и проницаемыми, кровоизлияния в глазном дне учащаются, могут становиться обильнее;
- III стадия — пролиферативная (прогессирующая) диабетическая ретинопатия. При этом типе поврежденные кровеносные сосуды закрываются, вызывая аномальный рост новообразованных кровеносных сосудов в сетчатке. Они хрупкие, поэтому их содержимое может выйти наружу при разрыве и заполнить стекловидное тело глаза.
В конце концов, рубцовая ткань от роста новых кровеносных сосудов может привести к отслойке сетчатки от задней части глаза. Если новые кровеносные сосуды мешают нормальному оттоку жидкости из глаза, повышается глазное давление.
Это может повредить зрительный нерв, который переносит изображения от вашего глаза к мозгу, и привести к глаукоме. Когда жидкость просачивается в сетчатку из сосудистых стенок, развивается диабетический макулярный отек (ДМО), который деформирует ткани и вызывает ухудшение зрения.
При отсутствии лечения ДМО может привести к полной потере центрального зрения.
Можно ли предотвратить диабетическую ретинопатию, если следить за уровнем сахара в крови?
Нет, но можно замедлить её развитие и не допустить потери зрения, если начать лечение на ранней стадии. Поэтому так важно регулярно наблюдаться у врача-офтальмолога — своевременная диагностика увеличивает шансы на сохранение зрения.
Для профилактики диабетической ретинопатии важно не запускать диабет:
- Следите за уровнем глюкозы и фиксируйте показатели несколько раз в день;
- Регулярно сдавайте анализы на кетоновые тела;
- Контролируйте артериальное давление;
- Пересмотрите своё питание, не курите и не употребляйте алкоголь;
- Сделайте физическую активность частью своей повседневной жизни — старайтесь давать себе по крайней мере 2,5 часа умеренной аэробной нагрузки каждую неделю. Отлично подойдёт ходьба;
- Принимайте назначенные эндокринологом лекарственные препараты или инсулин.
Для постановки диагноза специалисту понадобятся результаты следующих обследований:
- Визометрии — проверки остроты зрения;
- Периметрии — оценки периферического зрения;
- Биомикроскопии — изучения переднего отрезка глаза (роговицы, передней камеры, хрусталика, конъюнктивы и век);
- Офтальмоскопии — осмотра глазного дна через офтальмоскоп при расширенном зрачке или с использованием специальной линзы;
- Контактной тонометрии — измерения глазного давления.
Пациентам с сахарным диабетом обязательно нужно ежегодно проходить офтальмологический осмотр. Беременные с этой патологией должны обследоваться каждый триместр. Симптомы ухудшения и затуманенности зрение — повод для срочного визита к окулисту и немедленного лечения диабетической ретинопатии.
Как лечат диабетическую ретинопатию?
При макулярном отёке показано лечение диабетической ретинопатии с использованием специальных (анти-VEGF) препаратов, которые предотвращают образование новых сосудов, препятствуют прогрессированию заболевания, снимают отёк и улучшают зрение. Они вводятся в глаз инъекционно, количество и частота уколов зависит от стадии отёчного процесса.
При лечении некоторых стадий диабетической ретинопатии медикаментозного лечения недостаточно. В таких случаях проводится лазерная коагуляция сетчатки. С помощью лазера на поверхности сетчатки делают микроскопические ожоги, благодаря которым увеличивается поступление кислорода, слабые кровеносные сосуды запаиваются (коагулируются).
Коагуляция проводится в несколько подходов (обычно 4-6), между которыми должно пройти не меньше месяца. Один сеанс длится 10-40 минут. Это не вызывает болезненных ощущений, пациент только видит вспышки света и слышит щелчки. При этом лечении не требуется длительного восстановления: уже через час после него вы самостоятельно отправляетесь домой.
Процедура способствует укреплению сосудов и сетчатки глаза. Коагуляция не улучшает зрение, а останавливает его ухудшение. Патологические изменения стенок кровеносных сосудов носят рецидивирующий характер и, как правило, проявляются повторно. Терапия способна лишь замедлить этот процесс.
Основные методы коррекции:
- Барьерная лазерная коагуляция околомакулярной зоны показана для лечения первой (непролиферативной) стадии с макулярным отёком;
- Панкоагуляция (панретинальная лазерная коагуляция сетчатки, ПРЛК) — нанесение микроожогов с помощью лазера на поражённые участки сетчатки, за исключением макулярной области. Такой вид операции обычно выполняют при второй стадии диабетической ретинопатии с обширной ишемией сосудов. Правильно и вовремя выполненная ПРЛК — действенный способ лечения диабетической ретинопатии;
- Фокальная лазерная коагуляция (ФЛК) проводится на участках, где есть микроаневризмы, кровоизлияния, признаки несостоятельности стенок сосудов;
В особо тяжёлых случаях (при постоянных кровоизлияниях, наличии спаек, при отслойке сетчатки) приходится прибегать к субтотальной витрэктомии — почти полному удаление стекловидного тела и задней пограничной мембраны, которая прикреплена по окружности диска зрительного нерва.



 Для профилактики диабетической ретинопатии важно не запускать диабет:
Для профилактики диабетической ретинопатии важно не запускать диабет: