Эпиретинальная мембрана — это заболевание сетчатки, при котором образуется пленка на сетчатке глаза, обладающая контрактильными свойствами.
Эпиретинальная мембрана образуется не на всей сетчатке, а только в центральной ее части макуле.
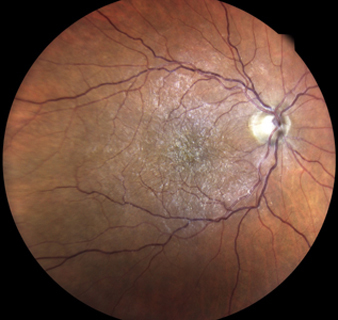
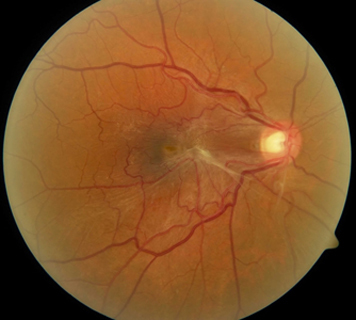
При офтальмоскопии глазного дна эпиретинальная мембрана выглядит как тонкое белесоватое прозрачное и сморщенное образование, очень похожее на целлофановую пленку.
На самом же деле так выглядят начальные рубцовые изменения, которые по мере прогрессирования стягивают сетчатку, вызывая ее деформацию и образование грубых складок. Начальные стадии эпиретинальной мембраны не приводят к повреждению наружных слоев сетчатки и фоторецепторов, поэтому заболевание нередко протекает бессимптомно и никак не сказывается на остроте зрения.
По мере того как пленка на сетчатке утолщается (созревает), становится более грубой, начинают появляться различные осложнения, например, отек и разрыв сетчатки, которые имеют выраженную клиническую картину и становятся причиной обращения к врачу. Заболевание характеризуется длительным течением и медленным прогрессированием. В подавляющем большинстве случаев эпиретинальная мембрана глаза выявляется у пациентов 55-65 летнего возраста.
Причины развития эпиретинальной мембраны глаза
Появление эпиретинальной мембраны иногда не удается связать с какими-либо четкими причинами. В таком случае говорят, что заболевание является идиопатическим. Однако существует ряд офтальмологических заболеваний и состояний, наличие которых сопровождается развитием эпиретинальной мембраны сетчатки глаза. К ним относятся:
- Травматические повреждения глаза.
- Возрастная инволюция стекловидного тела.
- Кровоизлияние в стекловидное тело.
- Сахарный диабет, осложненный пролиферативной ретинопатией.
- Воспаление сосудистой оболочки глаза (увеит).
- Тромбоз ретинальных сосудов, в частности центральной вены.
- Эпиретинальная макулярная мембрана может быть следствием лечения различных офтальмологических заболеваний, особенно если применялись хирургические методики.
Симптомы и диагностика пленки на сетчатке
Как отмечалось ранее, эпиретинальная мембрана глаза формируется только в макулярной области сетчатки, которая отвечает за центральное зрение.
Соответственно, основные клинические проявления будут касаться именно нарушения центрального зрения.
Обычно пациенты жалуются на уменьшение резкости изображения, ощущение тумана перед глазами, трудности при чтении, искажение контуров предметов, двоение в глазах.
Степень проявления данных симптомов может изменяться от незначительной до очень сильной, в зависимости от плотности мембраны и площади, выраженности ее тракционного влияния на подлежащую сетчатку. Чаще всего изменения отмечаются только на одном глазу, но возможно и двухстороннее поражение.
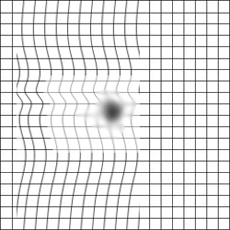
| Тест Амслера в норме | Самоконтроль по решетке Амслера | Искривление прямых линий |
Для того чтобы визуализировать эпиретинальную мембрану и поставить диагноз, достаточно выполнения стандартной офтальмоскопии, которая подразумевает осмотр глазного дна.
Существуют и специализированные диагностические методики, которые позволяют получить исчерпывающую информацию о состоянии структур глаза или обнаружить мембрану в нестандартных ситуациях.
Например, если у пациента отмечается помутнение оптических сред глаза, то офтальмоскопия не позволит четко визуализировать глазное дно.
В данном случае выявить эпиретинальную мембрану возможно посредством ультразвукового исследования глаза.
| Эпиретинальная мембрана глаза | Характерная офтальмоскопическая картина |
В нередких случаях, когда имеются симптомы макулярного отека, может назначаться флуоресцентная ангиография, с помощью которой верифицируют данную патологию.
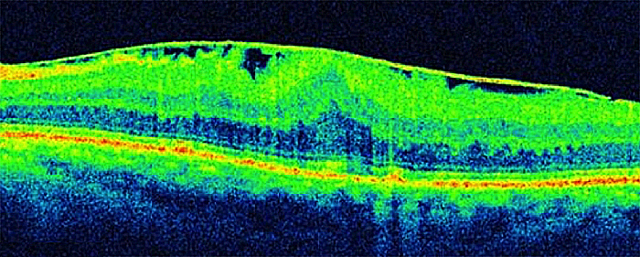
Но одним из наиболее передовых и информативных методов обследования является когерентная томография. Ее можно применять для диагностики эпиретинальной мембраны на ранних стадиях, когда другие методики не позволяют этого сделать.
| ОКТ-диагностика плотная эпиретинальной мембраны |
Также у пациентов проводится стандартное офтальмологическое обследование, включающее определение остроты зрения, проведение теста Амслера и другие офтальмологические тесты, которые позволяют выявить степень нарушения центрального зрения.
Лечение эпиретинальной мембраны глаза
Практически при всех нозологических формах патологии сетчатки в области витреомакулярного интерфейса, к которым, в том числе относится и эпиретинальная мембрана, лечение проводится, главным образом, оперативным путем. Удаление мембраны сетчатки выполняется в объеме микроинвазивной витрэктомии с последующим удалением пленки сетчатки глаза, что позволяет устранить проявления заболевания и восстановить зрительные функции.
При эпиретинальной мембране глаза операция может быть проведена любой категории пациентов, однако хирургическое лечение выполняется только в тех случаях, когда врач уверен в эффективности и безопасности операции.
Клинические проявления заболевания могут незначительно снижать качество зрения, со временем пациенты привыкают к этим несущественным изменениям, которые никак не сказываются на качестве жизни. Именно поэтому каждый случай эпиретинальной мембраны сетчатки глаза требует адекватного обследования, а также оценки риска и пользы от предстоящего лечения.
Как проходит хирургическое удаление эпиретинальных мембран?
Стандартная трехпортовая витрэктомия калибра 25G-27G относится к малоинвазивному амбулаторному вмешательству, которое выполняется с применением местной анестезии.
Трансцилиарно устанавливается три порта для световода и инструментов, диаметр которых составляет всего 0,39-0,56 мм.
Далее хирург с помощью витреотома удаляет патологически измененное стекловидное тело и получает доступ к эпиретинальной мембране, которая после окрашивания витальными красителями деликатно удаляется с помощью концезахватывающего витреоретинального пинцета 25 или 27G.
Затем стекловидное тело замещается воздушногазовой смесью, сбалансированным физиологическим раствором или стерильным воздухом, место которых со временем занимает естественная среда глаза.
| Этап витрэктомии | Удаление эпиретинальной мембраны |
Продолжительность операции составляет около получаса, а после ее завершения пациент в этот же день выписывается домой на реабилитацию. Период восстановления включает выполнение всех назначений врача, которые помогут снизить риск развития осложнений и сохранить результат лечения. Рекомендации составляются индивидуально для каждого пациента.
Об успехе лечения говорят тогда, когда в реабилитационном периоде у 9 из 10 пациентов наблюдается улучшение зрительных функций на 20% и более в течение первых шести месяцев после операции.
Сколько стоит лечение эпиретинальной мембраны?
Стоимость лечения эпиретинальной макулярной мембраны находится в диапазоне от 50 тыс. до 100 тыс. рублей.
Такой большой разброс цены обусловлен разным подходом к определенному пациенту, различными проявлениями пленки на сетчатке, сложностью хирургии, видом заменителя стекловидного тела, наличия сопутствующих глазных заболеваний и многими другими клиническими особенностями.
Однако хирургическое удаление эпиретинальных мембран сетчатки, по убеждению оперирующих офтальмологов, считаются исключительно действенным методом, обеспечивающим эффективное восстановление зрение.
В нашей клинике его проводят исключительно опытные хирурги, обладающие огромным клиническим опытом, теоретическими сведениями о патофизиологии заболевания и располагающие высококачественными расходными материалами, всем необходимым современным оборудованием и витреоретинальным инструментарием.
Эпиретинальная мембрана глаза. Отзывы пациентов
Пациенты, у которых имеется пленка на сетчатке и которые прошли лечение, в интернете оставляют как положительные, так и отрицательные отзывы.
Последние в большинстве случаев связаны с низкой результативностью проведенного хирургического вмешательства и недостаточно хорошем восстановлении зрения.
На данные показатели влияет несколько факторов, среди которых ведущими можно назвать своевременность обращения за специализированной офтальмохирургической помощью и квалификация витреоретинального хирурга офтальмолога.
В тех ситуациях, когда пациент игнорирует явные симптомы заболевания и обращается к офтальмологу очень поздно, бывает невозможно восстановить зрение до прежних значений, ввиду необратимых изменений в сетчатке и развития сопутствующих осложнений. Своевременно проведенная операция может остановить последующее прогрессирование эпиретинальной мембраны, что может вызвать полную потерю зрительных функций.
Витреоретинальные операции являются очень сложными, требуют от врача идеального владения микрохирургическими инструментами и высокотехнологичным оборудованием.
Нередко за подобные операции берутся молодые и неопытные хирурги, недостаточно изучившие все нюансы и тонкости метода.
В результате эффективность оперативного вмешательства сильно снижается, появляются осложнения, а результат не соответствует ожиданиям пациента.
| Высокоспециализированное лечение — гарантия качественного результата операции |
Поэтому специалисты рекомендуют обращаться к офтальмологу при появлении даже самых незначительных нарушений зрения, являющихся ранними предвестниками развития тяжелых глазных заболеваний, к которым относятся повреждения витреомакулярного интерфейса, и в том числе эпиретинальная мембрана. Лечение столь ответственной и сверхделикатной патологии, как эпиретинальная мембрана, обязан проводить хирург только с большим опытом выполнения витрэктомии. В таком случае прогноз будет максимально оптимистичным.
Как наши глаза могут повлиять на распространение коронавируса — новости Клиники доктора Куренкова
Окулисты и эксперты в области здравоохранения уверены: наши глаза могут играть важную роль в распространении и предотвращении новой вспышки коронавируса. Условия спасения мира от заразы просты: чтобы снизить личный риск заражения коронавирусом, старайтесь не трогать немытыми руками глаза, нос и рот. Наиболее уязвимы для вируса слизистые оболочки, то есть те, что выстилают полости организма.
Чтобы не передать вирус другим, если вы инфицированы, но не знаете об этом, Центры по контролю и профилактике заболеваний настоятельно рекомендуют носить тканевые маски для лица в общественных местах.
Эти нехитрые приспособления для лица помогут уменьшить распространение коронавируса людьми, у которых нет ярко выраженных симптомов. Но есть одна проблема – маски не защищают глаза.
В частности об этом заявляет доктор Дебора Биркс, координатор по борьбе с коронавирусом в Белом доме.
Ковид и глаза: где связь?
Процесс занесения вируса через глаза довольно сложен. Считается, что коронавирус передается от человека к человеку в основном воздушно-капельным путем, как грипп, – при кашле или чихании. Люди, которые находятся рядом с вами, могут вдохнуть мельчайшие капли выделений и мокроты. Вирус можно занести через глаза, прикоснувшись к ним немытыми руками.
Специалисты из области медицины спорят на счет того, можно ли заразиться ковидом при соприкосновении с поверхностью, на которой есть коронавирус, например, вы потрогали стол или дверную ручку, а потом прикоснулись к своему рту, носу или глазам.
Вот почему Центры по контролю и профилактике заболеваний и Всемирная организация здравоохранения рекомендуют тщательно мыть руки в течение дня по 20 или более секунд теплой водой с мылом.
Помогут ли очки?
Американская академия офтальмологии рекомендует пользователям контактных линз временно перейти на очки, чтобы снизить риск заражения вирусом COVID-19, респираторным заболеванием, которое может быть фатальным.
Группа офтальмологов утверждает, что те, кто носят контактные линзы, трогают глаза чаще, чем те, кто предпочитает очки. Однако Американская оптометрическая ассоциация в свою очередь выражает уверенность, что контактные линзы безопасны, пока пользователь следует инструкциям по уходу за линзами.
Очки и солнцезащитные очки не обеспечивают полную защиту от капелек, которые могут попасть на вас. Специалисты уверены, что защитные очки (те, которые защищают не только сами глаза, но и область вокруг глаз), более эффективны в деле защиты от вируса.
ВОЗ настоятельно рекомендует защитные очки людям, которые работают с больными COVID-19.
Коронавирус и конъюнктивит
У больных коронавирусом могут появиться проблемы с глазами. К примеру, больные могут испытывать симптомы, сходные с конъюнктивитом.
Конъюнктивит – это воспаление мембраны, покрывающей внутреннюю часть век и белую часть глаза (склеру). От конъюнктивита глаз становится красным. Появляется обильное слезотечение. Очень часто причиной вирусного конъюнктивита становятся инфекции верхних дыхательных путей (простуда, грипп и прочие.
) А еще это заболевание глаз может быть симптомом коронавируса. Не так давно в британском журнале New England Journal of Medicine были опубликованы результаты исследования, проведенные в больницах по всему Китаю.
У девяти из 1099 пациентов (0,8%) с подтвержденным диагнозом коронавируса были выявлены покраснения и воспаления глаз.
В исследовании, опубликованном в издании The Journal of Medical Virology, в котором приняло участие три десятка пациентов с COVID-19, только у одного был диагностирован конъюнктивит. Если брать во внимание эти данные, то частота возникновения воспаления слизистых довольно низкая.
Из публикации в журнале Ophthalmology становится известно, что риск передачи нового коронавируса через слезы не высок. Исследователи тестировали образцы слез, взятые у жителей Сингапура с диагнозом коронавирус.
Каковы симптомы нового коронавируса?
По данным Всемирной организации здравоохранения, главными симптомами COVID-19 считаются лихорадка, кашель и проблемы с дыханием. Кто-то так же жалуется на больное горло, насморк и головную боль. Часто можно слышать жалобы на отсутствии чувства вкуса или обоняния. При этом данный симптом может появиться до того, как проявятся другие симптомы ковида.
Медсестры в доме престарелых Киркленда, штат Вашингтон, рассказывают, что «воспаления глаз» были обычным симптомом среди десятков пациентов, которые там умерли. (Сиэтл стал первым городом с массовым заражениям коронавирусом в Америке, а дом престарелых был в эпицентре вспышки).
У большинства людей развиваются только легкие симптомы. Но у некоторых людей, обычно у пожилых людей или у тех, у кого есть другие медицинские осложнения, развиваются более серьезные симптомы, включая пневмонию, которая может быть фатальной. Симптомы обычно проявляются через 2–14 дней после контакта с вирусом.
Как диагностируется COVID-19?
Медицинские работники диагностируют коронавирус с помощью лабораторных анализов респираторных проб, образцов крови или других жидкостей организма.
По мнению Harvard Business Review, лучший способ ограничить распространение этого вируса – быстро изолировать людей, у которых он есть (или предполагается, что они заражены им), прежде чем они заразят других.А чтобы не заразиться вирусом, держитесь на расстоянии, мойте руки и оставайтесь дома.
Как уменьшить вероятность заболеть коронавирусом?
Рекомендуемые меры по предотвращению заболевания ковидом:
- часто мойте руки;
- мойте руки правильно – водой с мылом в течение не менее 20 секунд. Особенно важно помыть руки после того, как вы побывали в общественном месте, поели, воспользовались туалетом, высморкались, кашляли или чихали;
- не трогайте нос, рот и глаза, если не уверены в чистоте своих рук;
- постарайтесь меньше общаться с другими людьми;
- избегайте тесного контакта с больными;
- если вы заболели, оставайтесь дома – кроме случаев, когда вам нужна медицинская помощь;
- прикрывайте рот, когда кашляете и чихаете. Используйте салфетку или внутреннюю часть локтя;
- выбрасывайте использованные салфетки в мусор;
- немедленно вымойте руки водой с мылом в течение не менее 20 секунд после кашля или чихания;
- в общественных местах носите маску, которая закрывает рот и нос;
- регулярно мойте и дезинфицируйте поверхности.
Данные свидетельствуют о том, что новый коронавирус может оставаться жизнеспособным в течение нескольких часов или дней на поверхностях, сделанных из различных материалов.
Мытье явно загрязненных поверхностей с последующей дезинфекцией – это лучший способ для предотвращения COVID-19 и других респираторных вирусных заболеваний в домашних условиях и в общественных местах.
Коронавирус очень живуч и некоторое время способен к заражению:
- 24 часа на картоне
- до трех дней на пластике и нержавеющей стали.
- Эти данные предоставила лаборатория Национального института аллергии и инфекционных болезней.
- Надевайте тканевую маску для лица всякий раз, когда находитесь в общественном месте, даже если у вас нет симптомов COVID-19, потому что можно заразиться вирусом и при этом не испытать никаких симптомов, а вот заразить других вы сможете.
- Источник: Коронавирус: как глаза могут играть роль в его распространении
- Джон Иган
https://www.allaboutvision.com/conditions/coronavirus-and-your-eyes/
Все про вакцинацию и прививки от коронавируса COVID-19 — показания, противопоказания, реакции
Прививка от коронавируса — вакцина против COVID-19 не формирует у людей активного заболевания, а создает иммунный ответ и по сути безопасна. Тем не менее остается много вопросов о ее целесообразности. Подробно ответим на вопросы: какие прививки от коронавируса существуют, что такое медотвод, что нельзя делать до и после прививки.
Во всем мире на данный момент проходят испытание более 60 вакцин. Это далеко не окончательные цифры. Появление новых штаммов вируса приводит к разработке лучших вакцин по борьбе с COVID-19.
Список вакцин от Коронавируса:
- «Abdala / CIGB-66» (Вакцина Абдала) Центра генной инженерии и биотехнологии (Куба);
- «AstraZeneca Vaxzevria» (Вакцина Астразенека) разработанная Оксфордским университетом и компанией AstraZeneca (Великобритания), выпускается для Индии под маркой Covishield;
- «BBIBP-CorV» (Вакцина КорВи) компании Sinopharm (Китай);
- «BNT162b2» (Вакцина Пфайзер) компаний BioNTech/Pfizer (Германия/США/Китай);
- «Convidecia» (Вакцина Конвиденция) компании CanSino Biological (Китай);
- «CoronaVac» (Вакцина КоронаВак) компании Sinovac (Китай);
- «Covaxin» (Вакцина Коваксин) компании Bharat Biotech (Индия);
- «Janssen» (Вакцина Янссен Джонсон и Джонсон) компаний Janssen Pharmaceutica и Johnson & Johnson (Бельгия, США)
- «Moderna» (Вакцина Модерна) компании Moderna (США), для Японии выпускается под маркой TAK-919;
- «QazVac» (Вакцина КазВак) НИИ Проблем Биологической безопасности (Казахстан);
- «Sputnik Light» Центра им. Гамалеи (Россия);
- «Vero Cell» (Вакцина ВероЦел) — вторая вакцина компании Sinopharm (Китай);
- «Ковивак» Центра им. Чумакова (Россия);
- «Спутник V» Центра им. Гамалеи (Россия);
- «ЭпиВакКорона» Центра «Вектор» (Россия).
Какая из вакцин от коронавируса лучше?
Заявляемая эффективность вакцин варьирует. Согласно проводимым испытаниям это 50% для КоронаВак (Китай) и порядка 90-95% для вакцин Pfizer (Германия/США/Китай) и Sputnik-V (Россия).
На данный момент нет абсолютных критериев выбора лучшей прививки от коронавируса. На это есть как минимум одна важная причина.
Наличие более яркой, схожей с протеканием болезни, реакции на прививку может говорить о лучшем иммуномодулирующем эффекте вакцины, что идет в разрез с комфортом и легкостью ее перенесения.
Подтверждается, что наличие хронических заболеваний повышает риск тяжелого протекания вакцинации. Тем не менее, отказ от вакцины несет гораздо более высокую опасность течения болезни, вплоть до летального, у человека в этой группе риска.
Вакцины от коронавируса, зарегистрированные и одобренные в России
- — комбинированная векторная вакцина «Гам-КОВИД-Вак» — другое название «СПУТНИК V». Разработка НИИ им. Гамалеи, Москва.
- — вакцина на основе пептидных антигенов «ЭпиВакКорона». Разработка научного центра «Вектор», Новосибирск.
- — вакцина коронавирусная инактивированная цельновирионная концентрированная очищенная «КовиВак».
На основе инактивированного («убитого») вируса SARS-CoV-2. Разработка научного центра им. Чумакова, Москва.
- — вакцина для профилактики COVID-19 «Спутник Лайт». Разработка НИИ им. Гамалеи, Москва.
Прививка от Ковида делается взрослому населению, старше 18 лет, в России только одной из зарегистрированных в стране вакцин (перечислены выше), согласно инструкции по применению, гражданам, не имеющим медицинских противопоказаний
Проводимые в декабре 2020 года исследования показывают, что 38% жителей Росси хотели бы сделать прививку от коронавируса.
К августу 2021 года в некоторых городах число вакцинировавшихся приближается к 33%, что говорит о высоком проценте вакцинирования, но не соответствует ранее ожидаемому уровню, даже с учетом принимаемых мер.
Доверие к вакцинации еще не сформировано, кроме того наличие нескольких различных препаратов стимулирует к выбору лучшей по результатам отзывов.
Суть прививки от коронавируса
Вакцина — имитация вируса, инструмент который тренирует организм бороться с инфекцией.
Бытует миф, что вакцина — вирус в микродозе. Это не так. Вакцина не формирует у людей активного заболевания, а работает исключительно на создание иммунного ответа.
Как показывает практика, иммунный ответ — реакция организма на прививку — индивидуальны у каждого и зависит от факторов: ранее перенесенное заболевание, сила иммунитета, возраст.
Иммунный ответ — защитная реакция организма, которая выражается в повышении температуры, и наличии прочих симптомов ОРВИ
Наиболее сильным иммунный ответ будет:
- Если человек ранее перенес заболевание,
- Молодой возраст,
- Сильная иммунная система.
Эффективность прививок от коронавируса
Эффективность вакцины от COVID-19 и вырабатываемый организмом иммунный ответ может отличаться от человека к человеку, и зависит от состояния его здоровья, а также индивидуальной реакции на вводимый препарат.
Эффективность прививки — это снижение вероятности заболеть у вакцинированных по сравнению с невакцинированными людьми
Доказанная эффективность вакцинации от коронавируса, согласно исследованиям, не дает 100% результат. Лучшие на сегодня данные по всем изученным прививкам в мире — 95%.
Ни одна прививка от Ковид-19 в мире не дает 100% гарантии защиты от коронавируса
Если вы привились:
- Степень риска заражения и сложность протекания болезни у привитого, согласно полученным данным, существенно меньше.
- Хотя доказано, что вакцина против COVID-19 защищает человека от серьезного заболевания и смерти, точно определить степень защиты от заражения пока невозможно.
- Во избежание заражения следует по-прежнему соблюдать меры безопасности.
Иммунный ответ и эффективность
Слабый иммунный ответ — невысокая температура и отсутствие серьезных признаков болезни — в некоторых случаях может говорить об ослабленном иммунитете и, возможно, более серьезном течении болезни при заражении.
При этом не стоит путать иммунный ответ и развитие сопутствующих заболеваний при вакцинации. При наличии хронических заболеваний или аллергических реакций на компоненты вакцины, возможен медотвод.
Медотвод — причина по которой прививка противопоказана из-за более высокого риска осложнения существующего заболевания, чем риск заболевания Ковидом.
Кто может получить медотвод написано в противопоказаниях инструкции к вакцине.
Противопоказания
Основные противопоказания к зарегистрированным в России прививкам от Ковид являются:
- гиперчувствительность к компонентам препарата (в частности, к гидроокиси алюминия и другим);
- тяжелые формы аллергических заболеваний;
- реакция или поствакцинальное осложнение на предыдущее введение вакцины «ЭпиВакКорона»;
- острые инфекционные и неинфекционные заболевания, хронические заболевания в стадии обострения — прививки проводят не ранее, чем через месяц после выздоровления или ремиссии. При нетяжелых ОРВИ, острых инфекционных заболеваниях ЖКТ вакцинацию проводят после нормализации температуры;
- иммунодефицит (первичный);
- злокачественные заболевания крови и новообразования;
- беременность и период грудного вскармливания;
- возраст до 18 лет.
C осторожностью:
- при хронических заболеваниях печени и почек,
- при нарушениях функции эндокринной системы,
- при наличии болезни системы кроветворения,
- при заболеваниях ЦНС (эпилепсия, инсульты и другие),
- при болезни сердечно-сосудистой системы (инфаркт миокарда в анамнезе, миокардиты, эндокардиты, перикардиты, ишемическая болезнь сердца).
Важно понимать, что сами по себе перечисленные болезни не являются безусловным противопоказанием к вакцинации. Кроме того, прививка от коронавируса в этих случаях более актуальна, поскольку пациенты-хроники относятся к группе высокого риска. При заражении у них вероятнее всего развиваются осложнения Ковида вплоть до летального исхода.
Важно, чтобы на момент введения вакцины состояние организма было стабильным, не наблюдалось обострения хронической болезни. Перед проведением прививки проконсультируйтесь со своим лечащим врачом.
Возможные реакции после прививки от коронавируса
Согласно имеющейся и уже достаточно большой базы статистических наблюдений у привитых от коронавирусной инфекции в течение 1-3 дней могут наблюдаться следующие симптомы:
- слабость, недомогание, общая усталость, тошнота Рекомендуется: уменьшить физическую нагрузку и дать себе отдохнуть.
- озноб, жар, ломота в теле и мышцах, головная боль, повышение температуры тела выше 37°C Рекомендуется: при температуре тела выше 38°C принять жаропонижающие и обезболивающие препараты (парацетамол или ибупрофен). Если температура тела выше 39°С и не снижается в течение 4-х часов после приема медикаментов, необходимо вызвать врача.
- боль, зуд, отек и покраснение в месте введения вакцины Рекомендуется: как правило, лечения не требуется. Для уменьшения отека и дискомфорта можно принять антигистаминные препараты.
- насморк, заложенность носа,боль и першение в горле Рекомендуется: полоскать горло, орошать антисептическими средствами, обильное теплое питье, использование назальных спреев.
При проведении вакцинации врач расскажет о возможных побочных эффектах и мерах по их коррекции. Подробное описание возможных симптомов после прививки вы найдете в памятке участника вакцинации COVID-19 (см. ниже).
Что нельзя делать до и после прививки
Чтобы максимально исключить осложнения и легкого перенести прививку, до вакцинации и после рекомендуется соблюдать несколько простых правил.
До прививки:
- Не переутомляйте организм физически.
- Не злоупотребляйте спиртным. Лучше воздержаться от приема алкоголя за 3 дня до прививки.
- Употребляйте здоровую, богатую белком и витаминами, пищу для подкрепления иммунитета.
После прививки:
- Не покидайте медучреждение в течение 30 минут после прививки, для быстрой помощи в случае аллергических реакций.
- В течение 3-х дней после вакцинации не мочите место инъекции.
- Не посещайте сауну, баню, солнечные ванны (3 дня).
- Не принимайте алкоголь(3 дня).
- Избегайте чрезмерных физических нагрузок (3 дня).
Первые 3 дня после прививки формируется иммунный ответ, поэтому критически важно избегать вредных и изматывающих воздействий на организм. Замените серьезные физические нагрузки легкими прогулками. Старайтесь хорошо высыпаться. Соблюдайте прочие меры предосторожности и гигиены.
Что делать, чтобы не стать жертвой коронавируса читайте здесь.
ВАЖНО! Информация представлена для ознакомления и не рекомендована для самодиагностики и самолечения. Диагностические исследования и лечение должен назначать только лечащий врач. Получить консультацию врача клиники можно в удобное вам время, записавшись на прием в регистратуре.
| Часы работы | Адрес | Телефон |
| Ежедневно 8:00 — 21:00 | Москва, ул. Кржижановского 15к.7 Схема проезда | +7 (499) 120-6116 |
Эпиретинальная мембрана (фиброз) сетчатки глаза
Эпиретинальная мембрана (целлофановая макула) представляет собой разросшуюся непосредственно над макулярной областью (область в центральной зоне сетчатки) прозрачную, тонкую пленку.
Специалисты называют ее целлофановой макулой из-за внешнего сходства, определяющегося при инструментальном исследовании глазного дна.
По своей сути, это рубцовая ткань, стягивающая сетчатую оболочку, с образованием складок и морщин.
Это заболевание отличается медленным прогрессом. Как правило, выявляется оно у людей после 65-70 лет, одинаково часто у женщин и у мужчин.
Рис.1 Глазное дно при эпиретинальном фиброзе — центральная обрасть сетчатки как-будто под плёнкой. Второе название — «целлофановая макула».
Необходимо отметить, что фоторецепторные клетки не получают при ее образовании серьезных повреждений, и восприятие света не искажается до тех пор, пока дальнейшее прогрессирование мембраны не приводит к ее утолщению и возникновению жесткости. Это провоцирует отек сетчатки, возникновение фиброзных изменений, приводящих иногда к разрыву сетчатки и ее отслойке.
Причины возникновения
Эпиретинальная мембрана может развиться у человека на фоне некоторых офтальмологических заболеваний. К таким заболеваниям относятся:
- Диабетическая ретинопатия;
- Разрыв сетчатки;
- Отслойка стекловидного тела;
- Тромбоз вен сетчатой оболочки.
Активировать данный процесс могут кровоизлияния и воспалительные процессы в глазу. Правда в большинстве случаев, эпиретинальная мембрана – явление идиопатическое, происхождение которого остается невыясненным. Известно, что в ее составе обнаруживаются клетки пигментного эпителия сетчатой оболочки, фрагменты стекловидного тела, коллагена, а также фиброциты и макрофаги и макрофаги.
Симптомы и признаки макулярного фиброза
Поскольку пленка возникает над макулой, основные патологические изменения касаются центрального зрения. Обычно, поражается один глаз, где возникает затуманивание зрения, видимые предметы искривляются – их очертания выглядят изогнутыми. Нередко возникает диплопия, причем двоение продолжается даже при закрытии парного глаза.
Видео о причинах и симптомах заболевания
Диагностика
Для выявления эпиретинального фиброза необходимо исследование глазного дна, для чего назначается офтальмоскопия. Обследование в проходящем свете обнаруживает ее поблескивание над областью желтого пятна, напоминающее отражение от целлофановой пленки.
Эпиретинальная мембрана в начальной стадии очень тонкая, ее можно и не заметить, что затрудняет диагностику. Однако, если существует подозрение на ее наличие, для подтверждения диагноза, назначают ультразвуковое обследование. Также оно необходимо при непрозрачности оптических сред (стекловидного тела, хрусталика, роговицы), что затрудняет исследование глазного дна с помощью офтальмоскопии.
Еще одним диагностическим методом при эпиретинальном фиброзе является оптическая когерентная томография, которая помогает выяснить размер и структуру мембраны.
Степень нанесенного мембраной вреда дает возможность определить флюоресцентная ангиография, которая показывает масштаб макулярного отека. Насколько ухудшилось зрение пациента, определяют с помощью теста «решетка Амслера» и визометрии.
Рис.2 Витреоретинальный хирург в операционной при выполнении витрэктомиии и макулярного пилинга.
Лечение эпиретинальной мембраны
Лечение эпиретинальной мембраны, в основном, сводится к ее удалению хирургическим методом. Операция назначается только в случае серьезного ухудшения зрения и искажения видимых объектов. Она проводится, когда существующий риск возможных операционных осложнений сопоставим опасностью дальнейшего снижения остроты зрения.
Первым этапом хирургического лечения становится витрэктомия, в ходе которой выполняется удаление стекловидного тела. На втором этапе удаляется сама эпиретинальная пленка. При благополучном исходе хирургического вмешательства, в 80-90% случаев, происходит постепенное (в течение нескольких месяцев) улучшение зрительных функций, в среднем на 25 и более процентов.
К возможным осложнениям операции специалисты относят:
- воспаление, вызванное проникновением инфекции;
- повышение внутриглазного давления;
- отслойку сетчатки;
- кровоизлияния; прогрессирование катаракты.
«Живое» видео операции
Примерно в 10% случаев эпиретинальная мембрана возникает после операции вновь. Профилактических мер для предупреждения ее образования нет. Однако, людям, которым была проведена операция, необходимо проходить плановые обследования у офтальмолога каждые полгода, даже если на текущий период времени ничего не беспокоит.
Специалисты нашей клиники имеют огромный опыт хирургического лечения эпиретинального фиброза в том числе — с сопуствующей патологией глаз. Мастерство витреоретинальных хирургов и новейшее современное оборудование для операционной, позволяют свести к минимуму риски осложнений и гарантировать каждому пациенту получение максимально возможных послеоперационных результатов.
Цены на лечение эпиретинальной мембраны сетчатки
| Хирургическое удаление эпиретинальной мембраны (1 категория сложности) | 35 000 рублей |
| Хирургическое удаление эпиретинальной мембраны (1 категория сложности) | 53 000 рублей |
| Хирургическое удаление эпиретинальной мембраны (1 категория сложности) | 69 000 рублей |
ВНИМАНИЕ! Точную стоимость лечения можно будет сказать только после очной коснультации, когда будет определено состояние сетчатки глаз пациента и составлен план лечения, определена необходимость общего наркоза. Узнать стоимость основных процедур и операций вы можете в разделе ЦЕНЫ.