24.11.2020
Содержание статьи:
- Классификация
- Причины увеитов
- Симптомы и диагностика
- Лечение увеита
Увеит – общее название воспалительного процесса в сосудистой оболочке глаза. На долю увеитов различной локализации приходится около половины случаев воспаления в глазном яблоке. Разные источники кровоснабжения и иннервации обуславливают несхожие проявления и клиническую картину разных типов увеита.
| Наиболее тяжелы проявления при внутриутробном заражении детей: у 70-80% зрение резко снижено и ведет к инвалидизации. |
Классификация
Классифицируют увеиты глаза:
1) По месту локализации:
a) передние (с поражением радужки – ирит, ресничного тела – циклит, обеих структур – иридоциклит);
b) задние (с поражением сосудистого слоя – хориоидит, при вовлечении сетчатки – хориоретинит, зрительного нерва — нейрохориоретинит);
c) тотальное поражение увеального тракта – панувеит.
2) По особенностям клинического течения:
a) острые – длятся менее 3-х месяцев;
b) хронические – продолжительность случая болезни более 3-х месяцев;
c) хронические рецидивирующие (обострения более 2-х раз – часторецидивирующие).
3) По причине:
a) эндогенные. Они занимают около 70% в общей структуре увеитов. Причинам становятся системные заболевания (б-нь Бехтерева, ревматоидный артрит, б-ньБехчета и т.д.), очаги хронической инфекции, аллергии и пр.;
b) экзогенные. Их вызывают бактерии, вирусы, грибки и пр., проникшие во внутриглазную полость при травме, прободении язвы.
Причины увеитов
Возбудитель может проникнуть как извне – при травмах, оперативных вмешательствах, так и изнутри – переносом через сосудистое русло из очагов хронической инфекции (зубы, ротоглотка, туберкулезные и сифилитические очаги).
| Более 40% увеитов глаза приходится на долю инфекций. |
Второй по частоте встречаемости — увеит на фоне системных заболеваний: ревматоидного артрита, синдрома Рейтера, ревматизма, псориаза и т.д.
Нередко эта патология сопровождает болезни глаз: отслойку ретины, прободную язву роговицы, тяжелые кератиты и склериты, развивается после оперативных вмешательств по поводу катаракты, глаукомы и т.п.
Тяжелым, длительным, рецидивирующим течением отличаются увеиты на фоне сахарного диабета и болезней соединительной ткани.
Симптомы и диагностика
Выраженность и проявление симптомов увеита глаза зависит от его локализации (переднее или заднее), степени патогенности возбудителя и общего состояния организма больного.
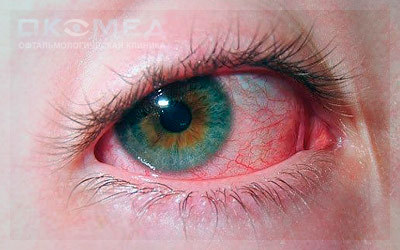
Передний увеит в острой форме проявляет себя ярким покраснением, так называемой перикорнеальной инъекцией – венчик гиперемии вокруг роговицы. Возможна смешанная инъекция – тотальное покраснение всего глазного яблока.
Нарастает болезненность, затуманивается зрение, глаз слезится, больно смотреть на свет. Врач, осматривая пациента, отмечает сужение зрачка, выпот, клеточную взвесь в переднем отрезке.
В большинстве случаев наблюдается офтальмогипертензия.
- При подостром течении или обострении хронического увеита глаза симптоматика менее выраженная, сглаженная – отмечается незначительное покраснение глаза, слабая болезненность, плавающие помутнения в поле зрения.
- Частые осложнения переднего увеита глаза – спайки зрачкового края радужки с капсулой хрусталика – задние синехии, вторичная глаукома, катаракта, отек макулярной зоны сетчатки.
- При локализации преимущественно в задних отделах – заднем увеите глаза – симптоматика включает в себя ухудшение зрения, большое количество плавающих помутнений в поле зрения, меняющих свое расположение при перемене взгляда, искажение формы и размеров предметов.
- Осложненния задних форм локализации увеита – отек и недостаток кровоснабжения в центре сетчатки, нарушение кровоснабжения сетчатки, ее отслойка, поражение зрительного нерва.
- Исходом тяжелых форм заднего увеита или панувеита нередко становятся слепота или слабовидение, что ведет к инвалидизации пациента.
Диагностика
Диагностические мероприятия обязательно включают в себя не только осмотр офтальмолога, но и консультации смежных специалистов – терапевтов, ревматологов, дерматологов, аллергологов и пр.
В кабинете офтальмолога в обязательном порядке проводят:
- авторефрактокератометрию и проверку зрения без коррекии/с коррекцией;
- тонометрию – измерение внутриглазного давления;
- осмотр переднего отрезка глаза под микроскопом (биомикроскопию). На этом этапе выявляют признаки переднего увеита – клеточную взвесь, экссудат, преципитаты на эндотелии роговицы, изменения в радужной оболочке, наличие спаечного процесса, изменения в секловидном теле;
- офтальмоскопию –осмотр глазного дна. Наиболее информативна офтальмоскопия, проведенная после расширения зрачка. Кроме того, закапывание мидриатиков при увеите глаза, расширяя зрачок, «рвет» сращения между радужной оболочкой и хрусталиком, улучшая циркуляцию внутриглазной жидкости и служит профилактикой офтальмогипертензии. При осмотре глазного дна уточняют «заинтересованность» заднего отрезка в воспалительном процессе: очаговые изменения в сетчатке, ее отек, ишемию, вовлеченность диска зрительного нерва и т.п.
При непрозрачности оптических сред проводят УЗИ. Из дополнительных диагностических манипуляций при необходимости выполняют гониоскопию (определяют наличие экссудата, спаек, новообразованных сосудов в углу ПК), при прозрачных оптических средах — ОКТ (оптическую когеррентную томографию сетчатки и зрительного нерва).
Гониоскопия – осмотр угла передней камеры — при увеитах позволяет выявить экссудат, сращения, неоваскуляризацию радужки и угла передней камеры глаза.
Для адекватного лечения увеита крайне важна лабораторная диагностика: ИФА (определение антител классов M, G) к возбудителям токсоплазмоза, цитомегаловирусной, герпесной, хламидийной, микоплазменной и др. инфекциям. Выполняют общий и биохимический анализ крови, общий анализ мочи и пр.
При подозрении на туберкулезную этиологию процесса к диагностике и лечению увеита глаза привлекают фтизиатров, назначают рентгенографию легких, пробу Манту.
Лечение увеита
В подавляющем большинстве случаев лечение увеита проводят в специализированном глазном отделении. В условиях стационара есть возможность динамичного ежедневного наблюдения пациента, привлечение к консультациям врачей смежных специальностей, отслеживание изменений лабораторных показателей.
| Лечение увеита включает терапию не только глазных проявлений, но и основного заболевания, на фоне которого развилось внутриглазное воспаление. |
В терапии широко используют стероидные препараты (преднизолон, дексаметазон, дипроспан и пр.
) в виде глазных капель, парабульбарных, субконъюнктивальных, внутримышечных и внутривенных инъекций, а также в таблетированной и мазевой форме.
Применяют также препараты из группы нестероидных противовоспалительных средств – диклофенак, броксинак, невонак, ибупрофен. При низкой эффективности для лечения увеита применяют системные иммуносупрессоры.
При определении инфекционной природы назначают антибактериальные и протвовирусные средства, как местно, так и системно.
Для разрыва спаек – задних синехий – при лечении увеита глаза используют мидриатики. Препараты, расширяющие зрачок – атропин, циклопентолат, тропикамид – нередко чередуют с интилляцией миотиков, устраивая своеобразную «лекарственную гимнастику» для зрачка, препятствуя образования новых спаек.
- Дополняют назначения антигистаминными средствами, при повышенном внутриглазном давлении – гипотензивными каплями.
- Лечение увеита длительное; даже на фоне адекватной терапии среднетяжелые и тяжелые формы приводят к значительному снижению зрения и осложнениям.
Иридоциклит — что это такое?
Иридоциклит — это глазное заболевание, которое поражает ресничное тело сосудистой оболочки глазного яблока и радужку. Болезнь носит воспалительный характер и может спровоцировать другие опасные офтальмопатологии, приводящие к полной потере зрения. Узнаем, из-за чего развивается это заболевание и как лечится.
Иридоциклит — что это за болезнь?
Данная патология еще называется передним увеитом в связи с тем, что воспаление поражает не только радужку, но и часть сосудистой сетки глаза — цилиарное, или ресничное тело. Радужная оболочка представляет собой тонкую подвижную диафрагму с отверстием в центре — зрачком.
Эта структура глаза регулирует объем поступающих в него световых лучей, что достигается путем сокращения зрачковой области. В зависимости от источника света она расширяется или сужается.
Также радужка обеспечивает постоянную температуру жидкости, находящейся между ней и роговой оболочкой, и участвует в ее оттоке.
Цилиарное тело — это часть сосудистой/средней оболочки. Оно поддерживает хрусталик и участвует в процессе аккомодации. Кроме того, ресничное тело является связующим звеном между радужкой и сосудистой сеткой.
Кровоснабжение у них общее, в связи с чем патологический процесс, затрагивающий одну из перечисленных структур, переходит впоследствии и на другую. Из-за чего развивается это воспаление? Рассмотрим основные причины его возникновения.
От них зависит форма протекания, а следовательно, и процесс лечения.
Причины иридоциклита
Это заболевание может быть спровоцировано экзогенными и эндогенными факторами. При этом точно определить причину иридоциклита удается далеко не всегда. Непосредственными возбудителями воспаления являются инфекции и/или токсины.
Попасть в радужку или цилиарное тело они могут в результате механической травмы, в ходе операции на глазах или во время реабилитации после хирургического лечения. Это внешние причины возникновения болезни.
В большинстве случаев воспалительный процесс развивается на фоне следующих болезней:
- инфекционные заболевания грибковой, бактериальной, вирусной этиологии;
- хронические инфекции — гайморит, кариес, тонзиллит;
- системные патологии, связанные с поражением соединительных тканей — ревматизм, ревматоидный артрит, саркоидоз;
- проблемы с эндокринной системой и обменные нарушения — сахарный диабет и подагра.
Есть и несколько располагающих факторов, которые повышают риск развития воспаления:
- стрессовые ситуации;
- расстройства иммунитета;
- переохлаждение;
- тяжелая физическая нагрузка.
Симптомы переднего увеита
Как это заболевание проявляется? Симптоматика зависит от формы протекания воспаления. Можно выделить общие для различных видов переднего увеита симптомы:
- покраснение глазного яблока;
- болевые ощущения, усиливающиеся при надавливании на глаз;
- слезоточивость;
- светобоязнь;
- затуманенное зрение.
Обычно люди жалуются на «туман» перед глазами, головную боль, снижение остроты зрения. При ее проверке, как правило, выявляется ее ухудшение на 2-3 строчки проверочной таблицы «ШБ».
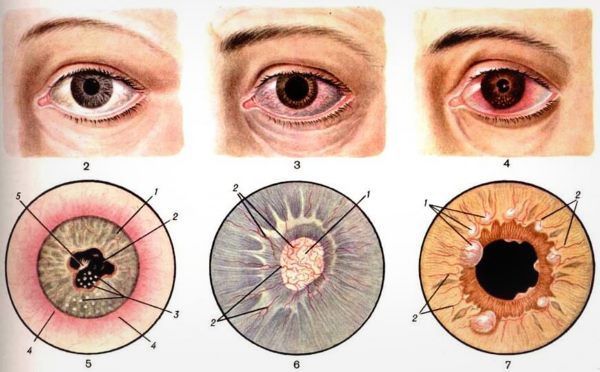
Также при иридоциклите изменяется цвет радужной оболочки. Ее узор как бы расплывается, она приобретает немного ржавый или чуть зеленоватый оттенок. Кроме того, у пациента сужается зрачок.
Он плохо реагирует на свет.
Воспаление радужки вызывает отечность, которая приводит к тому, что радужная оболочка начинает контактировать с капсулой хрусталика.
Из-за этого образуются задние спайки, вызывающие сужение зрачка, и иногда и его деформацию. При неблагоприятном течении заболевания развивается слепота.
Причиной этого становится сращение радужки с прозрачным телом по всей поверхности и формированию круговой спайки.
Разные виды иридоциклита сопровождаются различными симптомами:
- вирусное воспаление развивается стремительно и приводит к образованию серозного экссудата;
- хламидийная инфекция протекает на фоне конъюнктивита и уретрита, с характерными для этих заболеваний признаками;
- аутоиммунные нарушения, приводящие к переднему увеиту, возникают при обострении основной патологии;
- туберкулезный иридоциклит характеризуется слабой выраженностью симптомов, среди которых — затуманивание зрения и образование бугорков на радужке желтоватого оттенка.
Как было отмечено ранее, радужка участвует в оттоке внутриглазной жидкости, поэтому нередко при иридоциклите повышается или понижается давление в глазу. Снижение его связано с уменьшением выработки водянистой влаги. Образование круговой спайки, напротив, приводит к повышению внутриглазного давления. Из-за этого и возникают болевые ощущения.
Формы протекания иридоциклита
Есть несколько разновидностей переднего увеита по форме его протекания:
- острый;
- хронический;
- серозный;
- фибринозно-пластический.
Острый иридоциклит развивается стремительно. Основной и самый первый признак — боль в пораженном глазном яблоке. Сначала она локализуется непосредственно в глазу, но позже распространяется по всей голове. Усиливаются боли в ночное время.
Хронический рецидивирующий иридоциклит является следствием других патологий. Зачастую он развивается на фоне герпеса, гриппа, туберкулеза. Симптомы этой формы воспаления умеренные.
Болевые ощущения беспокоят не так сильно, как при остром протекании болезни. Также при хронической форме переднего увеита происходит помутнение стекловидного тела и образование на радужке бугорков.
Они впоследствии распространяются и на роговицу.
Серозная форма иридоциклита, которая возникает достаточно редко, сопровождается выделением гнойного экссудата. Часто эта разновидность воспаления становится причиной развития глаукомы. Другие признаки серозного иридоциклита:
- отечность;
- покраснение радужной оболочки;
- помутнение стекловидного тела с формированием на нем спаек.
Фибринозно-пластический иридоциклит возникает после проникающего ранения глаза. На задней его стенке образуются спайки, приводящие к заращению зрачка, что проявляется в потере предметного зрения.
Человек способен только ощущать воздействие света на сетчатку. Опасность патологии в том, что она зачастую приводит к поражению здорового глаза. Это так называемое симпатическое воспаление нетравмированного органа зрения.
Клиническая симптоматика заболевания следующая:
- умеренная боль в глазу;
- легкое покраснение радужной оболочки;
- сужение зрачка, который плохо реагирует на световые лучи.
Симпатическая офтальмия в здоровом глазном яблоке начинается через 12-14 дней после ранения другого глаза. Иногда болезнь возникает спустя месяцы и даже годы. В таких случаях установить основную причину иридоциклита достаточно сложно.
Тяжелое протекание симпатического воспалительного процесса сопровождается заращением зрачка, повышением внутриглазного давления, что может привести к субатрофии глазного яблока и другим необратимым последствиям. Легкая форма фибринозно-пластического иридоциклита проявляется в виде хориодита, нейроретинита.
Однако это не значит, что данные глазные заболевания неопасные. Они могут стать причиной отслойки сетчатки.
Диагностика иридоциклита
При подозрении на иридоциклит назначается несколько видов обследования. Диагностика всегда комплексная, так как возникает он по разным причинам и на фоне различных заболеваний. Все процедуры можно разделить на 4 группы:
- офтальмологические;
- рентгенологические;
- лабораторно-диагностические;
- осмотр пациента врачами узкой специализации.
Офтальмологическое обследование включает в себя:
- визометрию;
- тонометрию;
- УЗИ глаза;
- биомикроскопию;
- офтальмоскопию;
- флуоресцентную ангиографию.
Иными словами, изучаются практически все отделы глазного яблока и проверяются все его функции. Назначаются и лабораторные исследования:
- общие анализы крови и мочи;
- биохимический анализ крови, включая ревмопробы;
- коагулограмма — оценка свертываемости крови;
- аллергические пробы;
- иммуноферментный анализ — лабораторный иммунологический метод.
При необходимости проводится рентгенография придаточных пазух носа и легких. Также может потребоваться консультация и дополнительное обследование у других докторов более узкой специализации:
- стоматолога;
- фтизиатра;
- отоларинголога;
- ревматолога;
- аллерголога;
- эндокринолога;
- дерматовенеролога.
Это зависит от вида иридоциклита, общего состояния здоровья пациента, наличия тех или иных патологий.
Лечение иридоциклита
Только своевременно начатое лечение является залогом полного выздоровления без развития осложнений иридоциклита. При этом лечится он достаточно долго. Проводится терапия амбулаторно или стационарно. Это зависит от различных факторов, в том числе тяжести заболевания. Показания к госпитализации:
- отсутствие результата от амбулаторного лечения;
- образование задних спаек;
- скопление гноя в передних отделах глазного яблока.
Лечится иридоциклит комплексно. Сначала воспаление пытаются устранить медикаментозной терапией. Назначаются и физиопроцедуры. В крайних случаях пациента отправляют на операцию.
Лекарственное лечение направлено на возбудителей воспалительного процесса, предотвращение спаек и рассасывание экссудата. Назначаются препараты системные и местного действия, то есть глазные капли. Иногда ставятся уколы внутримышечно или внутривенно. В целом, в зависимости от основного заболевания и вида иридоциклита, используются следующие группы лекарственных средств:
- антибиотики;
- нестероидные противовоспалительные препараты;
- антигистаминные таблетки и капли;
- гормональные;
- иммуномодуляторы и пр.
Что касается физиотерапевтического лечения, то начальной стадии переднего увеита назначаются такие процедуры:
- лечение лампой соллюкс;
- низкочастотная магнитотерапия;
- согревающие компрессы;
- терапия диадинамическими токами;
- УВЧ.
Для профилактики образования спаек пациент проходит курс электрофореза. При этом могут назначаться различные растворы и другие медикаменты. Так, для лечения помутнения стекловидного тела, спаек, сращений и заращений зрачка используются лекозим, папаин или гормональные препараты.
Хирургическими методами иридоциклит лечится при следующих осложнениях:
- Скопление большого количества патологической жидкости в камере глаза между радужной оболочкой и роговицей. Проводится разрез этой камеры и ее опорожнение.
- Появление спаек. Они рассекаются в передних или задних отделах радужки.
- Сращение или заращение зрачка. Назначается иридэктомия — частичное удаление радужной оболочки.
- Помутнение хрусталика — катаракта. При этом заболевании удаляется хрусталик. Он заменяется на интраокулярную линзу.
- Гнойное расплавление глаза. В этом случае назначается операция по его удалению из орбиты.
Прогноз иридоциклита
Острый иридоциклит удается полностью вылечить без каких-либо последствий в 20% случаях. Примерно у половины пациентов это глазное заболевание становится хроническим рецидивирующим.
Если иридоциклит — это следствие развития системной патологии, то лечение направлено в первую очередь на предотвращение осложнений и терапию основного недуга.
Только при комплексном подходе удается избежать необратимых последствий.
Иридоциклит — это серьезная болезнь, которая требует длительного лечения. Ни в коем случае нельзя игнорировать ее симптомы и пытаться избавиться от них самостоятельно. Частично вопрос, связанный с осложнениями переднего увеита, уже затрагивался. Перечислим еще раз возможные последствия этого недуга:
- распространение воспаления на склеру, сетчатку, роговицу, зрительный нерв;
- помутнение оптических сред — хрусталика и/или стекловидного тела;
- атрофия зрительного нерва;
- заращение зрачка;
- глаукома;
- субатрофия глаза;
- дистрофия роговой оболочки;
- отслоение сетчатки.
Любое из этих заболеваний может привести к слепоте при несвоевременном лечении.
Команда MagazinLinz.ru
Иридоциклит
В этой статье мы расскажем вам:
Бывает, что заболевания глаз касаются какого-то одного отдела, ткани или структуры органа.
Так, при катаракте мы говорим о помутнении хрусталика, при кератите – о воспалении роговицы, при макулодистрофии – о поражении сетчатки. Случается и иное, когда в патологический процесс включаются сразу несколько отделов.
Такие заболевания называются сочетанными, и именно к этой группе относится болезнь, о которой пойдет речь в этой статье, – иридоциклит.
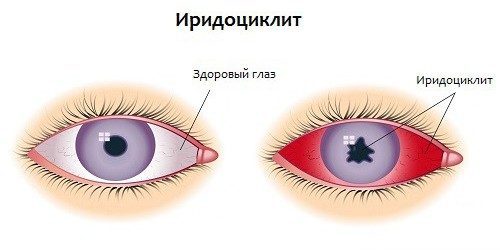
Иридоциклит – воспаление одновременно ресничного (цилиарного) тела и радужки глазного яблока. Название болезни происходит от греческих слов iris – радуга, и kykios круг, глаз. Иридоциклит также называют передним увеитом. От собственно увеита болезнь отличает локализация воспалительного процесса: при обычном увеите поражается сосудистая оболочка глаза (увеальный тракт).
Характерная для иридоциклита глаз сочетанность поражения происходит из-за анатомической общности: кровоснабжение и иннервация отделов тесно связаны, и при поражении одного из них воспаление быстро переходит и на другой. Иногда встречаются воспалительные процессы только одного из упомянутых отделов – радужной оболочки или цилиарного тела. В этих случаях речь будет идти об отдельных заболеваниях: циклите и ирите.
Заболеть иридоциклитом можно в любом возрасте. Несколько чаще от него страдают молодые люди 20-40 лет.
Причины возникновения иридоциклита
Причин, по которым может развиться иридоциклит, множество. Среди них и экзо-, и эндогенные. При экзогенной природе заболевания причина его развития кроется во внешних факторах. Эндогенные иридоциклиты являются следствием внутренних неполадок в организме и встречаются чаще.
За здоровье глаз в норме отвечает гематоофтальмический барьер: он задерживает вредоносные бактерии, микробы, яды – все те чужеродные объекты, которые могут вызвать заболевания структур глаза. Когда проницаемость этого природного фильтра повышается, вредные вещества попадают прямиком в радужку, а затем в ресничное тело, превращая оба отдела в очаги воспаления.
Ниже перечислены основные группы причин возникновения иридоциклита:
- Инфекции: бактериальные, вирусные, грибковые.
- Глистные инвазии.
- Аллергия.
Герпес, грипп, корь ОРВИ, туберкулез, некоторые венерические болезни (сифилис, гонорея, хламидиоз), стафилококковые и стрептококковые инфекции, малярия, бруцеллез: все эти недуги могут повлиять на проницаемость гематоофтальмического барьера и вызвать воспаление.
Сезонная сенная лихорадка или круглогодичные аллергии (на пыль, пищу, бытовую химию, лекарства и т.д.) также могут стать причинами заболевания.
- Хронические очаги воспаления в ротовой или носовой полостях, отиты.
- Ревматические заболевания.
У лиц, страдающих от ревматизма и синдромов, с ним связанных, частота заболеваемости может доходить до 40%.
- Заболевания обмена веществ (диабет, саркоидоз, подагра и пр.).
- Травмы (контузии, ранения) и послеоперационные осложнения.
Факторами риска для возникновения данного заболевания могут стать:
- травмирующие, стрессовые ситуации;
- переохлаждение организма;
- слишком интенсивные физические нагрузки;
- вредные привычки, несбалансированное питание;
- иммунные сбои.
Случается, что даже специалистам не удается выяснить причину возникновения заболевания: тогда говорят об иридоциклите невыясненной этиологии.
Основные виды иридоциклита
По характеру появления и течения иридоциклиты делятся на:
- острые (начинаются резко. Симптомы острого иридоциклита глаза ярко выражены, легко диагностируются, продолжительность – 3-6 недель);
- хронические (носят более вялотекущий характер по сравнению с острыми формами, симптомы сложнее купируются, продолжительность – до нескольких месяцев);
- рецидивирующие – периоды затухания заболевания сменяются обострениями (чаще – в зимнее время).
По характеру воспаления иридоциклиты бывают:
- серозными. Иридоциклит данной формы характеризуется скоплением серозного секрета в камерах глаза.
- геморрагическими. Такие иридоциклиты характеризуются выраженным поражением сосудов, снабжающих кровью цилиарное тело и радужку.
- экссудативными. Главное отличие этой формы – скопление гноя в виде полумесяца на нижней части радужки.
- фибринозно-пластическими. Иридоциклиты такого типа протекают с образованием нитей фибрина. При фибринозном иридоциклите в передней камере глаза образуются синехии, скапливается фибринозный экссудат.
Симптомы и осложнения иридоциклита
Основные симптомы иридоциклита – неспецифические: они присущи многим офтальмологическим (и не только) заболеваниям. Пациенты с воспалением цилиарного тела и радужки жалуются на:
- головные боли;
- ухудшение зрения;
- светобоязнь;
- слезотечение;
- помутнения перед глазами;
- гиперемию.
Характерными для острого иридоциклита признаками являются:
- резкая боль в глазном яблоке, отдающая в голову;
- усиление болезненности при дотрагивании до глаза в зоне проекции ресничного тела;
- утолщение радужки, сужение и неподвижность зрачка;
- усиление болезненных ощущений ночью;
- отек век;
- просматривающиеся по внешнему краю радужной оболочки сосуды – сначала ярко красного, позже – фиолетового цвета.
При хроническом иридоциклите наблюдается сглаживание рисунка радужки, выраженная экссудация, образование белковых бугорков, спаек, синехий. Болевые ощущения выражены меньше, чем при острой форме.
Несвоевременное или неэффективное лечение заболевания часто приводит к появлению осложнений. Воспалительный процесс может распространиться на другие отделы – тогда у пациента развиваются хориоретинит, склерит, кератит, васкулит, эндо- или панофтальмит. Кроме того, к осложнениям иридоциклита относятся:
В сложных случаях речь может идти о невосстановимой потере зрения и даже удалении глазного яблока.
Диагностика иридоциклита. Лечение
Пациенты с любыми формами заболевания должны проходить лечение под контролем специалиста. Самодиагностика и самолечение в данном случае недопустимы: ведь последствия могут быть слишком тяжелы.
Для уточнения диагноза офтальмолог назначит общие исследования: анализы крови по различным параметрам, рентгенологическое и УЗИ-обследование, при необходимости – пробы на аллергены, ревматизм. Местное обследование будет заключаться в осмотре с щелевой лампой, пальпации, измерении внутриглазного давления, биомикроскопии глаза.
Врач разработает схему лечения. Скорее всего, оно будет проводиться в стационаре. Набор препаратов будет зависеть от причины, вызвавшей заболевание. Кроме медикаментов, специалист может назначить курс физиотерапевтических процедур, например – электрофореза.
Профилактика иридоциклита
Профилактика иридоциклита заключается во внимательном отношении к собственному здоровью: отсутствие вредных привычек, своевременная санация и устранение очагов воспаления и хронической инфекции (в носоглотке, ушах, ротовой полости), лечение системных заболеваний. Регулярные профилактические консультации у офтальмолога помогут снизить риск появления заболевания.
Лечение иридоциклита
Передним увеитом (или иридоциклитом) офтальмологи называют сочетанное воспалительное поражение радужки и цилиарного тела глаза.
Дело в том, что кровоснабжение этих частей глаза является общим, поэтом и воспаление, изначально поразившее радужную оболочку, быстро распространяется на цилиарное тело, и наоборот. Основным проявлением иридоциклита является боль в глазу.
На ранних стадиях лечение иридоциклита проходит успешно, но при отсутствии адекватной медицинской помощи болезнь может привести к частичной утрате зрения и слепоте, а в некоторых случаях – потребовать удаления пораженного глаза.
Причины иридоциклита
Заболевание может возникать по различным причинам, при этом истинную первопричину патологии не всегда удается установить. Болезнь может носить эндогенный (обусловлена внутренними причинами) и экзогенный (возникает при воздействии внешних факторов) характер. Чаще всего иридоциклит вызывается:
- инфекционными заболеваниями (вирусными, инфекционными, грибковыми);
- системными поражениями соединительной ткани (ревматоидный артрит, болезнь Бехтерева и т.д.);
- болезнями обменного характера (например, сахарный диабет).
Несколько реже к иридоциклиту приводят травмы или послеоперационные осложнения. Вероятность развития иридоциклита возрастает при воздействии таких факторов, как холод, стрессы, расстройства иммунитета, значительные физические или нервные нагрузки.
Симптомы иридоциклита
Заболевание может затрагивать как один, так и оба глаза. Проявления болезни могут сильно различаться, однако можно выделить ряд характерных признаков иридоциклита:
- покраснение больного глаза;
- деформация зрачка;
- слезоточивость, туман перед глазами;
- боль, которая усиливается при прикосновении;
- головная боль;
- незначительное ухудшение зрения.
Кроме того, офтальмолог может заметить изменение цвета радужной оболочки глаза, которая приобретает нехарактерный зеленоватый или ржавый оттенок, ее рисунок становится размытым.
Зрачок больного глаза сужен, слабо реагирует на свет. Во время осмотра может быть отмечено наличие серозного или гнойного экссудата, кровоизлияния.
Если эксудат оседает на хрусталике и в стекловидном теле, снижается зрение.
Разновидности иридоциклита
Существует несколько вариантов классификации иридоциклитов. Так, по характеру протекания заболевания различают следующие разновидности иридоциклита:
- подострый,
- острый,
- хронический,
- рецидивирующий.
Различают врожденный и приобретенный иридоциклит. Чаще всего болезнь встречается у взрослых людей в возрасте 20-40 лет.В зависимости от типа воспалительного процесса выделяют следующие формы патологии:
- гнойную,
- серозную,
- фиброзную,
- геморрагическую,
- смешанную.
Иридоциклит может сопровождаться образованием гранулем (так называемая гранулематозная форма) или протекать без образования гранулем. В зависимости от причин болезни различаются следующие разновидности иридоциклита:
- инфекционные,
- аллергические,
- инфекционно-аллергические,
- обменные,
- посттравматические,
- возникающие при системных патологиях,
- токсико-аллергические (у детей до 12 лет).
Диагностика иридоциклита
Обследование пациентов, страдающих указанным заболеванием, должно иметь комплексный характер. Используются следующие методы:
- осмотр и опрос офтальмологом;
- проверка остроты зрения;
- измерение внутриглазного давления (контактное либо бесконтактное);
- ультразвуковое исследование глаза;
- офтальмоскопия;
- биомикроскопия;
- флуоресцентная ангиография;
- общий анализ крови и мочи;
- биохимический анализ крови;
- коагулографическое исследование;
- ревмопробы;
- серологические исследования на антитела к вирусам;
- проверка на сывороточные иммуноглобулины крови, и т.д.
Могут быть назначены дополнительные консультации стоматолога, аллерголога, фтизиатра, ревматолога и других узких специалистов. Необходима также дифференциальная диагностика для исключения приступа глаукомы, кератита и острого конъюнктивита.
Способы лечения иридоциклита
Очень важно своевременно начать лечение заболевания, в противном случае возможно образование спаек и появление иных серьезных осложнений. Как правило, лечение комплексное, требует определенного терпения и упорства.
В первую очередь специалист стремится снять первичное воспаление. Основой лечения иридоциклита является медикаментозная терапия. Лекарственные препараты назначаются:
- внутрь (системно);
- в форме инъекций (внутривенно, внутримышечно, парабульбарно или субконъюнктивально);
- местно (аппликации, капли, промывания).
Используются антисептики, антибиотики, противовирусные препараты, сульфаниламиды, нестероидные противовоспалительные средства, антигистаминные средства, мидриатики, иммуномодуляторы. В настоящее время широко используется физиотерапевтическое лечение (электрофорез, УВЧ т.д.). При развитии осложнений может быть назначено хирургическое лечение (иссечение спаек, иридэктомия, лазерная хирургия).
Лечение острого и хронического иридоциклита
В зависимости от причины иридоциклита воспалительного процесса проводят общее и местное лечение иридоциклита.
При первом осмотре пациента не всегда удается определить причину возникновения иридоциклита.
Этиология процесса может быть установлена в последующие дни, а иногда она остается неизвестной, однако больной нуждается в экстренной помощи: промедление с назначением лечения даже на 1-2 ч может серьезно осложнить ситуацию.
Передняя и задняя камеры глаза имеют небольшой объем, и 1-2 капли экссудата или гноя могут заполнить их, парализовать обмен жидкости в глазу, склеить зрачок и хрусталик.
Первая помощь
При воспалении радужки и ресничного тела любой природы первая помощь направлена на максимальное расширение зрачка, что позволяет решить сразу несколько задач.
Во-первых, при расширении зрачка сжимаются сосуды радужки, следовательно, уменьшается образование экссудата и одновременно парализуется аккомодация, зрачок становится неподвижным, тем самым обеспечивается покой пораженному органу.
Во-вторых, зрачок отводится от наиболее выпуклой центральной части хрусталика, что предотвращает образование задних синехий и обеспечивает возможность разрыва уже имеющихся сращений.
В-третьих, широкий зрачок открывает выход в переднюю камеру для экссудата, скопившегося в задней камере, тем самым предотвращается склеивание отростков цилиарного тела, а также распространение экссудата в задний отрезок глаза.
Для расширения зрачка закапывают 1 % раствор атропина сульфата 3-6 раз в день. При воспалении продолжительность действия мидриатиков во много раз меньше, чем в здоровом глазу. Если при первом осмотре уже обнаруживают синехий, то к атропину добавляют другие мидриатики, например раствор адреналина 1:1000, раствор мидриацила.
Для усиления эффекта за веко закладывают узкую полоску ваты, пропитанную мидриатиками. В отдельных случаях можно положить за веко кристаллик сухого атропина. Нестероидные противовоспалительные препараты в виде капель (наклоф, диклоф, индометацин) усиливают действие мидриатиков.
Количество комбинируемых мидриатиков и закапываний в каждом конкретном случае определяют индивидуально.
Следующая мера скорой помощи — субконъюнктивальная инъекция стероидных препаратов (0,5 мл дексаметазона). При гнойном воспалении под конъюнктиву и внутримышечно вводят антибиотик широкого спектра действия. Для устранения болей назначают анальгетики, крылонебно-орбитальные новокаиновые блокады.
[1], [2], [3], [4], [5], [6], [7], [8]
Лечение острого иридоциклита
После уточнения этиологии иридоциклита проводят санацию выявленных очагов инфекции, разрабатывают схему общего лечения, назначая средства, воздействующие на источник инфекции или токсико-аллергического влияния. Проводят коррекцию иммунного статуса. По мере необходимости используют анальгетики и антигистаминные средства.
При местном лечении иридоциклита необходима ежедневная коррекция проводимой терапии в зависимости от реакции глаза.
Если посредством обычных инстилляций не удается разорвать задние синехий, то дополнительно назначают ферментную терапию (трипсин, лидазу, лекозим) в виде парабульбарных, субконъюнктивальных инъекций или электрофореза.
Возможно применение медицинских пиявок в височной области со стороны пораженного глаза. Выраженный обезболивающий и противовоспалительный эффект дает курс крылонебно-орбитальных блокад со стероидными, ферментными препаратами и анальгетиками.
При обильной экссудативной реакции могут образовываться задние синехий даже при расширении зрачка. В этом случае необходимо своевременно отменить мидриатики и кратковременно назначить миотики.
Как только спайки оторвались и зрачок сузился, снова назначают мидриатики («гимнастика зрачка»).
После достижения достаточного мидриаза (6-7 мм) и разрыва синехий атропин заменяют мидриатиками короткого действия, которые не повышают внутриглазного давления при длительном применении и не дают побочных реакций (сухость во рту, психотические реакции у пожилых людей).
Для того чтобы исключить побочное воздействие препарата на организм пациента, целесообразно при закапывании атропина на 1 мин прижать пальцем область нижней слезной точки и слезного мешка, когда препарат не проникнет через слезные пути в носоглотку и желудочно-кишечный тракт.
На стадии успокоения глаза можно использовать магнитотерапию, гелий-неоновый лазер, электро- и фонофорез с лекарственными препаратами для более быстрого рассасывания оставшегося экссудата и синехий.
Лечение хронического иридоциклита
Лечение хронических иридоциклитов длительное. Тактику проведения специфической этиологической терапии и общеукрепляющего лечения вырабатывают совместно с терапевтом или фтизиатром. Местные мероприятия при туберкулезных иридоциклитах проводятся так же, как и при заболеваниях другой этиологии.
Они направлены на ликвидацию очага воспаления, рассасывание экссудата и предотвращение заращения зрачка. При полном сращении и заращении зрачка сначала пытаются разорвать спайки, используя консервативные средства (мидриатики и физиотерапевтические воздействия).
Если это не дает результата, то спайки разделяют хирургическим путем. Для того чтобы восстановить сообщение между передней и задней камерами глаза, используют лазерное импульсное излучение, с помощью которого в радужке делают отверстие (колобома).
Лазерную иридэктомию обычно производят в верхней прикорневой зоне, так как эта часть радужки прикрыта веком и новообразованное отверстие не будет давать лишнего засвета.