Периферическая дистрофия сетчатки – заболевание, характеризующееся истончением внутренней оболочки глаза в периферических отделах. Длительное время патология имеет бессимптомное течение. При выраженном поражении сетчатой оболочки появляются «мушки» перед глазами, нарушается функция периферического зрения. Диагностика включает в себя офтальмоскопию, периметрию, УЗИ глаза, визометрию и рефрактометрию. При начальных проявлениях дистрофии показана консервативная терапия (ангиопротекторы, антиагреганты, антигипоксанты). Выраженные дегенеративные изменения требуют хирургической тактики (лазерной коагуляции в зонах поражения сетчатки).
Периферическая дистрофия сетчатки – распространенная патология в современной офтальмологии. В промежуток времени с 1991 по 2010 год число пациентов возросло на 18,2%. В 50-55% случаев заболевание развивается у людей с аномалиями рефракции, среди них 40% – больные миопией.
Вероятность дистрофических изменений при нормальной остроте зрения составляет 2-5%. Первые симптомы патологии могут возникать в любом возрасте.
Нозология с одинаковой частотой встречается среди лиц мужского и женского пола, однако к решетчатой дистрофии наиболее предрасположены мужчины, что обусловлено генетическими особенностями наследования.
Периферическая дистрофия сетчатки
Патология может развиваться у лиц с миопическим или гиперметропическим типом рефракции, реже – при отсутствии нарушений зрительных функций. Более подвержены риску больные миопией. Этиология заболевания до конца не изучена. Решетчатая дистрофия наследуется по Х-сцепленному типу. Другие основные причины дистрофии сетчатки:
- Воспалительные заболевания глаз. Локальные поражения сетчатки, вызванные продолжительным течением ретинита или хориоретинита, лежат в основе дегенеративно-дистрофических изменений периферических отделов оболочки.
- Нарушение местного кровоснабжения. Региональные изменения кровотока приводят к трофическим расстройствам и истончению внутренней оболочки глазного яблока. Предрасполагающими факторами выступают артериальная гипертензия, атеросклеротическое поражение сосудов.
- Травматические повреждения. К периферической дистрофии приводит тяжелая черепно-мозговая травма и поражение костных стенок глазницы.
- Ятрогенное влияние. Изменения внутренней оболочки развиваются после витреоретинальных операций или превышения мощности воздействия при лазерной коагуляции сетчатой оболочки.
Пусковой фактор развития периферической дистрофии – расстройства локальной гемодинамики. Наиболее чувствительны к недостатку кислорода периферические отделы оболочки.
При длительном нарушении трофики сетчатка истончается по периферии, что часто незаметно при осмотре глазного дна. Первые проявления возникают на фоне перенесенных инфекционных заболеваний, интоксикации или диабета в стадии декомпенсации.
Потенцирует прогрессирование дистрофии миопический тип рефракции. Это связано с тем, что при увеличении продольной оси глазного яблока внутренняя оболочка глаза также поддается незначительному растяжению, что приводит к еще большему истончению по периферии.
Определенную роль в механизме развития заболевания отводят дегенеративным изменениям стекловидного тела, при котором возникают тракции и вторичное повреждение сетчатки.
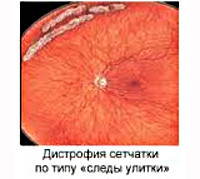
В зависимости от морфологической картины патологию классифицируют на решетчатый, инееподобный и кистевидный типы. Отдельные варианты дистрофических изменений по внешнему виду напоминают «след улитки» и «булыжную мостовую». С клинической точки зрения выделяют следующие формы заболевания:
- Периферическая хориоретинальная дистрофия (ПХРД). При данном варианте нозологии в патологический процесс вовлечена сетчатка и хориоидеа.
- Периферическая витреохориоретинальная дистрофия (ПВХРД). Характеризуется поражением стекловидного тела, сетчатой и сосудистой оболочки.
Классификация витреохориоретинальных дистрофий по локализации:
- Экваториальные. Это наиболее распространенная зона поражения сетчатки, т. к. область истончения расположена по окружности глаза во фронтальной плоскости.
- Параоральные. При данном типе дистрофические изменения локализируются у зубчатой линии.
- Смешанные. Форма ассоциирована с наибольшим риском разрыва из-за наличия диффузных изменений по всей поверхности сетчатой оболочки.
Длительное время поражение сетчатой оболочки протекает без клинических проявлений. Для патологии характерно снижение периферического зрения, что ведет к затрудненной ориентации в пространстве.
Из-за того, что поле зрения сужается по концентрическому типу, больные могут выполнять только определенные виды зрительной работы (читать, рисовать). Функция центрального зрения при условии отсутствия аномалий рефракции не страдает.
В редких случаях пациенты предъявляют жалобы на появление плавающих мушек перед глазами или дефектов зрительного поля в виде скотом. Такие симптомы, как «молнии» или вспышки яркого света свидетельствуют о разрыве сетчатки и требуют немедленного вмешательства.
Для периферической дистрофии характерно одностороннее течение, но при решетчатом варианте в большинстве случае поражаются оба глаза.
Наиболее распространенное осложнение периферической дистрофии – разрыв сетчатки. Повреждение внутренней оболочки возникает в участках наибольшего истончения при воздействии таких факторов, как вибрация, погружение под воду, интенсивные физические нагрузки.
Стекловидное тело часто фиксировано к краю дистрофии, что ведет к дополнительному возникновению тракции. У пациентов с изменениями периферии сетчатой оболочки также наблюдается высокий риск отслойки сетчатки.
Больные более склонны к кровоизлияниям в полость стекловидного тела, реже – в переднюю камеру глаза.
В силу того, что для данной патологии часто характерно бессимптомное течение, тщательное обследованное пациента играет ведущую роль в постановке диагноза. Для визуализации дистрофии по периферии сетчатки необходимо проведение следующих офтальмологических исследований:
- Офтальмоскопия. Зона поражения при решетчатой форме и дистрофии по типу «следа улитки» локализируется в верхне-наружном квадранте у экватора глаза. Из-за зон облитерации сосудов на сетчатке образуются темные и светлые пятна, напоминающие решетку, или перерванные линии, которые называют «следами улитки». Инееподобная дистрофия имеет вид желто-белых включений, расположенных над поверхностью сетчатой оболочки.
- Периметрия. Методика позволяет выявить концентрическое сужение полей зрения. При подозрении на то, что у пациента имеются начальные проявления болезни, рекомендовано применять квантитативный способ периметрии.
- Визометрия. Исследование дает возможность диагностировать нормальное центральное зрение на фоне снижения периферического. Острота зрения снижается в случае возникновения патологии на фоне миопии.
- Рефрактометрия. Методика применяется для изучения клинической рефракции с целью выявления пациентов из группы риска.
- УЗИ глаза. Позволяет визуализировать начальные проявления патологии. При мелкокистозной дистрофии определяются множественные округлые образования разного диаметра. УЗИ используют для диагностики изменений стекловидного тела, выявления спаек и тракций, оценки размеров продольной оси глаза.
Выбор терапевтической тактики зависит от характера течения патологии. Перед началом лечения глазное дно осматривают в условиях максимального мидриаза. Для устранения проявлений периферической дистрофии применяют:
- Консервативную терапию. Используется только при диагностике минимальных проявлений болезни. Пациентам показан пероральный прием лекарственных средств из группы антиагрегантов, ангиопротекторов и антигипоксантов. В качестве вспомогательных препаратов применяются биоактивные добавки, витамины группы С, В.
- Хирургическое вмешательство. Оперативное лечение периферической формы заболевания сводится к проведению лазерной коагуляции сосудов в зонах наибольшего истончения. Цель вмешательства – профилактика возможных разрывов. Операция проводится в амбулаторных условиях. В послеоперационном периоде необходима консервативная терапия, включающая метаболические средства, антигипоксанты и ангиопротекторы.
Прогноз для жизни и в отношении зрительных функций благоприятный. Пациентам из группы риска необходимо 1-2 раза в год, а также при появлении новых симптомов патологии проходить обследование у офтальмолога.
Неспецифические превентивные меры сводятся к контролю уровня глюкозы крови, артериального и внутриглазного давления. При миопической рефракции необходима коррекция остроты зрения при помощи очков или контактных линз.
Выявление у больного объективных признаков дистрофии требует исключения экстремальных видов спорта, тяжелых физических нагрузок.
Лечение халязиона
Халязион в переводе с греческого означает «градинка», «затвердение» или «узелок». Код по МКБ 10 H00.1. Образование появляется на крае верхнего или нижнего века. Относится к пролиферативным – размножается путем деления клеток. Лечение халязиона в Москве можно пройти в Центре Терапевтической Офтальмологии (ЦТО). Здесь применяется уникальная методика, позволяющая добиться выздоровления уже через несколько дней после начала терапии.
Халязион – хроническое продуктивное воспаление хряща вокруг одной или нескольких мейбомиевых желез. Образование узелков связывают с закупоркой выводного протока мейбомиевой железы, приводящей к ее эктазии с последующим прорывом секрета в окружающие ткани хряща и развитием осумкованной гранулёмы.
В начале воспаление представляет собой маленький узелок в толще века, который медленно увеличивается и достигает в диаметре 5-6 мм. Кожа века над ним приподнимается, деформируется.
При пальпации определяется плотное безболезненное образование, спаянное с хрящом, кожа над ним легко смещается. Конъюнктива в области халязиона гиперемирована, утолщена.
В дальнейшем может произойти истончение и прободение конъюнктивы с выделением содержимого из размягченной центральной части образования.
Однако основная масса грануляционной ткани не отторгается, халязион не исчезает и постепенно уменьшается. Иногда воспаление вскрывается не со стороны конъюнктивы, а через кожу, при этом грануляционная ткань разрастается в подкожной клетчатке.
От ячменя халязион отличается хроническим воспалением, отсутствием нагноения и образованием грануляционной ткани. При халязионе узелок растет очень медленно. Представляет собой красную, а иногда сливающуюся с цветом кожи, припухлость с «просяным зерном» в центре или без него. При ячмене локализация новообразования – край века.
На халязион приходится примерно 5% всех офтальмологических заболеваний. Развитие медленное. Свойственно незаметное начало процесса.
Их много. Выделить какую-то одну очень сложно. Это может быть:
- перенесенный ячмень
- конъюнктивит
- обычная простуда
- травмы
- аллергия, которая выражается в слезотечении и отечности
- снижение иммунитета по разным причинам
- переохлаждение
- гормональный сбой
- климакс
- длительный контакт с летучими ядовитыми веществами или же все перечисленное произошло с больным в короткий промежуток времени.
Гораздо проще обозначить факторы риска:
- Блефарит. Заболевание поражает края век, вызывая воспаление. Причины – железы по краю века неправильно функционируют, чрезмерно выделяется сало, в котором могут поселиться болезнетворные бактерии. Врачи нередко называют халязион одним из симптомов запущенной формы блефарита.
- Розовые угри (розацеа). Воспалительное неинфекционное заболевание кожи лица, характеризующееся затяжным течением.
- Эндокринные патологии, в частности, сахарный диабет нередко выступают как провокаторы гнойного воспаления, понижают местный иммунитет, вызывают иммунодефицитные состояния.
- Индивидуальные особенности конкретного человеческого организма. Например, слишком густой секрет мейбомиевых желез или его чрезмерная выработка, что рано или поздно приводит к их закупорке.
Толчком к развитию недуга может стать увлечение женщины тушью, тенями, тональным кремом слишком густой текстуры. Также к факторам риска относится авитаминоз A и E, плохая гигиена век и ношение линз.
В зоне риска люди, работающие за компьютером. Они редко моргают, в результате чего смазка из мейбомиевых желез выделяется реже и в меньшем объеме.
Заболевание поражает все возрастные категории, в том числе детей, независимо от гендерной принадлежности. Однако примерно в 50% диагностируется у людей в возрасте 30+ и пожилых.
Для халязиона, в отличие от гардеолума, свойственно практически безболезненное течение. Некоторый дискомфорт, легкий зуд, небольшое локальное повышение температуры и слабую болезненность.
Большинство больных списывают как раз на ячмень и к врачу не обращаются. Тем более что описанные симптомы через 2-3 дня проходят. Остается лишь припухлость. Сначала она небольшая и не доставляет особого дискомфорта.
Косметический дефект практически незаметен.
Первую неделю образование растет наиболее активно. Далее рост приостанавливается. Длительность течения болезни в каждом случае разная. Есть случаи, когда «шишка» находилась в тканях века у взрослого человека до 7 месяцев, росла в несколько этапов – сначала медленно, потом быстро, после чего остановилась и долго находилась в одной поре.
В 30% случаев наступает самоизлечение. При сильном увеличении новообразования в размерах, оно начинает давить на глазное яблоко, а при пальпации становится болезненным. Кроме того, при задевании новообразования или его почесывании возникают микротравмы, присоединяется бактериальная инфекция. Как раз на этом этапе больные обращаются к офтальмологу.
Различают хронический и острый халязион. Первый протекает с периодами обострения – после лечения на некоторый период наступает затишье, а потом новообразование появляется вновь, нередко сразу на обоих веках.
Острый иначе называют мейбомиит или внутренний ячмень. Заболевание, как правило, вызывают стрептококки. Симптомы как при обычном ячмене. Сколько длится заболевание сложно сказать – от 3-5 дней до месяца – новообразование вскрывается самостоятельно.
Патологию нужно дифференцировать от аденокарциномы мейбомиевой железы, первичного эндогенного рака. Офтальмолог может сделать это еще при наружном осмотре – новообразование на веке не спаяно с кожей и, если потрогать, она свободно двигается над «шишкой».
Для подтверждения диагноза в запущенных случаях выполняют ряд анализов:
- крови – биохимия, на сахар и общий;
- кал на яйца глист;
- на инфекции;
- посев на стафилококк.
Если халязион рецидивирует слишком часто, врач может назначить биопсию.
Также необходима дифференциация от дакриоцистита и каналикулита – в случае, если новообразование расположено возле внутренней спайки нижнего века.
Крупное новообразование давит на глазное яблоко, вызывая слезотечение. Нередко снижается острота зрения, может возникнуть астигматизм. При нагноении «шишки» воспалительный процесс распространяется на близлежащие ткани.
Халязион может стать причиной возникновения других офтальмологических заболеваний – кератита, блефарита, конъюнктивита, абсцесса век. Кроме того, безобидная на первый взгляд «шишка» может со временем переродиться в кисту.
Увлекаться самостоятельным лечением халязиона нельзя – обыватель не в состоянии отличить понять, что это, а, значит, и подобрать адекватную терапию.
Вылечить «шишку» на веке при помощи народных домашних процедур практически невозможно. Известны случаи, когда новообразование исчезало, но они входят в те 30%, которые относятся к самопроизвольному излечению.
Для лечения халязиона применяют 30%-й раствор сульфациал натрия и антибиотики широкого спектра действия в чистом виде, а также комбинированные с кортикостероидами формы в виде глазных капель и мазей.
Используют УВЧ-терапию. При отсутствии эффекта для рассасывания образования в его полость помещают кортикостероид пролонгированного действия (кеналог, дипроспан по 0.1-0.3 мл № 3 с интервалом в 7 суток).
При отсутствии эффекта от консервативного лечения в течение 1.5-2 месяцев показано оперативное лечение. Под местной анестезией веко зажимают окончатым пинцетом и выворачивают. Разрез конъюнктивы производят перпендикулярно краю века.
Халязион тщательно выделяют с капсулой, полость смачивают спиртовым раствором йода. Швы на конъюнктиву не накладывают. В конъюнктивальную полость инстиллируют антибиотик широкого спектра действия из группы фторхинолонов или макролидов.
За веко закладывают антибактериальную мазь флоксал, давящую повязку оставляют на сутки. Прогноз, как правило, благоприятный.
Надеяться на примочки из лекарственных трав или прогревание теплым куриным яйцом не только опрометчиво, но и опасно. Лечением халязиона должен заниматься только врач-офтальмолог.
Такая терапия эффективна лишь на начальной стадии. Болезнь проходит максимум в течение недели.
Для лечения применяют:
- «Сухое тепло». Но только в случае, если нет присоединения бактериальной инфекции. Не используйте этот совет для лечения самостоятельно.
- Инъекции кортикостероидов непосредственно в «шишку», например, Дипроспана. Детям такая терапия разрешена только с 16 лет.
- Закладывание за веки мази или закапывание капель на основе антибиотика, например, Флоксала или Левомицитина.
- Закладывание за веки антисептических мазей, например, желтой ртутной (1%).
- Одновременное закапывание комплексных капель, например, Тобрадекс, и закладывание за веки гормональной мази, например, гидрокортизоновой.
Обязательно проводится общая терапия – больному назначают витаминные комплексы, пробиотики для восстановления правильной работы ЖКТ. В особо тяжелых случаях может потребоваться пероральный прием противовоспалительных препаратов.
Оперативные методы
В запущенных случаях или, если методики консервативного лечения не помогают, показано хирургическое вмешательство. И речь здесь не только о взрослых. Ребенку, даже маленькому, в обязательном порядке делают операцию, если новообразование крупное.
Хирургические способы лечения:
- классический;
- лазерный;
- радиоволновой.
Цель операции одна – удалить новообразование. В первом случае разрез выполняется обычным скальпелем, во втором лазерным лучом, в третьем при помощи радиоволн. Как правило, вмешательство проводится на внутренней стороне века.
Порядок проведения операции:
- Пациенту выполняют местную анестезию (маленьким детям делается общий наркоз).
- Глаз фиксируют специальными зажимами, веко выворачивают так, чтобы хирургу было удобно проводить операцию.
- Выполняют надрез новообразования, после чего эвакуируют его содержимое и удаляют саму капсулу.
Лазерная и радиоволновая методика лечения имеют явное преимущество перед классической. Обе операции бескровные атравматичные. После них редко у какого пациента остаются гематомы. Место разреза одновременно прижигается и обеззараживается – кровотечение и последующее заражение невозможно. Швы после действия лазера и радиоволн не накладывают, а заживление раны происходит в течение 5 дней.
В редких случаях надрез производят с наружной стороны века. Такое вмешательство требует обязательного наложения швов.
После оперативного лечения нужен особый уход:
- давящую повязку носят 3-5 дней, ежедневно ее меняют;
- в оперированное глазное яблоко по схеме, назначенной врачом, закапывают прописанные капли и закладывают мазь;
- запрещено тереть и чесать прооперированное место;
- запрещено умывать лицо – вода не должна попадать в операционную рану.
В среднем период реабилитации составляет неделю – все зависит от индивидуальных особенностей организма пациента. После классической операции нередко возникает гематома, которая постепенно сходит в течение нескольких недель.
Если пациенту хотя бы раз было проведено лечение халязиона, рекомендовано соблюдать ряд профилактических мер:
- при первых симптомах офтальмологических заболеваний обращаться к врачу;
- лечить болезни, которые могут стать толчком к возникновению новообразования;
- укреплять иммунитет;
- ограничить потребление сладкого, если причиной первичного возникновения халязиона стал золотистый стафилококк;
- в обязательном порядке (рекомендация для женщин) удалять с лица макияж на ночь, реже пользоваться тенями, тушью;
- ежедневно в течение 2-3 минут протирать глаза стерильным марлевым тампоном, смоченным в теплой воде, затем делать легкий массаж.
Лечение халязиона нужно начинать, как можно раньше. Тогда не потребуется хирургическое вмешательство. Хоть оно и малоинвазивное, и совершенно неопасное, лучше обойтись без него. Не запускайте болезнь, консервативное лечение может оказаться неэффективным – время в этом случае играет против пациента.
Даже если легкое покраснение века кажется вам пустяковым, запишитесь на прием к врачу в клинику ЦТО. Здесь вас подробно проконсультируют и окажут квалифицированную медицинскую помощь.
Подробности по лечению уточняйте по телефонам, которые указаны на сайте. Здесь же можно оставить заявку на обратный звонок или записаться к офтальмологу онлайн.
| Первичная консультация офтальмолога (биомикроскопия на щелевой лампе, осмотр глазного дна с узким зрачком) | 1200 |
| Повторная консультация офтальмолога без дополнительных исследований | 840 |
| Инъекция субконъюнктивальная | 400 |
| Инъекция парабульбарная | 400 |
| Инъекция ретробульбарная | 600 |
| Эпиляция ресницы | 100 |
| Бужирование и промывание слезно-носового канала | 2000 |
| Введение лекарственного препарата в полость халязиона | 1800 |
Лечение катаракты без операции
Ячмень — причины, симптомы и лечение
Красный глаз. Причины и лечение
Очень эффективная зарядка для глаз
Расслабляющие упражнения для глаз
Ваш браузер устарел рекомендуем обновить его до последней версии или использовать другой более современный.
Халязион верхнего или нижнего века — эффективные методы лечения
Цены Причины Симптомы Видео операции Лечение Почему выбирают нас
Халязион – часто встречающееся глазное заболевание или хроническое воспаление, вызванное закупоркой в жировой (мейбомиевой) железе века. Название халязион переводится с греческого как узелок, градинка. И действительно, у больного халязионом в области верхнего или нижнего века прощупывается небольшое округлое, плотное наощупь образование. Болезнь чаще выявляется у пациентов в возрасте 20 — 50 лет, дети болеют реже.
Стоимость лечения халязиона
Цена инъекции препарата в полость образования верхнего или нижнего века (Дипроспан, Кеналог и т.д.) в нашей клинике составляет всего 1 000 рублей (1 укол). Анализы при этом не требуются.
Стоимость удаления халязиона хирургическим путем в «Московской Глазной Клинике» составляет 10 500 рублей.
Записаться на прием
Причины
Мейбомиевы железы располагаются в толще верхнего и нижнего века, их выводные протоки открываются у линии роста ресниц, вблизи заднего края век. В норме железы выделяют жировой секрет, который увлажняет и смазывает края век, уменьшая трение о поверхность роговицы.
Пусковым моментом формирования халязиона является закупорка протока мейбомиевой железы. Причиной закупорки может быть инфекция (при дисбактериозе, ослаблении иммунитета), грязные руки, нарушение правил ношения контактных линз, повышенная жирность кожи.
В некоторых случаях халязион образуется вторично, на месте не долеченного до конца острого воспаления века (ячмень).
Также к причинам закупорки мейбомиевых желез можно отнести:
- анатомические особенности протоков мейбомиевой железы (слишком узкие, извилистые);
- загущение секрета железы, вследствие чего затрудняется его выведение;
- заболевания эндокринной системы и нарушения обмена веществ (сахарный диабет, ожирение и пр.);
- частые или хронические воспалительные заболевания глаз (конъюнктивиты, блефариты и пр.);
- рубцовые изменения в тканях век, например, при частых или множественных ячменях;
- дерматологические заболевания, сопровождающиеся нарушением цикла деления клеток, избыточной или недостаточной активностью сальных желез (розацеа, себорейный дерматит и др.);
- хронические заболевания органов пищеварительной системы.
При образовании халязиона часто наблюдается сочетание нескольких факторов. Например, использование большого количества декоративной косметики или ношение накладных ресниц вместе с нарушениями обмена веществ или нарушениями работы иммунной системы.
В ситуациях, когда закупорка мейбомиевой железы наблюдается в хроническом течении, важно установить причины и предпосылки, и устранить их.
Симптомы
Закупоренная мейбомиева железа увеличивается в размерах, ее окружает плотная капсула.
На начальной стадии развития болезни такое уплотнение внешне незаметно и может только ощущаться (при смывании макияжа, при прикосновении к векам и пр.).
Но по мере того, как в капсуле все сильнее накапливается секрет, образование увеличивается в размерах и становится более заметным.
Вместе с этим может появиться зуд в глазе, слезотечение, общее чувство дискомфорта — в зависимости от того, в какой части века расположен халязион.
Выраженный отек и покраснение века в случае неосложненного течения заболевания обычно отсутствуют, зрение не нарушено.
Качество зрения может страдать в тех случаях, когда халязион достигает больших размеров (иногда до 1 см в диаметре) и из-за этого «перекрывает» часть поля зрения, доставляет сильный дискомфорт при моргании.
При длительном отсутствии лечения увеличение новообразования — не единственная угроза. Отсутствие оттока секрета из железы становится предрасполагающим фактором для инфекционных осложнений. При присоединении вторичной инфекции на первый план выходят симптомы воспаления: покраснение слизистой оболочки века, припухлость века и гиперемия кожи в области халязиона, болезненные ощущения.
В некоторых случаях халязион вскрывается самопроизвольно, но в большинстве случаев болезнь протекает хронически. В этом случае больному требуется осмотр специалиста и назначение адекватного лечения.
Особенно внимательными следует быть пациентам в возрасте старше 40 лет, обнаружившим у себя на веке подобное образование.
Откладывать поход к врачу не стоит, несмотря на то что болезнь не нарушает привычного образа жизни.
У людей старшего возраста в редких случаях выявляется опухоль мейбомиевой железы, в том числе злокачественная, симптомы которой на ранних стадиях никак не отличаются от симптомов халязиона.
Видео о халязионе
Диагностика
Перед назначением лечения врач проводит опрос пациента, сбор анамнеза и обследование. Для подтверждения диагноза часто достаточно внешнего осмотра, который заключается в выворачивании века и оценке всех параметров новообразования (покраснение и отечность, выходящие или не выходящие за пределы халязиона, отсутствие или наличие признаков инфекционного процесса и пр.).
В случаях, когда у врача есть сомнения касательно природы заболевания, проводится гистологическое исследование. Оно позволяет исключить или подтвердить злокачественный характер новообразования. В ходе диагностики также определяются особенности течения халязиона, что играет роль при назначении лечения.
Виды халязиона
Закупорка протоков мейбомиевой железы может иметь хроническое и абсцедирующее течение.
Хронический халязион. Формирование халязиона протекает в течение длительного времени и постепенно. Периодов обострения не наблюдается, признаки воспаления отсутствуют.
Абсцедирующий халязион. Такое течение заболевания наблюдается при проникновении в капсулу инфекционного агента. При этом клинические проявления халязиона становятся более выраженными. Пациент жалуется на болезненные ощущения в области новообразования или всего века, отечность, зуд, резь в глазах.
Лечение халязиона
Самостоятельное лечение халязиона в домашних условиях до того как врач осмотрит пораженный глаз и установит окончательный диагноз не рекомендуется. Запрещается пытаться самостоятельно выдавливать или прокалывать халязион, это может иметь очень серьезные негативные последствия.
В зависимости от давности заболевания и особенностей протекания процесса применяются консервативные или хирургические методы лечения.
Медикаментозное лечение эффективно только в самом начале заболевания, а затягивание с обращением к врачу –способ дождаться необходимости хирургического лечения халязиона.
Свежий неосложненный халязион достаточно хорошо поддается консервативному лечению с помощью противовоспалительных глазных капель и мазей (гидрокортизоновой, 1% желтой ртутной).
При отсутствии симптомов воспаления врач дополнительно может назначить сухое тепло (УВЧ), массаж век. В случае присоединения вторичной инфекции любые тепловые процедуры (компрессы, прогревания) противопоказаны, т.к.
это способствует распространению воспаления на соседние ткани с последующим развитием ограниченного (абсцесс) или разлитого (флегмона) воспаления века.
Еще одним эффективным методом лечения халязиона являются инъекции в его полость противовоспалительных средств («Кеналог», «Дипроспан» и др.). Препарат, подобранный врачом, вводится непосредственно в полость халязиона, это способствует постепенному рассасыванию патологического образования в течение 1-2 недель.
Одновременно с медикаментозным и физиотерапевтическим лечением важно, чтобы пациент строго соблюдал правила личной гигиены и исключил факторы, способствующие повторной закупорке мейбомиевой железы (длительное ношение неподходящих контактных линз, использование декоративной косметики и пр.).
Важно понимать, что самолечение недопустимо, так как органы зрения очень уязвимы к любому вмешательству. И попытки избавиться от халязиона самостоятельно могут привести к травме глаза, снижению остроты зрения и другим тяжелым последствиям.
Операция по удалению
Новообразования размером 5 мм, длительно существующие или склонные к рецидиву, подлежат удалению хирургическим путем. Операция обычно проводится амбулаторно, под местным обезболиванием, длительность ее не превышает 20 – 30 минут.
Врач захватывает область века с халязионом при помощи окончатого зажима, далее вскрывает новообразование и удаляет его вместе с капсулой. Если имеется свищевой ход, он вскрывается и иссекается на всем протяжении. После наложения нескольких швов на область прооперированного глаза накладывают давящую повязку.
В течение недели после операции необходимо будет закапывать противовоспалительные капли или закладывать мазь.
Лазерное удаление халязиона
Операция по удалению халязиона также может проводиться с помощью медицинского лазера. У такого метода есть свои преимущества:
- Менее травматичное вмешательство. Хирургический лазер обеспечивает высокую точность удаления новообразования, без воздействия на здоровые ткани.
- Более высокий профиль безопасности. Это также связано с высокоточным воздействием на халязион: риски повреждения тканей, окружающих образование, исключены.
- Снижение рисков осложнений. При контакте лазера с тканями происходит одномоментная коагуляция кровеносных сосудов, что позволяет избежать кровотечения во время или после операции. А воздействие высоких температур, хотя оно происходит в течение доли секунды в рамках одного действия хирурга, обеспечивает дезинфекцию тканей и исключает вероятность инфицирования.
Выбор определенного метода хирургического удаления, необходимого и целесообразного в конкретном случае, остается за лечащим врачом.
Показания к хирургическому удалению халязиона
Удаление халязиона показано при таких обстоятельствах:
- консервативное лечение оказалось неэффективным.
- эффект от консервативного лечения носит характер кратковременного.
- размер халязиона превышает в диаметре 5 мм.
- любые осложнения (нарушения качества зрения, присоединение инфекции и пр.).
- частые рецидивы халязиона.
Этот перечень показаний к хирургическому удалению халязиона может быть расширен на усмотрение лечащего врача.
Видео хирургического удаления
Преимущества лечения халязиона в МГК
Наши врачи готовы оказывать необходимую лечебно-диагностическую помощь ежедневно, без выходных, с 9 утра до 9 вечера.
Внимательное отношение, качественная диагностика с применением лучших образцов современной техники, а также огромный практический опыт наших специалистов являются гарантией высоких результатов лечения даже в самых сложных случаях.
После проведения диагностики наши специалисты доступным языком расскажут о ее результатах и при необходимости порекомендуют возможные способы лечения.
Все лечебные манипуляции проводятся стерильными инструментами в специально оборудованных операционных, с соблюдением правил асептики и антисептики, что исключает вероятность занесения инфекции.
Удаление халязиона происходит амбулаторно, как правило, под местным обезболиванием. По показаниям (детский возраст, низкая стрессоустойчивость) могут быть применены другие методы обезболивания.
Все удаленные новообразования обязательно проходят гистологическое исследование для исключения вероятности злокачественной опухоли. Мы берем на себя ответственность за результаты лечения, поэтому наши специалисты обеспечивают регулярный осмотр пациента после операции до его полного выздоровления.
Наши врачи также порекомендуют наилучшие способы укрепления иммунитета для предотвращения рецидива заболевания.
После операции
Если лечение проводилось хирургическим путем, несколько дней после операции могут наблюдаться выделения из глаза. Отек века сохраняется, как правило, около недели.
В этот период пациент закапывает антибактериальные капли, которые предотвращают развитие инфекционных осложнений.
Профилактика развития халязиона
Так как развитие халязиона имеет тесную связь с уровнем личной гигиены, важно придерживаться следующих правил:
- исключите контакт глаз с чужими предметами личного пользования (полотенца, косметика и пр.);
- тщательно смывайте декоративную косметику, используя для этого специальные деликатные средства.
- следите за продолжительностью ношения контактных линз и вовремя снимайте их.
- проводите регулярную и правильную антисептическую обработку контактных линз.
- приучите себя не прикасаться к глазам без особой надобности, и делайте этого только тщательно вымыв руки.
Кроме того, важно следить за общим состоянием здоровья, так как многие заболевания внутренних органов и кожи способы спровоцировать развитие халязиона.
Мнение эксперта
Специалисты в области офтальмологии склоняются к тому, что при образовании халязиона определяющую роль играет уровень личной гигиены. Это значит, что при прочих равных условиях заболевание с большей вероятностью начнет развиваться у тех, кто пренебрегает требованиями к гигиене.
Поэтому важно следить за чистотой кожи лица, использовать при умывании специализированные средства, приучить себя регулярно мыть руки и отказаться от использования чужими личными предметами (косметикой, полотенцами и пр.)
Часто задаваемые вопросы
Халязион — достаточно распространенное заболевание. В связи с этим у пациентов часто возникают следующие вопросы:
Ячмень и халязион — это одно и то же? Нет. Ячмень — это воспаление волосяной луковицы (ресницы), а халязион развивается в толще самого века. Кроме того, у ячменя острое течение — он созревает в течение 3–4 дней, после чего часто вскрывается самопроизвольно, с выделением гнойного содержимого. Халязион же прогрессирует медленно, и нагноение наблюдается очень редко.
Может ли ячмень превратиться в халязион? Нет, не может.
Но частое появление ячменей может указывать на нарушения в состоянии здоровья, которые сами по себе способны спровоцировать закупорку мейбомиевой железы.
Кроме того, частые ячмени могут стать причиной микроскопических рубцовых изменений в тканях век, а это становится предпосылкой к закупорке протоков мейбомиевой железы.
Склонность к образованию халязионов передается по наследству? Наследственной связи не выявлено, но от родителей к детям могут передаваться некоторые заболевания эндокринной системы или другие болезни, которые повышают вероятность развития халязиона. Семейные случаи халязиона, который наблюдается у всех или многих членов семьи, скорее связаны с гигиеническими традициями (например, отсутствие привычки мыть руки перед тем, как умыть лицо), а не с генетическими факторами.
Может ли новый халязион образоваться на месте удаленного? Это случается нечасто, но вероятность, все же, есть. Чтобы свести к минимуму такие ситуации, важно выявить причину образования халязиона, так как многие из них можно устранить (например, нарушения питания, невылеченные заболевания органов ЖКТ и пр.).
У кого чаще возникает халязион? У тех, кто так или иначе предрасположен к закупорке протоков мейбомиевой железы (анатомические особенности строения протоков, частые воспалительные или инфекционные заболевания глаз, пренебрежение правилами гигиены и пр.).
Что делать, если появился халязион? Обратиться к врачу. Хотя халязион не несет в себе непосредственной угрозы для здоровья и жизни, он способен стать причиной инфекционных осложнений. Кроме того, у лиц старшего возраста под халязион может «маскироваться» злокачественное новообразование.
Все интересующие Вас вопросы можно задать по телефону 8(800)777-38-81 (звонок с мобильных и регионов РФ бесплатный) и телефону в Москве 8(499)322-36-36 или онлайн, используя соответствующую форму на сайте.
Мед. портал: