Возрастная макулярная дегенерация (ВМД) — хроническое прогрессирующее заболевание, характеризующееся поражением центральной зоны глазного дна (макулы), при котором страдают сетчатка, пигментный эпителий и хориокапилляры.
В России заболеваемость ВМД составляет в среднем около 15 случаев на 1000 населения. Средний возраст больных ВМД колеблется от 55 до 80 лет.
- ВМД характеризуется центральной локализацией процесса, двусторонним характером поражения, медленным, многолетним течением с тенденцией к неуклонному прогрессированию.
- Длительное бессимптомное течение ВМД, позднее обращение за медицинской помощью, а порой и несвоевременная диагностика заболевания приводит к потере профессиональных функций и работоспособности.
- Факторы риска возрастной макулярной дегенерации:
- возраст (50 лет и старше);
- белый цвет кожи, голубые глаза, светлая окраска радужки;
- наследственность;
- курение;
- артериальная гипертензия;
- окислительный стресс;
- низкое содержание каротиноидов в желтом пятне, недостаток минеральных веществ антиоксидантов, витаминов, минералов;
- повышенный уровень солнечной радиации.
Четкую взаимосвязь с развитием ВМД имеют:
- атеросклеротическое поражение сонных артерий;
- сахарный диабет;
- неправильное питание, избыточная масса тела;
- нарушение липидного и углеводного обмена.
- Женщины в возрасте 60 лет и старше подвержены возрастному поражению макулы в 2 раза чаще мужчин.
- Классификация возрастной макулярной дегенерации:
- В зависимости от стадий заболевания (ранняя, поздняя) выделяют «сухую» и «влажную» формы ВМД.
СУХАЯ» форма ВМД
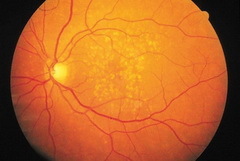
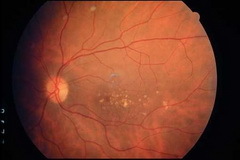
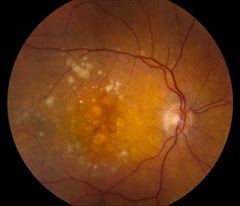
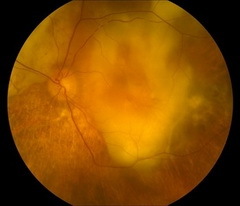
«Сухая», или неэкссудативная, макулярнаядегенерация встречается приблизительно в 90% случаев и медленно прогрессирует. В возникновении ВМД основное значение имеет ишемический фактор (нарушение питания). Заболевание может протекать по двум вариантам развития.
На сайте проекта «Даем СРО» представлен весь перечень оказываемых услуг с детальным описанием каждой из них, сконцентрирована нормативно-законодательная база и прочая полезная информация, как для новичков в сфере СРО, так и тех, кто только планирует вступление в такого рода организации.
Первый вариант связан с друзообразованием. Друзы выявляются, как правило, симметрично в обоих глазах в виде желтоватых утолщений под пигментным эпителием сетчатки (ПЭС). Количество, форма, размеры друз, степень проминенции и выраженность сочетанных изменений ПЭС варьирует. При увеличении количества и размеров друз и их слиянии нередко возникает хориоидальная неоваскуляризация.
- Второй вариант протекает по атрофическому типу и может привести к обширной атрофии пигментного эпителия в макулярной области сетчатки
- Картина глазного дна при сухой форме ВМД.
- «Влажная» ВМД прогрессирует значительно быстрее, чем сухая, и практически всегда проявляется у тех людей, которые уже страдают «сухой» формой ВМД.
Симптомы «влажной» формы ВМД:
- снижение остроты зрения (снижение остроты зрения может быть постепенным у больных с «сухой» формой и резкой — в случае «влажной»);
- затруднение чтения, отсутствие возможности улучшить зрение очковой коррекцией;
- затуманенность зрения, ослабление контраста изображения;
- выпадение отдельных букв или искривление отдельных строчек при чтении;
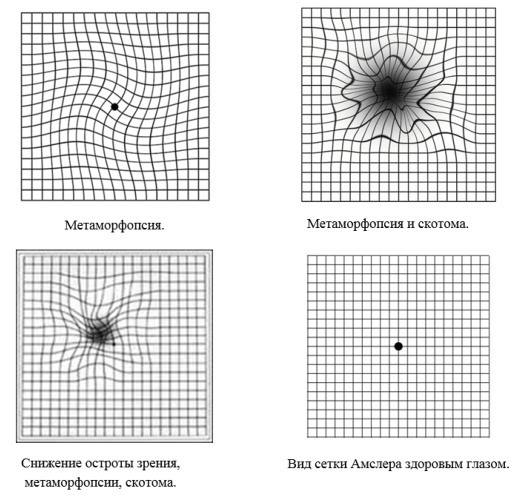
- искажение предметов (метаморфопсии);
- появление темного пятна перед глазом (скотома).
Одним изпроверенным временем методов диагностики симптомов ВМД является использование сетки Амслера:
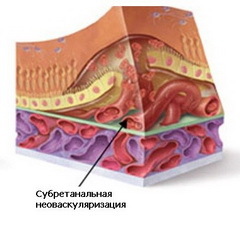
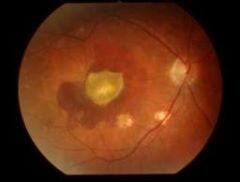
Более 90% случаев слепоты от ВМД связано с развитием так называемой «влажной» или экссудативной формы заболевания. Экссудативная форма ВМД характеризуется аномальным, патологическим ростом новообразованных сосудов, которые, беря начало из слоя хориокапилляров сосудистой оболочки, прорастают через дефекты мембраны Бруха под пигментный эпителий сетчатки и/или нейроэпителий.
Через стенку новообразованных сосудов начинает просачиваться плазма крови, под сетчаткой накапливаются отложения липидов и холестерина. Очень часто в результате разрыва новообразованных сосудов возникают кровоизлияния. Исходом экссудативной формы ВМД является формирование субретинального рубца.
При ранней диагностике ВМД и своевременно начатом лечении можно избежать потери зрительных функций, добиться длительной ремиссии (временного затухания процесса) или его обратного развития.
ЧЕМ БЫСТРЕЕ УХУДШАЕТСЯ ЗРЕНИЕ, ТЕМ РАНЬШЕ НАДО ОБРАТИТЬСЯ К ГЛАЗНОМУ ВРАЧУ КЛИНИКИ ДЛЯ ПРОВЕДЕНИЯ ОБСЛЕДОВАНИЯ И ЛЕЧЕНИЯ.
Макулодистрофия сухая и влажная — причины, симптомы, диагностика, лечение и профилактика
На начальных стадиях зрение снижается незначительно, появляется искривление прямых линий, требуется больше света при чтении. При далеко зашедшем процессе вы можете заметить помутнение или темное пятно в центре поля зрения. Периферическое зрение при этом остается сохранным. Полной слепоты при ВМД не наступает.
В лечение макулярной дегенерации первостепенное значение имеет время установки диагноза и начало лечения.
При подозрении на наличии макулодистрофии нельзя откладывать прием у офтальмолога надолго. Заболевание имеет прогрессирующий характер, каждая неделя промедления с установкой диагноза будет приводить к ухудшению состояния и снижать шанс на хороший исход лечения.
В Центре Офтальмологии ОН КЛИНИК можно пройти обследование на наличие макулодистрофии за один день. Наше отделение оборудовано всем необходимым оборудованием для точной диагностики и лечения.
Формы ВМД
Возрастная макулярная дегенерация бывает двух типов – сухая и влажная. Точная причина заболевания неизвестна. Исследования показывают, что основную роль играет наследственность в сочетании с факторами риска.
Сухая возрастная макулярная дегенерация
Заболевание прогрессирует медленно. Чаще всего затрагивает пациентов старше 50 лет. Может поражаться как один, так и оба глаза.
В основе заболевания лежат дистрофические изменения сетчатки. Сетчатка теряет способность избавляться от продуктов обмена, в результате чего образуются друзы, представляющие собой скопление пигмента липофусцина. Появление друз приводит к деформации сетчатки, разрушению фоторецепторов, нарушениям в центральном зрении.
При начальных стадиях сухой ВМД качество зрения снижается незначительно. Пациенты отмечают появление искривления прямых линий, снижение остроты зрения, потребность в более ярком освещении.
Очень важно при установленном диагнозе «ВМД, сухая форма» регулярно проходить обследование и отслеживать динамику процесса, так как есть шанс перехода сухой формы ВМД во влажную.
Влажная возрастная макулярная дегенерация
При влажной форме ВМД в сетчатке образовываются аномальные сосуды, которых в норме быть не должно. Жидкость начинает просачиваться через тонкую, неполноценную стенку новых сосудов. В макуле развивается отек, в результате чего теряется центральное зрение.
Если начать лечение на начальных стадиях, то можно замедлить или полностью остановить процесс, сохранив центральное зрение.
Если лечение не было начато вовремя, то в макуле образовывается рубцовая ткань, а в центральном поле зрения появляется черное пятно. Ни один метод лечения не может вернуть пациенту обратно потерянные зрительные функции.
Симптомы макулодистрофии
Сильнее симптомы проявляются, если смотреть одним глазом, закрыв при этом другой.
- Искажение прямых линий (прямые линии кажутся изогнутыми)
- Снижение остроты зрения
- Для работы и чтения требуется более сильное освещение
- Размытость изображения
- Снижение яркости цветов
- Появление трудностей при распознавании лиц
- Размытость или темное пятно в центральном поле зрения
Факторы риска
- Возраст старше 50 лет
- Случаи ВМД у ближайших родственников
- Курение (в том числе пассивное)
- Ожирение
- Заболевания сердечно-сосудистой системы
- Воздействие солнечного света
Центр офтальмологии и микрохирургии глаза ОН КЛИНИК
Обследование пациента с подозрением на макулярную дистрофию сетчатки начинается с исследования остроты зрения с помощью таблицы Сивцева.
Далее проводиться осмотр глазного дна (офтальмоскопия). При наличии заболевания в центральном отделе сетчатки будут видны друзы, кровоизлияния или отек.
Чтобы уточнить характер изменений сетчатки, нужно провести дополнительное обследование – оптическую когерентную томографию макулы (ОКТ, OCT). Исследование позволяет точно установить диагноз и определить тактику ведения пациента. ОКТ – безболезненное, бесконтактное исследование, которое не связано с рентгенологическим излучением и является абсолютно безопасным.
При подозрении на наличие неоваскуляризации (новообразованных аномальных сосудов) нужно провести оптическую когерентную томографию в ангио-режиме (ангио-ОКТ). Данный метод позволяет визуализировать сосудистую сеть и отслеживать ответ на проведенную терапию. Методика ОКТ ангиографии позволяет визуализировать сосуды сетчатки без применения контраста.
Самоконтроль с помощью теста Амслера
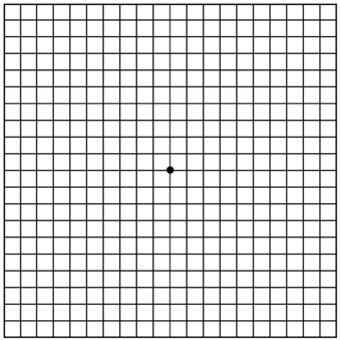
Для самодиагностики заболевания можно провести тест Амслера. Исследование используется как для первичной диагностики, так и для отслеживания течения заболевания пациентами с диагностированной ВМД.
Методика проведения теста Амслера:
- Включите свет. Исследование должно проводиться в хорошо освещенном помещении.
- Если вы используете очки для чтения, то наденьте их.
- Расположите тест на расстоянии 30 см от лица.
- Закройте левый глаз ладонью.
- Правым глазом смотрите на центральную черную точку и постарайтесь оценить ровность и четкость линий, форму и размер квадратов.
При наличии искривления линий возьмите карандаш и зафиксируйте искривления отдельно для правого и левого глаза. При повторном проведении теста оценивайте изменились ли искривления, отмеченные ранее.
При появлении изменений по сравнению с предыдущим тестом срочно обратитесь к офтальмологу!
ВМД – хроническое заболевание, требующее постоянного контроля и лечения.
Лечение сухой формы ВМД
Не существует способов полностью излечиться от дистрофии сетчатки – заболевание хроническое. Но можно стабилизировать течение болезни, предотвратив необратимую потерю центрального зрения.
Для стабилизации сухой формы назначаются специальные витаминные добавки. Прием витаминных комплексов помогает добиться стабильного течения болезни.
Пациенты с сухой ВМД должны регулярно делать ОКТ макулы, чтобы отслеживать структурные изменения в сетчатке. Режим обследования подбирается индивидуально для каждого пациента. Исследование желательно выполнять на одном и том же томографе, чтобы врач имел возможность сравнить полученные снимки с предыдущими.
Между контрольными осмотрами рекомендуется проводить самоконтроль по тесту Амслера.
Лечение влажной формы ВМД
Для лечения влажной ВМД используются препараты – ингибиторы ангиогенеза, которые тормозят рост новых сосудов и останавливают прогрессирование заболевания. Введение препарата осуществляется прямо внутрь глаза под местной анестезией в операционной. Существует несколько препаратов данного типа:
- Луцентис (ранибизумаб)
- Эйлеа (афлиберцепт)
Для стабилизации процесса необходимо выполнить как минимум 3 загрузочных инъекции препарата с интервалом в 1 месяц. Дальнейшая тактика ведения подбирается индивидуально. Для отслеживания результата лечения после каждой инъекции выполняется ОКТ макулы с применением ангио-режима.
Если у вас или ваших близких имеются симптомы или вам уже был установлен диагноз дистрофии макулы, обращайтесь в Центр офтальмологии и микрохирургии глаза ОН КЛИНИК! Наши врачи установят точный диагноз, подберут индивидуальную тактику лечения. При грамотном подходе можно добиться стабильного течения заболевания и предотвратить потерю зрения.
Преимущества лечения в ОН КЛИНИК
- В Центре офтальмологии и микрохирургии глаза ОН КЛИНИК вы можете пройти все необходимые обследования за один прием.
- Высококвалифицированные врачи-офтальмологи ОН КЛИНИК обладают большим опытом лечения возрастной макулодистрофии глаз, ориентируясь на последние достижения современной офтальмологии.
- Передовые методы консервативного лечения возрастной макулярной дегенерации.
- Динамическое наблюдение за возрастной макулярной дегенерациис незамедлительной корректировкой назначенной терапии.
- Максимальное внимание и индивидуальный подход к вашему здоровью.
Стоимость услуг
| Интравитреальное введение лекарственного препарата «EYLEA» (1 инъекция) | 85000 |
| Интравитреальное введение лекарственного препарата «Луцентис» (1 инъекция) | 70000 |
| Интравитреальное введение лекарственного препарата «ОЗУРДЕКС» (1 инъекция) | 100000 |
| Интравитреальное введение лекарственного препарата «ОЗУРДЕКС» (1 инъекция) без стоимости препарата | 70000 |
| Интравитреальное введение лекарственного препарата «анти-VEGF» (1 инъекция) | 28500 |
| Интравитреальное введение лекарственных средств (без стоимости лекарственных препаратов) | 18000 |
| Панретинальная лазерная коагуляция (1 сеанс) | 10000 |
«Сухая» и «влажная» макулодистрофия
Дегенерация центральной зоны сетчатой оболочки глаза (макулы), обусловленная возрастом пациента (ВМД), представляет собой распространенную патологию, приводящую к тяжелым нарушениям зрительной функции.
Макула отвечает за детальное зрение и восприятие цвета, позволяя нам работать с мелкими предметами, читать и писать. В этой статье мы расскажем о двух формах этого заболевания.
Лечением сухой и влажной макулодистрофии в Москве занимается офтальмологическая клиника «ОкоМед».
«Сухая» макулодистрофия
Неэксудативная (или «сухая») макулярная дистрофия встречается в 90% всех случаев дегенеративного поражения центральной области сетчатки. Эта форма заболевания связана с прогрессирующей атрофией сетчатой оболочки, обусловленной истончением тканей в зоне макулы на фоне возрастных изменений и отложением пигмента в данной области.
Эта разновидность макулодистрофии обычно поражает только один глаз, однако с течением времени порой подвергается патологическим изменениям и второй глаз. Дать прогноз относительно того, будет ли вовлечен в патологический процесс другой глаз, в настоящее время не представляется возможным.
Выделяют три стадии «сухой» формы ВМД:
- ранняя — возникают небольшого размера друзы (характерные скопления продуктов клеточного метаболизма), иных признаков развития макулодистрофии не наблюдается;
- промежуточная — в области макулы выявляются множественные друзы, имеются признаки атрофии пигментного эпителия и других слоев сетчатки. Пациенты жалуются на размытое пятно в центре поля зрения и обращают внимание на то, что для комфортного чтения и другой зрительной работы им требуется большая освещенность;
- поздняя — разрушаются светочувствительные клетки в области макулы, размытое пятно расширяется, зрение существенно ухудшается (иногда пациенты испытывают затруднения не только с чтением, но даже с узнаванием лиц на небольшом расстоянии).
Итак, характерным признаком неэкссудативной формы ВМД является затуманивание центрального зрения, обусловленное медленным, но необратимым разрушением светочувствительных клеток макулы. Если пострадало значительное количество клеток, в центре поля зрения отмечается темное пятно.
Если «сухая» возрастная макулодистрофия развилась до поздней стадии, утрату зрения предотвратить уже невозможно, однако грамотное комплексное лечение позволяет замедлить или даже приостановить патологический процесс. Поскольку действенных методик лечения неэкссудативной ВМД пока нет, особую роль играет профилактика заболевания — например, прием антиоксидантов, полипептидов.
Экссудативная макулодистрофия
В основе экссудативной дегенерации макулы лежит патологическая хориоидальная неоваскуляризация, то есть аномальный рост неполноценных кровеносных сосудов.
Неоваскуляризация является ответом организма на недостаток питания сетчатки кислородом и прочими необходимыми веществами.
Стенки таких новообразованных сосудов обычно слишком хрупкие и сквозь них просачивается жидкая фракция крови, что и приводит к патологическим изменениям.При ВМД «влажной» формы в центральной части зрительного поля формируется слепое пятно (скотома).
Нужно отметить, что неоваскулярная ВМД прогрессирует быстрее «сухой» макулодистрофии, иногда приводя к резкому падению качества центрального зрения.
Хотя всего лишь каждый десятый пациент с ВМД имеет «влажную» форму патологии, на долю эскссудативной дистрофии центральной области сетчатки приходится примерно 90 % случаев от возрастной макулодистрофии.
Отмечается значительное ухудшение центрального зрения, периферическое зрение сохраняется. Острота зрительного восприятия сильно страдает (вплоть до слепоты).
Экссудативная ВМД во всех случаях представляет собой позднюю разновидность возрастной макулярной дегенерации и поэтому не имеет стадий. Специалисты различают две категории «влажной» ВМД по особенностям процесса хориоидальной неоваскуляризации:
- скрытая — неполноценные сосуды не выражены, просачивание жидкости под сетчатку не всегда заметно;
- классическая — новообразованные сосуды и рубцы определяются легко и имеют четкие контуры, предметы искажаются, а зрение страдает в большей степени, чем при скрытой разновидности патологии.
В настоящее время лечение «влажной» формы ВМД возможно при помощи фотодинамической терапии, лазерной хирургии, интравитреальных инъекций анти-VEGF препаратов, которые стали «золотым стандартом» для лечения этой формы ВМД. Они приостанавливают рост этих сосудов и даже вызывают их регресс.
Если вы заметили, что ваше центральное зрение стало менее четким, без промедления обратитесь к офтальмологу клиники «ОкоМед». Наши специалисты установят причину проблемы и предложат вам индивидуальный план эффективного лечения.
Возрастная макулярная дегенерация. Клинические рекомендации
- возрастная макулярная дегенерация
- диагностика
- лечение
- профилактика
- ВМД – возрастная макулярная дегенерация
- ГА – географическая атрофия
- МКБ 10 – Международная статистическая классификация болезней и проблем, связанных со здоровьем, 10-го пересмотра
- НЭ – нейроэпителий
- ОКТ – оптическая когерентная томография
- ПЭ – пигментный эпителий
- ПХВ – полиповидная хороидальная васкулопатия
- РАП – ретинальная ангиоматозная пролиферация
- ФАГ – флюоресцентная ангиография
- ФДТ – фотодинамическая терапия
- ХНВ – хориоидальная неоваскуляризация
- AREDS – Age-Related Eye Disease Study
Термины и определения
Возрастная макулярная дегенерация (ВМД) – хроническое прогрессирующее многофакторное заболевание, поражающее макулярную область сетчатки и являющееся основной причиной потери центрального зрения у пациентов старшей возрастной группы.
Геморрагическая отслойка пигментного эпителия (ПЭ) – клиническое проявление влажной ВМД, развивающееся вследствие нарушения целостности сосудов хориоидальной неоваскуляризации (ХНВ) и проявляющееся в виде скопления крови под ПЭ.
Географическая атрофия (ГА) ПЭ и хориокапилляров в макулярной области – зоны отсутствия ПЭ и хориокапилляров, вторичной атрофии фоторецепторов. Чаще развивается в исходе сухой ВМД, но может возникать и вследствие регресса ХНВ.
Друзы – скопления продуктов метаболизма клеток ПЭ, располагающиеся внеклеточно между внутренним слоем мембраны Бруха и базальной мембраной ПЭ.
В процессе заболевания друзы могут подвергаться различным трансформациям. Отмечается увеличение размера и количества твердых друз, появление мягких друз, слияние последних (сливные друзы).
Реже отмечаются кальцификация и спонтанный регресс друз.
- Липидные (твёрдые) экссудаты – скопления липидов в слоях нейроэпителия (НЭ) вследствие повышенной проницаемости сосудов.
- Неоваскулярная отслойка ПЭ – отслойка ПЭ вследствие наличия между ПЭ и мембраной Бруха фиброваскулярной ткани, соответствующей ХНВ, и/или жидкости из-за транссудативной активности ХНВ.
- Отек нейроэпителия (НЭ) (макулярный отек) – межклеточное скопление жидкости в слоях НЭ, проявляющееся утолщением сетчатки.
- Серозная отслойка НЭ — скопление жидкости под НЭ, возникающее вследствие нарушения наружного гематоретинального барьера.
Хориоидальная неоваскуляризация (ХНВ) – рост новообразованных сосудов через дефекты мембраны Бруха под ПЭ или НЭ.
На наличие ХНВ могут указывать косвенные признаки: отёк НЭ, отслойка НЭ, неоваскулярная отслойка ПЭ, субретинальные и ретинальные геморрагии, отложения липидных (твердых) экссудатов.
Признаками активности ХНВ являются отек НЭ и/или отслойка НЭ и /или «свежие» геморрагии.
1. Краткая информация
1.1 Определение
Возрастная макулярная дегенерация (ВМД) – хроническое прогрессирующее многофакторное заболевание, поражающее макулярную область сетчатки и являющееся основной причиной потери центрального зрения у пациентов старшей возрастной группы.
ВМД может проявляться:
- образованием друз;
- изменениями в пигментном эпителии (ПЭ) сетчатки;
- географической атрофией ПЭ и хориокапилляров в макулярной области;
- развитием хориоидальной неоваскуоляризации.
1.2 Этиология и патогенез
Этиология не определена. ВМД представляет собой хронический дегенеративный процесс в ПЭ, мембране Бруха и хориокапиллярном слое, при котором могут нарушаться метаболизм витамина А, синтез меланина, продукция базального и апикального экстрацеллюлярного матрикса, транспорт различных веществ между фоторецепторами и хориокапиллярами [15, 28].
Учитывая постоянную высокую потребность сетчатки в кислороде, она очень чувствительна к повреждениям, связанным с процессами окисления, при которых в избытке образуются свободные радикалы.
Защитную роль при этом играет «жёлтый» макулярный пигмент, который абсорбирует коротковолновую часть синего света, участвуя таким образом в антиоксидантной защите макулы. Содержание оксикаротиноидов (лютеина и зеаксантина) в наружных слоях сетчатки с возрастом уменьшается. Клетки ПЭ накапливают липофусцин, считающийся маркёром старения.
Перекисное окисление липидов приводит к образованию больших молекулярных цепочек, которые не распознаются ферментами клеток ПЭ, не распадаются и накапливаются с возрастом, образуя друзы.
Кроме того, с возрастом увеличивается толщина мембраны Бруха, снижается её проницаемость для белков сыворотки крови и липидов (фосфолипидов и нейтральных жиров).
Увеличение липидных отложений снижает концентрацию факторов роста, необходимую для поддержания нормальной структуры хориокапилляров. Плотность хориокапиллярной сети снижается, ухудшается снабжение клеток ПЭ кислородом.
Такие изменения приводят к увеличению продукции факторов роста и матричных металлопротеиназ. Факторы роста способствуют неоангиогенезу, а металлопротеиназы вызывают появление дефектов в мембране Бруха.
Таким образом, ВМД начинается с «сухой» формы, то есть с изменений в ПЭ и с появления твёрдых друз. На более поздней стадии появляются мягкие друзы, затем они превращаются в сливные. Прогрессирующее поражение ПЭ сопровождается атрофическими изменениями в НЭ и хориокапиллярах, которые могут привести к формированию ГА.
В другом случае (или наряду с атрофией) в слое хориокапилляров могут возникать новообразованные сосуды – развивается «влажная» форма ВМД, также называемая экссудативной или неоваскулярной ВМД. При появлении дефектов в мембране Бруха ХНВ распространяется под ПЭ и нейросенсорную сетчатку.
Как правило, это сопровождается отёком сетчатки, скоплением жидкости в субретинальном пространстве, субретинальными кровоизлияниями и кровоизлияниями в ткань сетчатки. Иногда происходит прорыв кровоизлияния в стекловидное тело.
Конечный этап развития процесса — формирование субретинального фиброзного рубца в центральном отделе глазного дна и значительная утрата зрительных функций.
1.3 Эпидемиология
В экономически развитых странах ВМД является лидирующей причиной инвалидности по зрению среди населения старше 65 лет.
По результатам мета-анализа 39 популяционных исследований, охвативших 129 664 человека пяти этнических групп, в настоящее время в мире насчитывается приблизительно 64 миллиона пациентов с ВМД, к 2020 году ожидается 196 миллионов, к 2040 году – 288 миллионов [22]. Доказано, что развитие ВМД связано с возрастом [9, 27].
Частота встречаемости этого заболевания составляет от 21% в трудоспособном до 32% в пенсионном возрасте [1]. По данным исследования Beaver Dam Eye Study частота выявления ВМД после 10 лет наблюдения увеличивалась от 4,2% для людей в возрасте 43-54 лет до 46,2% среди людей старше 75 лет [9].
В ближайшем будущем увеличение населения возрастной группы старше 60 лет неизбежно вызовет увеличение распространенности ВМД в развитых странах. Все это заставляет рассматривать ВМД как значимую медико-социальную проблему [21,24, 27].
1.4 Кодирование по МКБ 10
Н 35.3 – Дегенерация макулы и заднего полюса
1.5 Классификация
- Отсутствие ВМД (категория 1 AREDS) — отсутствие изменений или небольшое количество мелких друз (диаметр
Возрастная макулярная дегенерация (ВМД, склеротическая макулодистрофия)
Возрастная макулярная дегенерация – заболевание зрелых и пожилых людей. При ВМД поражается центральная область сетчатки – желтое пятно (макула), именно эта самая важная область сетчатки обеспечивает наше хорошее зрение.
Заболевание развивается постепенно и безболезненно. Зрение снижается, на ранних стадиях процесса человек может заметить искажение контуров предметов при взгляде на них: прямые линии начинают казаться искривленными; появление темных пятен в поле зрения, ухудшение цветовостприятия. На глазном дне появляются участки дистрофии ткани сетчатки в центральной области.
Возрастная макулярная дегенерация может протекать в двух формах: «сухая» и «влажная».
Сухая форма более благоприятная, она развивается медленно, зрение снижается не резко, в сетчатке при этой форме образуются множественные мелкие дистрофические очажки.
В поздних стадиях болезни количество этих дистрофических очажков увеличивается, они покрывают собой всю площадь центральной сетчатки, что может привести к выраженному слабовидению.
Влажная форма гораздо более опасная. В этом случае в макуле нарастает отёк, появляются кровоизлияния. Нервные клетки сетчатки гибнут и замещаются рубцовой тканью. Зрение при влажной форме ВМД снижается резко и, порой, необратимо.
ВМД – это многофакторное заболевание, как и другие болезни организма, обусловленные его старением.
С возрастом в сосудах начинают формироваться атеросклеротические бляшки, стенки сосудов становятся более хрупкими, вязкость крови повышается, кровоток замедляется, ухудшается обмен веществ.
Все эти процессы ведут к нарушению питания тканей в сердце, головным мозгу, печени, почках и сетчатке глаза.
Предрасполагающими факторами к развитию возрастной макулярной дегенерации являются:
- Возраст старше 60 лет
- Генетическая предрасположенность.
- Атеросклероз сосудов головного мозга.
- Артериальная гипертензия.
- Заболевания сердечно-сосудистой системы.
- Курение.
- Несбалансированное питание.
- Низкое содержание каротиноидов в сетчатке.
- Высокий уровень холестерина.
- Ожирение и избыточный вес.
- Белый цвет кожи и голубой окрас радужной оболочки глаза.
- Частое облучение ультрафиолетовыми лучами при пребывании на солнце без солнечных очков.
- Факторы плохой экологии.
Лечение сухой формы ВМД заключается в приеме витаминных препаратов и биологически активных добавок, содержащих лютеин, зеаксантин, витамины А, Е, С, цинк, медь, селен. Эти препараты следует принимать длительными курсами – не менее 3 месяцев с перерывами 1 – 2 месяца. Лечение следует проводить на постоянной основе – то есть всю жизнь.
Когда начинать принимать эти препараты и какую именно добавку к пище использовать может посоветовать врач – офтальмолог, основываясь на картине глазного дна и степени снижения зрительных функций.
Кроме того, необходимо проконсультироваться у врача – терапевта, который назначит лечение атеросклероза, гипертонической болезни; препараты, улучшающие циркуляцию крови в сосудах.
Лечение влажной формы ВМД значительно более дорогостоящее и сложное. Еще 15 – 20 лет назад это заболевание было неизлечимым и вело к слепоте. В настоящее время существуют лекарственные препараты (бевацизумаб, ранибизумаб и др.
), которые подавляют рост новообразованных сосудов в сетчатке, уменьшают отек и тем самым способствуют сохранению и повышению остроты зрения. Эти препараты вводятся непосредственно внутрь глаза.
Процедура проводится в условиях операционной, специально подготовленным хирургом – офтальмологом.
Профилактика ВМД. Любое заболевание значительно проще предупредить, чем лечить. Думать о профилактике возрастной макулярной дегенерации надо начинать ещё в молодости.
Необходимо вести здоровый образ жизни, не курить, заниматься физкультурой, питаться продуктами с достаточным содержанием витаминов и микроэлементов, избегать употребления жирной и сладкой пищи, защищать глаза от прямого солнечного света и воздействия ультрафиолетовых лучей.
Помните: «Здоровье гораздо более зависит от наших привычек и питания, чем от врачебного искусства.» (Джон Лаббок)
Оптическая когерентная томография-ангиография в диагностике неоваскулярной формы возрастной макулярной дегенерации
Актуальность проблемы возрастной макулярной дегенерации (ВМД) определяется высокой распространенностью данной патологии у пожилых пациентов, билатеральным поражением, прогрессирующим течением с развитием неоваскулярной формы у 10—20% больных [1—4].
Прогрессирующее течение «влажной» стадии болезни обусловливает необратимое снижение остроты зрения вследствие формирования центральной скотомы. Отсутствие эффективной реабилитации больных в терминальной стадии ВМД приводит к снижению качества жизни [5, 6].
D. Gass в 1997 г. [7] выделил 2 типа неоваскуляризации — «скрытую» неоваскуляризацию, располагающуюся под пигментным эпителием сетчатки (ПЭС) (I тип) и «классическую», формирующуюся над и на уровне ПЭС (II тип).
В клинической практике нередко диагностируют смешанные формы хронической неоваскуляризации (ХНВ), что позволяет трактовать хориоваскулярные комплексы как «преимущественно классические» либо «преимущественно скрытые».
Кроме того, в последние годы выделяют атипичные формы ХНВ, такие как полипоидная хориоидальная васкулопатия и ретинальная ангиоматозная пролиферация [7—11].
В диагностике неоваскулярной стадии ВМД стандартно применяют спектральную оптическую когерентную томографию (ОКТ) и контрастные методы исследования — флюоресцентную (ФАГ) и индоцианиновую (ИАГ) ангиографию.
Недостатками контрастных методов исследования являются инвазивность, возможность побочных эффектов, а также получение двухмерного изображения, которое не позволяет определить послойное расположение неоваскулярного комплекса [12—14].
Эволюция ОКТ в офтальмологии привела к появлению принципиально нового метода исследования — ОКТ-ангиографии, в основе которого лежит алгоритм декорреляционной амплитудной ангиографии с разделением спектра (split-spectrum amplitude decorrelation angiography — SSADA) [15], позволяющий неинвазивно определять движение крови в сосудах сетчатки и хориоидеи и тем самым получать четкое представление о форме, размерах, структуре и локализации новообразованных сосудов при различной патологии глазного дна. ОКТ-ангиография является неинвазивным методом, не требующим внутривенного введения красителя, что исключает возможность развития осложнений и нежелательных побочных эффектов [15, 16]. Она позволяет получать трехмерное изображение слоев сетчатки и сосудистой оболочки глаза, разделяя особенности кровотока по слоям. Получение подобной информации вкупе с неинвазивностью и возможностью частого мониторинга определяет широкое применение данного метода в клинической практике.
Цель данной работы — изучить ОКТ-ангиографические критерии классической и скрытой форм хориоидальной неоваскуляризации при ВМД и оценить информативность данного метода в процессе анти-VEGF-терапии.
Клинико-инструментальное исследование выполнено у 76 пациентов (87 глаз), среди которых у 68 человек (72 глаза) была выявлена неоваскулярная форма ВМД. Для оценки специфичности метода ОКТ-ангиографии в исследование включены 8 пациентов (15 глаз), у которых имела место друзеноидная отслойка пигментного эпителия без признаков неоваскуляризации.
Всем больным проведена спектральная ОКТ на аппаратах RTVue-100 и RTVue XR Avanti («Optovue», США) в режимах Line, CrossLine, 3D Macular, 3D Widefield MCT, Angio Retina. Режимы Line и CrossLine выполнялись с активированным трекингом при количестве усредняемых сканов от 40 до 250.
ОКТ-ангиографию проводили с помощью оптического когерентного томографа RTVue XR Avanti («Optovue», США) с применением алгоритма SSADA в режиме Angio Retina. Размеры зон сканирования при проведении ОКТ-ангиографии составляли 2×2, 3×3 и 6×6 мм. У всех пациентов сканирование проводили в макулярной зоне с центральной фиксацией взгляда пациента.
При нарушениях фиксации взгляда проводили повторное сканирование до получения оптимальных изображений без артефактов, вызванных движением глаз.
ФАГ выполнена у 35 пациентов (37 глаз) на приборах NW8 °F Plus, TRC-NW7SF Mark II («Topcon», Япония). Исследование проводили по стандартной методике с использованием внутривенного введения 5 мл 10% раствора флюоресцеина («Novartis Pharma AG», Швейцария).
При анализе сканов ОКТ-ангиографии уровень расположения слоя сканирования (EnFace) выставлялся в четырех режимах (поверхностный сосудистый плексус, глубокий сосудистый плексус, наружные слои сетчатки, слой хориокапилляров), при этом использовались стандартные, заложенные в программном обеспечении установки по толщине анализируемого слоя и его положению по вертикали. В ряде случаев для получения изображений новообразованных сосудов в оптимальном качестве менялись стандартные толщина слоя сканирования и его положение по вертикали (offset).
По данным ОКТ-ангиографии анализировали локализацию, форму, степень визуализации и размер сетей новообразованных сосудов. Площадь поражения рассчитывали с помощью программного обеспечения Adobe Photoshop CS6 («Adobe Systems, Inc.»).
Для определения чувствительности и специфичности ОКТ-ангиографии исследованы 37 глаз с признаками ХНВ и 15 глаз без признаков неоваскуляризации. У данных пациентов были выполнены ОКТ-ангиография и ФАГ. Последнюю использовали в качестве основного критерия диагностики ХНВ.
Для оценки информативности ОКТ-ангиографии в процессе анти-VEGF-терапии ранибизумабом исследование в режиме мониторинга проведено у 9 пациентов (9 глаз — 7 глаз с классической ХНВ и 2 глаза со скрытой ХНВ), впервые получивших интравитреальное введение препарата. Исследование проводили за сутки до интравитреальной инъекции и на 3, 10, 17, 24, 31-й день после нее. Измеряли площадь неоваскулярного компонента на одинаковых уровнях расположения слоя сканирования по вертикали.
Использование трехмерного анализа с помощью ОКТ-ангиографии позволило послойно локализовать неоваскулярную сеть и выделить 2 основные группы в зависимости от локализации патологического процесса по отношению к пигментному эпителию: 1-я группа (43 глаза) с расположением неоваскулярного компонента под пигментным эпителием (I тип неоваскуляризации, или скрытый), 2-я группа (29 глаз) с расположением неоваскулярной сети преимущественно над пигментным эпителием (II тип неоваскуляризации, или классический).
По результатам ОКТ-ангиографии нами выделены две основные формы неоваскулярной сети — древовидная с основным крупным стволом и множеством мелких веточек и петлевидная с многочисленными изгибами и переплетениями. Неоваскулярные компоненты были разделены на хорошо и плохо визуализируемые. Полученные результаты анализа ОКТ-ангиографических характеристик у пациентов исследуемых групп представлены в табл. 1.
Таблица 1. ОКТ-ангиографические характеристики хориоваскулярного комплекса у пациентов со скрытой и классической ХНВ Примечание. * — достоверность различий показателей внутри групп (p