07.02.2020
Содержание статьи:
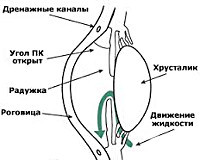
Термин «первичная открытоугольная глаукома» объединяет несколько клинических форм заболевания. Для всех характерен открытый угол передней камеры, повышенный офтальмотонус (исключение – глаукома псевдонормального давления), глаукомная экскавация диска зрительного нерва и патогномоничные нарушения в полях зрения.
Открытоугольная глаукома: клинические формы и их причины
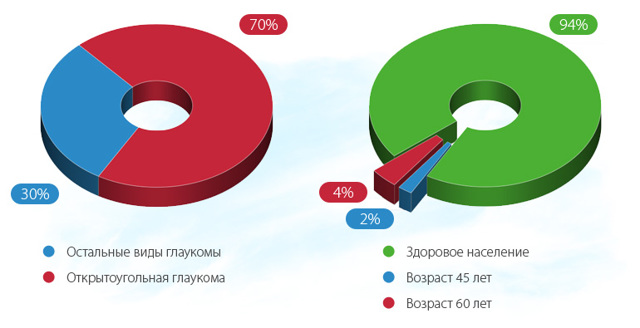
Открытоугольная первичная глаукома (ПОУГ) занимает 70% в структуре всех глаукоматозных заболеваний. В возрастной группе лиц 45 лет ее распространенность составляет 1-2%, к 60 годам – уже 3-4%. Это – генетически обусловленная патология. А также в группе риска — лица пожилого возраста, с сахарным диабетом, гипертонической болезнью, близорукостью, ранней возрастной дальнозоркостью.
Выделяют 4 клинических формы ПОУГ:
- простую;
- пигментную;
- псевдоэксфолиативную;
- нормального давления.
Простая — возникает на фоне дистрофических изменений в трабекулярном аппарате – дренажной системе глаза. Затруднение оттока водянистой влаги сопровождается недостатком кровоснабжения и ишемическими нарушениями. Простая ПОУГ характеризуется относительно медленным прогрессированием, второй глаз поражается позже и в более легкой степени.
| Пациенты обращаются к офтальмологу только на поздних стадиях в связи с отсутствием симптомов открытоугольной первичной глаукомы в начальном периоде болезни. |
Для псевдоэксфолиативной ПОУГ характерно более агрессивное течение с высокими цифрами гипертензии. Заболевание двустороннее, лишь у четверти больных затрагивает только один глаз. Причина глаукомы — амилоидоподобные отложения на радужке, хрусталике, цилиарном теле и в структурах угла ПК на фоне дистрофических поражений трабекулярного фильтра. Псевдоэксфолиативный синдром ведет к поражению не только гидродинамической, но и сосудистой системы глазного яблока, общей васкулярной патологии, усугубляя течение болезни.
Пигментнтная ПОУГ развивается в связи с «засоренностью» дренажной системы глыбками пигмента.
Гранулы из разрушающегося нейроэпителиального слоя радужки откладываются также на внутренней поверхности роговицы, вызывая жалобы на радужные круги вокруг источников света.
Этот симптом открытоугольной глаукомы — пигментной формы – постоянный, в отличие от подобных периодических жалоб при подостром приступе закрытоугольной глаукомы.
ПОУГ с нормальным (псевдонормальным) ВГД – особая форма, при которой нет одного из ключевых признаков – повышенного офтальмотонуса.
При этом есть остальные признаки глаукоматозного процесса – характерные дефекты полей зрения, атрофия Nervus opticus с экскавацией.
Они позволяют патологию как вариант сниженной адаптации оптического нерва к индивидуальному уровню ВГД – так называемый низкий уровень толерантности. У всех больных есть системные нарушения гемодинамики – сосудистые кризы, спазмы, ночная гипотония и т.п.
Стадии развития и симптомы открытоугольной глаукомы
Патологический процесс возникает и в начальных стадиях развивается незаметно для пациента. Заподозрить заболевание можно лишь на основании повышенного ВГД, измеренного в кабинете офтальмолога.
Субъективные симптомы окрытоугольной глаукомы появляются при гибели 30% волокон зрительного нерва.
Утраченные зрительные функции при глаукомной патологии не восстанавливаются даже при условии адекватной терапии. Эта особенность – незаметные симптомы открытоугольной первичной глаукомы в начальных стадиях и непоправимая потеря зрения – делает раннюю диагностику глаукомы важнейшей задачей диспансеризации лиц старше 40 лет.
Все формы ПОУГ развиваются последовательно и проходят стадии:
1. Начальную. Есть скотомы (выпадения участков поля зрения) в центральных отделах, периферические границы в норме. При осмотре глазного дна врач отмечает расширение экскавации Nervus opticus. Больного ничего не беспокоит. Лишь люди с профессиями или хобби, требующими безупречного зрения, могут заметить первые симтомы открытоугольной первичной глаукомы – помехи в центре поля зрения.
2. Развитая. Появляется сужение носовой границы поля зрения на 10 и более градусов, экскавация доходит до края диска. Больной может еще не замечать симптомы открытоугольной глаукомы.
3. Далеко зашедшая. Периметрия определяет ограничение обзора со всех сторон, экскавация краевая почти полная. На этой стадии из-за «трубчатого» зрения при двустороннем процессе появляются проблемы с ориентацией в пространстве. Даже на этой стадии, при здоровом втором глазу, больной замечает проблему случайно, прикрыв хорошо видящий глаз.
4. Терминальная. Зрительные функции утрачены, может сохраняться ощущения света, но направление источника пациент не определяет.
Таким образом, практически единственный симптом первичной открытоугольной глаукомы – постепенное сужение обзора – может не замечаться пациентом до критических величин, вплоть до полной слепоты.
В этом смысле закрытоугольная глаукома более показательна, так как протекает с приступами, при которых глаз болит, краснеет и беспокоит, что заставляет обратиться к врачу и выявить патологию.
Диагностика
- Для выявления глазной глаукомы необходим ежегодный осмотр окулистом лиц старше 40 лет.
- В обязательный перечень исследований входят:
- определение остроты зрения без коррекции и с коррекцией;
- авторефрактокератометрия – компьютерное определение рефракции;
- тонометрия (контактная, по Маклакову, или бесконтактная) – измерение внутриглазного тонуса;
- биомикроскопия – осмотр на щелевой лампе;
- офтальмоскопия – осмотр глазного дна.
При определении офтальмогипертензии дополнительно проводят периметрию (исследование полей зрения), гониоскопию (изучение структур угла передней камеры) и пахиметрию (измерение толщины роговицы). На основании этих обследований устанавливают диагноз, в сомнительных случаях диагностируют «Подозрение на глаукому» и контролируют показатели через 2-4 недели.
Для подтверждения или уточнения диагноза глаукоматолог может назначить тонографию (опеределяют, с какой скоростью образуется и эвакуируется водянистая влага), суточную тономерию, нагрузочные пробы и оптическую когерентную томографию (ОКТ) оптического нерва.
Привлекают смежных специалистов: терапевта и невропатолога для выявления и коррекции общих заболеваний.
Лечение открытоугольной первичной глаукомы
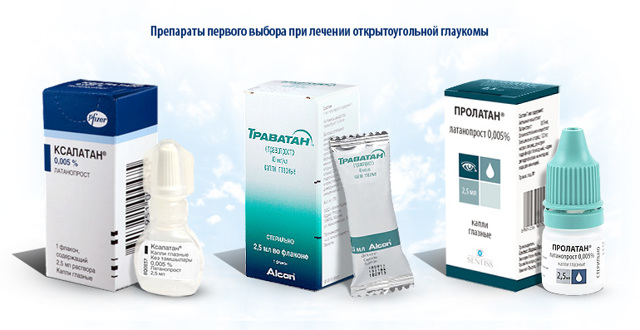
При выявлении заболевания назначают гипотензивные капли. Препаратом первого выбора, при отсутствии противопоказаний, являются простагландины F-2а – Ксалатан, Траватан, Пролатан или их аналоги.
Через 2 недели контролируют лекарственный эффект, при недостаточном действии – препарат меняют или дополняют вторым иного механизма действия. Это могут быть бета-блокаторы (Тимолол, Бетоптик, Проксодолол) или ингибиторы карбоангидразы (Азопт, Дорзопт, Трусопт). Также применяют комбинированные фармсредства – Ксалаком, Азарга, Дорзопт-Плюс и пр.
| Самостоятельная отмена или замена препаратов недопустима! |
Накануне контрольного измерения ВГД обязательно нужно закапывать лечебные капли согласно назначенной схеме. При несоблюдении этого условия оценить эффективность консервативного лечения открытоугольной первичной глаукомы невозможно. Применение этих лекарств постоянное, ежедневное, по рекомендованному офтальмологом графику.
Лечение глаукомы дополняют курсами сосудистой терапии для улучшения кровоснабжения и обменных процессов в головном мозге.
Если офтальмотонус сохраняется на фоне применения 2-х и более лекарственных средств, показано хирургическое лечение открытоугольной глаукомы.
Оперативное лечение открытоугольной глаукомы
Операции глаукомы направлены на нормализацию гидродинамики и не восстанавливают зрительные функции. Проводят вмешательство по глаукоме лазером или скальпелем при I-III стадии. Их цель – сформировать искусственно дополнительные пути оттока водянистой влаги.
Лазерное лечение открытоугольной глаукомы – трабекулопластика (ЛТП) и ее разновидность, селективная ЛТП – улучшает проницаемость трабекулярного аппарата для водянистой влаги. Это – операция выбора при условии компенсации гипертензии и отсутствии других противопоказаний.
Микрохирургическое лечение открытоугольной глаукомы фистулизирующими операциями (непроникающая глубокая склерэктомия, трабекулэктомия, синусотомия) позволяет направить часть внутриглазной жидкости под конъюнктиву.
Циклодеструктивные вмешательства уменьшают секрецию цилиарного тела. Эти операции обычно выполняют при терминальной болящей глаукоме, так как высока вероятность выраженной гипотонии и атрофии глазного яблока в послеоперационный период.
Хирургическое лечение открытоугольной глаукомы не исключает подъем давления в дальнейшем из-за фиброзного перерождения в зоне вмешательства. В большинстве случаев даже после успешной операции, лазерной или микрохирургической, остается необходимость ежедневной инстилляции гипотензивных капель в минимальной дозировке.
Профилактики глаукомы открытого угла для предотвращения болезни не существует. Строго соблюдая рекомендации лечащего врача относительно лечения открытоугольной глаукомы и регулярных плановых осмотров, можно существенно затормозить развитие процесса.
Цены на услуги при глаукоме
| 2010025 | Набор одноразовых расходный материалов для антиглаукоматозной операции | 36000 | Записаться |
| 2010024 | Имплантация клапана Molteno | 54000 | Записаться |
| 2010023 | Имплантация клапана EX-Pres шунта | 54000 | Записаться |
| 2010022 | Имплантация клапана Ахмеда | 54000 | Записаться |
| 2010021 | Подшивание коллагенового или силиконового дренажа | 9000 | Записаться |
| 2010020 | Пупиллопластика | 30000 | Записаться |
| 2010019 | Иридопластика | 22200 | Записаться |
| 2010018 | Базальная иридотомия | 10800 | Записаться |
| 2010001 | Синутрабекулоэктомия (СТЭ) | 42000 | Записаться |
| 2010002 | Непроникающая глубокая склерэктомия (НГСЭ) | 46200 | Записаться |
| 2010004 | Антиглаукоматозная операция при первичной глаукоме первой категории сложности | 23400 | Записаться |
| 2010005 | Антиглаукоматозная операция при первичной глаукоме второй категории сложности | 30600 | Записаться |
| 2010006 | Антиглаукоматозная операция при первичной глаукоме третьей категории сложности | 37200 | Записаться |
| 2010007 | Антиглаукоматозная операция при вторичной или рефрактерной глаукоме первой категории сложности | 29500 | Записаться |
| 2010008 | Антиглаукоматозная операция при вторичной или рефрактерной глаукоме второй категории сложности | 42000 | Записаться |
| 2010009 | Антиглаукоматозная операция при вторичной или рефрактерной глаукоме третьей категории сложности | 48000 | Записаться |
| 2010010 | Антиглаукоматозная операция с дренированием угла передней камеры при первичной глаукоме первой категории сложности | 28200 | Записаться |
| 2010011 | Антиглаукоматозная операция с дренированием угла передней камеры при первичной глаукоме второй категории сложности | 39300 | Записаться |
| 2010012 | Антиглаукоматозная операция с дренированием угла передней камеры при первичной глаукоме третьей категории сложности | 45600 | Записаться |
| 2010013 | Антиглаукоматозная операция с дренированием угла передней камеры при вторичной или рефрактерной глаукоме первой категории сложности | 33360 | Записаться |
| 2010014 | Антиглаукоматозная операция с дренированием угла передней камеры при вторичной или рефрактерной глаукоме второй категории сложности | 43800 | Записаться |
| 2010015 | Антиглаукоматозная операция с дренированием угла передней камеры при вторичной или рефрактерной глаукоме третьей категории сложности | 54000 | Записаться |
| 2010017 | Реконструкция угла передней камеры при вторичной глаукоме | 27000 | Записаться |
Артифакия одного или двух глаз — что это такое, нужно ли лечить. Клиника доктора Шиловой
Артифакия – состояние глаза, в который имплантирован искусственный хрусталик, так называемая интраокулярная линза (ИОЛ). И глаз с вживленной интраокулярной линзой в офтальмологии называют артифакичным.
Внутриглазные линзы давно применяются для коррекции афакии (отсутствия естественного хрусталика) и этот метод имеет ряд серьезных преимуществ перед коррекцией этой аномалии очками.
Внутриглазные линзы более физиологичны, они делают невозможным сужение полей зрения, устраняют зависимость человека от очков.
Кроме того, имплантация интраокулярных линз избавляет пациента от имеющихся периферических скотом, а также искажения очертания предметов, при их применении, на сетчатке глаза, формируются нормальной величины изображения.
Производители интраокулярной оптики могут предложить пациентам множество конструкций современных ИОЛ. По принципу крепления моделей в камеры глаза, специалисты различают три типа искусственных хрусталиков:
- Переднекамерные линзы, следуя логике названия, размещаются в переднюю камеру глаза, в углу которой и находят себе опору. Такие линзы контактируют с наиболее чувствительными средами глаза – радужной и роговичной оболочками. В настоящий момент переднекамерные линзы используются нечасто из-за того, что они могут провоцировать синехии в углу передней камеры;
- Пуппилярные зрачковые линзы — это так называемые ирис-клипс-линзы или ИКЛ. Вставляются в зрачок они наподобие клипсы, где и удерживаются посредством опорных элементов (передней и задней гаптикой). Первой ИОЛ такого типа стал искусственный хрусталик Федорова-Захарова с тремя передними антеннками и тремя задним дужками. Эти линзы имели широкое применение при интракапсулярной экстракции катаракты, которая считалась основным методом катарактальной хирургии в 60-70 годах прошлого века. Серьезный недостаток таких линз — это риск вывиха самого искусственного хрусталика полностью либо его гаптических элемнтов;
- 3аднекамерные линзы имплантируют в хрусталиковую сумку в ходе операции экстракапсулярной экстракции катаракты после удаления как ядра самого хрусталика, так и кортикальных масс. Занимая в оптической системе глаза место естественного своего аналога, такие линзы способны обеспечивать хорошее качество зрения. Вместе с тем, заднекамерные ИОЛ лучше остальных способны укреплять барьер отделяющий передний отдел глаза от заднего и предупреждать некоторые тяжелые послеоперационные осложнения, включая отслойку сетчатки, вторичную глаукому и пр. Заднекамерные линзы находятся в контакте только с неимеющей нервов и сосудов хрусталиковой капсулой, поэтому не способны стать причиной воспалительной реакции. Такой тип линз считается на данный момент наиболее предпочтительным.
Среди заднекамерных линз отдельно выделяют заднекапсулярные с элементами крепления непосредственно к капсуле. Такие линзы применяют когда хрусталиковая сумка пациента была утрачена в результате ранее перенесенной травмы. В этом случае, вместо прозрачной сумки хрусталика остается лишь уплотненная и мутная задняя капсула, сросшаяся с плотными остатками передней.
Материалом изготовления для искусственных хрусталиков служат прозрачные биосовместимые полимеры. Для жестких линз это обычно лейкосапфир или полиметилметакрилат, а для мягких: гидрогель, силикон, полиуретанметакрилат, сополимеры коллагена и пр.
Интраокулярные линзы бывают моно- и мультифокальными, а также выполненными в виде призмы — торическими.
В некоторых случаях, в глаз имплантируют две линзы одновременно. Это объясняется тем, что по каким-либо причинам артифакичный глаз несовместим с оптикой парного глаза, поэтому в дополнение требуется еще одна интраокулярная линза нужной диоптрийности.
- Модели искусственных хрусталиков постоянно технологически совершенствуются, их конструкции все время меняются в соответствии с требованиями современной катарактальной хирургии.
- Необходимо указать, что коррекция афакии проводится и другими хирургическими методами, к примеру, когда выполняется усиление преломляющей силы роговицы глаза.
Артифакия глаза — что это такое и нужно ли лечить? «Центр восстановления зрения»
В офтальмологии под термином артифакия понимают состояние глаза после операции по имплантации искусственного хрусталика (интраокулярной линзы или сокращенно ИОЛ). Глаз с искусственной линзой внутри называют артифакичный.
Операция по замене хрусталика применяется при офтальмологических патологиях, сопряженных с необратимым помутнением, разрушением хрусталика с потерей остроты зрения, чаще всего вызванной катарактой. Иногда пациенты полагают, что артифакия — это самостоятельный диагноз, требующий специфической терапии.
Однако это состояние после хирургической процедуры, которая представляет собой один из методов лечения глазных заболеваний.
Артифакия глаза – что это и как лечить?
Также в офтальмологии артифакией могу называть сам процесс установки «протеза», заменяющего помутневший или разрушенный хрусталик. Орган, который подвергся такому вмешательству, называют артифакичным глазом или глазным яблоком, подверженным операции.
Именно термин «артифакичный глаз» приводит к недопониманию со стороны больного, который пытается узнать у врача о том, чем опасен недуг и как от него избавиться.
Процедура артифакии — эффективный способ коррекции зрения при различных аномалиях, происходящих из-за изменения структуры и прозрачности естественной линзы глаза. Консервативные методы лечения в таких случаях бесполезны, поэтому единственным шансом восстановить остроту зрения является удаление дефектного элемента и установка на его место искусственного хрусталика.
Для изготовления протезов используются искусственные биосовместимые материалы. Из них создают физиологические элементы со свойствами, повторяющими свойства настоящего хрусталика. Такие имплантаты позволяют избавиться от необходимости носить очки и линзы. Виды ИОЛ различаются по типу преломления световых пучков, локализации в глазном яблоке и другим характеристикам.
Особенности и преимущества процедуры
Артифакия – одна из немногих процедур, позволяющих вернуть утраченное зрение после травм, а также генетических, аутоиммунных, инфекционных и иных заболеваний глаз, при которых оптическая коррекция невозможна. Главной особенностью метода является самодостаточность — после вмешательства и вживления ИОЛ дополнительные меры коррекции зрения не потребуются.
Другие преимущества методики перед коррекцией зрения очками и контактными линзами:
- отсутствие зависимости человека от очков и линз — интраокулярные искусственные хрусталики начинают работать, когда человек открывает глаза;
- сохранение естественного угла обзора без сужения полей;
- отсутствие периферических скотом — при взгляде прямо или вбок картинка остается четкой по всему полю зрения;
- отсутствие механического раздражения глаза — благодаря хорошей биосовместимости линзы не провоцируют раздражения, воспалений, механического воздействия на структуры глаза;
- максимально естественное восприятие окружающего мира без искажения контуров, неправильной цветопередачи или восприятия удаленности предметов от глаза.
По степени сложности процедура артифакии относится к простым вмешательствам. Она проводится под местной анестезией. Длительность вживления интраокулярной линзы на одном глазу занимает не больше часа. Восстановление зрения на прооперированной стороне происходит в течение 4-6 недель.
- Показания для артифакии глаза
- Показаниями для проведения артифакии могут быть некоторые врожденные либо приобретенные патологии органов зрения, сопровождающиеся изменением прозрачности и эластичности, нарушением целостности хрусталика, а также его капсулы, сетчатки, других структур глаза, влияющих на рефракцию.
- В список заболеваний, когда показано вживление интраокулярной линзы, вошли:
- афакия, или отсутствие хрусталика вследствие травмы глаза, хирургической операции и прочих факторов;
- врожденные нарушения эластичности хрусталика (пресбиопия);
- врожденные или возрастные нарушения прозрачности непосредственно хрусталика или его капсулы (катаракта);
- изменение строения хрусталика и/или сетчатки вследствие развивающейся глаукомы;
- тяжелые степени патологий рефракции глаза — близорукость либо дальнозоркость;
- отслоение сетчатки вследствие заболеваний органов зрения, сосудов, травм головы и глаз;
- механические, химические, лучевые травмы.
Все эти патологии вызывают изменения остроты зрения, которые могут возникать одномоментно (как, например, отслоение сетчатки) либо прогрессировать годами (как катаракта). Их симптомами являются:
- падение остроты зрения, неспособность сфокусироваться на предметах;
- ухудшение зрения в сумерках;
- повышенная чувствительность к свету;
- мушки, мельтешение, темные пятна в поле зрения;
- «выпадение» крупных сегментов из поля зрения;
- неэффективность оптической коррекции.
Искусственный хрусталик не вживляют, когда на артифакичном глазу наблюдается воспаление или инфекционный процесс, а также на этапе восстановления после инфаркта, инсульта. С осторожностью проводят вмешательство пациентам, у которых небольшая передняя камера глазного яблока.
Типы ИОЛ для артифакии
Для исправления зрения при врожденных, послеоперационных и травматических формах афакии используется четыре типа ИОЛ:
- Переднекамерные — линзы, размещаемые в передней камере, опирающиеся на ее угол. Из-за соприкосновения с наиболее чувствительными структурами глаз (роговицей и радужкой), а также из-за склонности к рубцеванию угла передней камеры, на который происходит опора, используются крайне редко.
- Зрачковые или папиллярные (ирис-клипс-линзы, или ИКЛ) — фиксируются в зрачке с помощью передних и задних опорных элементов. Являются более совершенными моделями линз Федорова-Захарова, которые использовались для лечения катаракты в 60-70-х годах. Недостаток модели — склонность к вывиху опорных элементов и самой линзы.
- Заднекамерные — наиболее современные разновидности ИОЛ, которые устанавливаются непосредственно в капсулу хрусталика. Благодаря особой технологии вживления такие имплантаты крайне редко вызывают осложнения в виде воспалений, отслоения сетчатки, вторичной глаукомы. Они подходят даже тем, у кого вместе с хрусталиком была повреждена прозрачная хрусталиковая сумка.
- Мультифокальные — наиболее сложные линзы, способные скорректировать сразу несколько типов рефракции глаза и получать четкое, правильное и многомерное изображение. Такие линзы используются для исправления зрения при катаракте, пресбиопии, ярко выраженных астигматизме и близорукости.
Для изготовления искусственных хрусталиков используются неорганические материалы с жесткой или мягкой структурой. К жесткому типу относятся ИОЛ из лейкосапфира или полиметилметакрилата.
К мягкому — линзы из коллагенового сополимера, гидрогеля или силикона. Каждый из перечисленных материалов имеет высокую ступень биосовместимости с тканями организма.
После установки интраокулярные линзы хорошо приживаются и не отторгаются организмом даже без приема специальных препаратов для подавления иммунной системы.
Осложнения артифакии
Современная медицина позволяет проводить вмешательство с минимальными рисками для здоровья пациента. Однако негативные последствия у процедуры все же бывают.
Наиболее распространенным осложнением специалисты называют снижение зрения на другом глазу. По статистике, такое отклонение случается у 15% прооперированных пациентов.
Исправить ситуацию помогает повторное вмешательство, но уже на втором глазу.
Второе по распространенности осложнение после вживления ИОЛ — образование белковой пленки на поверхности имплантата. Проявляется оно в виде постепенного ухудшения зрения спустя 3-9 месяцев после операции.
При этом сразу после нее жалоб на плохое зрение не бывает. Устраняется осложнение за одну процедуру: врач разрушает мутную пленку лазером.
Для поддержания прозрачности искусственного хрусталика врач может порекомендовать препараты локального действия, которые применяют постоянно или повторяющимися курсами.
Наименее распространенным считается вывих интраокулярной линзы по причине ее неправильной установки или несоблюдения рекомендации врача в ранний послеоперационный период. Данное осложнение устраняется только в ходе повторной операции. Консервативных методов коррекции для таких осложнений не существует.
Глаукома и катаракта одновременно – лечение и операция
Развитие катаракты у пациентов с глаукомой осложняет течение основного заболевания. Также катаракта является одной из многих причин появления глаукомы в глазу. Одновременное проявление глаукомы и катаракты — одна из наиболее распространенных причин слепоты во всем мире.
Что такое катаракта?
Катаракта — это хроническое заболевание, характеризующееся локальным или полным необратимым помутнением вещества хрусталика, приводящее к стойкому снижению зрительных функций, что в свою очередь ведет к полной потере трудоспособности и к инвалидности.
Катаракту рекомендуется удалять на начальной стадии. Современные и безопасные технологии лечения катаракты позволяют быстро и навсегда избавиться от нее.
Что такое глаукома?
Глаукома — это группа хронических заболеваний глаз с различной этиологией, характеризующихся постоянным или периодическим повышением внутриглазного давления, под действием которого погибают нервные волокна сетчатки и зрительного нерва, вследствие чего образуются типичные дефекты в поле зрения, а зрительные функции снижаются вплоть до полной потери зрения.
Глаукома плюс катаракта. В каких случаях одно заболевание становится осложнением другого?
Глаукома и катаракта настолько часто встречаются вместе, что врачи говорят о причинно-следственных связях в их развитии. Наиболее часто именно глаукома осложняется катарактой.
Чаще всего осложнение проявляется у пациентов пожилого возраста. На определенном этапе развития глаукомы всегда следует ожидать присоединения катаракты.
Это происходит из-за нарушений микроциркуляции внутри глаза, что влечет за собой развитие катаракты.
В свою очередь катаракта в ряде случаев может вызывать глаукому. Такая форма глаукомы называется факоморфической и развивается в связи с набуханием (увеличением объема) мутнеющего хрусталика, что в свою очередь вызывает сужение и закрытие путей оттока внутриглазной жидкости.
Первые признаки одновременного проявления глаукомы и катаракты
Первичные симптомы глаукомы и катаракты различаются, но при сочетании двух заболеваний в глазу они объединяются и усиливаются.
Признаки глаукомы:
- туман перед глазом возникает периодически, преимущественно в темное время суток;
- на начальных стадиях заболевания острота зрения не снижается, происходит постепенное сужение полей зрения, которое человек с глаукомой не замечает;
- радужные круги вокруг источников света возникают периодически;
- возможно появление давящих, ломящих болей, ощущение тяжести в глазах;
- возможно покраснение глаза.
Признаки катаракты:
- появление стойкого тумана перед глазом, при этом в солнечную погоду туман может усиливаться;
- зрение снижается постепенно за счет нарастающего тумана;
- возникновение стойкого гало эффекта (ореола) при взгляде на источник света;
- болевой синдром отсутствует;
- глаз не краснеет.
Противопоказания при глаукоме и катаракте
При наличии глаукомы и катаракты пациенту следует придерживаться ряда ограничений. Это позволяет предотвратить развитие осложнений
Противопоказаниями при сочетании глаукомы и катаракты являются:
- ношение темных солнечных очков;
- зрительная работа в условиях низкой освещенности;
- физическая нагрузка с наклоном туловища;
- курение и злоупотребление алкоголем;
- посещение саун и бань.
Можно ли оперировать катаракту при глаукоме?
Катаракта лечится только оперативно. Медикаментозное лечение не способно сделать помутневший хрусталик прозрачным! В ходе операции офтальмохирург удаляет помутневший хрусталик и имплантирует на его место искусственную интраокулярную линзу.
Выполнять операцию по поводу катаракты при наличии глаукомы не только можно, но и нужно. При этом более раннее оперативное вмешательство позволяет более эффективно и безопасно позволяет достигнуть необходимого результата.
Однако устранение катаракты при глаукоме требует особого подхода и тщательной подготовки к операции.
Глаукома и катаракта: одновременное лечение и операция
Глаукома и катаракта требуют лечения с разными подходами. Пациенты с глаукомой снижают внутриглазное давление за счет капель или лазерных/хирургических вмешательств. Избавиться от катаракты с помощью лекарств невозможно.
- Прежде чем приступить к операции по устранению катаракты, необходимо достигнуть компенсации (снижения) внутриглазного давления.
- Для лечения глаукомы может назначаться один или несколько гипотензивных препаратов, которые применяются вплоть до дня операции.
- В ряде случаев оперативное вмешательство по поводу катаракты на глаукомном глазу может вызывать временное повышение внутриглазного давления в послеоперационном периоде, поэтому гипотензивный режим может усиливаться.
Комбинированная операция: замена хрусталика и антиглаукомная операция
При невозможности снизить внутриглазное давление до приемлемых показателей перед хирургическим вмешательством по поводу катаракты за счет гипотензивных капель принимается решение в пользу комбинорованного вмешательства. Возможен также вариант с проведением 2-х операций в разное время.
Решение вопроса о тактике хирургического вмешательства по поводу глаукомы и катаракты принимается строго индивидуально, после проведения полного офтальмологического обследования и оценки всех возможных операционных и послеоперационных рисков, а также с учетом тяжести соматической патологии.
Послеоперационный и реабилитационный периоды
Независимо от объема хирургического вмешательства в нашей клинике операции проводят в амбулаторных условиях. Высокотехнологичные методики и современная аппаратура, применяемые хирургами клиники доктора Куренкова, позволяют отказаться от проведения операций с госпитализацией в стационар.
После оперативного вмешательства пациент отпускается домой с подробной памяткой о послеоперационных ограничениях и рекомендациями по закапыванию послеоперационных и гипотензивных препаратов.
На следующий день необходимо посетить лечащего врача для оценки состояния оперированного глаза и коррекции дальнейшего лечения. В процессе реабилитации также необходимо регулярное посещение врача согласно его рекомендациям.
Глаукома и катаракта
В ряде случаев необходимо провести одномоментное хирургическое лечение двух офтальмологических заболеваний (катаракты и глаукомы). Благодаря новым технологиям, пациента и его врача больше не беспокоит вопрос о том, какое заболевание следует лечить в первую очередь.
Сочетанное заболевание глаукомой и катарактой встречается не так уж и редко. При катаракте происходит частичное или полное снижение прозрачности хрусталика.
Это состояние является наиболее распространенным среди всех возрастных изменений глаз. Причиной глаукомы является повышение уровня внутриглазного давления.
Обычно это заболевание также диагностируется в пожилом возрасте, но может быть обнаружено и у молодых.
Два этих заболевания (катаракта и глаукома) могут развиваться независимо друг от друга. При этом катаракта возникает вследствие возрастных изменений на фоне уже существующей глаукомы.
В других ситуациях глаукома становится осложнением катаракты. При этом отмечается не только снижение прозрачности хрусталика, но и увеличение его в размере. Циркуляция водянистой влаги вследствие этого нарушается, а уровень внутриглазного давления увеличивается.
Это приводит к постепенной атрофии волокон зрительно нерва. Вследствие глаукомы возникает трубчатое зрение, которое является результатом снижения периферического зрения.
Зрительные сигналы от этих областей перестают поступать в центры головного мозга, и если не провести своевременное лечение, можно полностью утратить зрение.
Вернуть зрение, которое утрачено в результате глаукомы, не возможно. Именно поэтому так важно своевременно провести лечение катаракты, чтобы предотвратить развитие вторичной глаукомы.
Лечение катаракты и глаукомы
Если не провести своевременное лечение глаукомы и катаракты, то последствия могут быть весьма печальными. Вследствие снижения прозрачности хрусталика отмечается снижение остроты зрения. Глаукома же приводит к сужению полей зрения. При этом можно полностью и необратимо утратить зрительную функцию.
Оперативное лечение необходимо провести как при первичной катаракте и глаукоме, которые возникли независимо друг от друга, так и в случае вторичной глаукомы, связанной с изменением хрусталика.
Если катаракта сочетается с вторичной глаукомой, то назначается обычно ультразвуковая факоэмульсификация катаракты и последующая имплантация интраокулярной линзы. Эта операция помогает восстановить остроту зрения.
Кроме того, искусственный хрусталик имеет меньший объем, поэтому не создает препятствие для оттока жидкости из глаза. Это приводит к нормализации уровня внутриглазного давления.
Подобная операция позволяет предотвратить дальнейшее развитие глаукоматозного процесса даже без выполнения дополнительных операций.
Если катаракта возникла на фоне уже имеющейся глаукомы, то назначают одновременно две операции: непроникающая глубокая склерэктомия (для лечения глаукомы) и ультразвуковая факоэмульсификация катаракты.
Первая операция восстанавливает пути оттока жидкости и нормализует уровень внутриглазного давления (при открытоугольной форме глаукомы). Чтобы повысить эффективность операции, можно применять специальные современные дренажи.
После выполнения ультразвуковой факоэмульсификации, пациент избавляется от катаракты.
Видео нашего специалиста о проблеме
- Преимуществами одномоментного лечения глаукомы и катаракты являются:
- Нет необходимости в госпитализации;
- Не накладывают швы при операции;
- Предварительно выполняют капельную анестезию;
- Операция занимает 15-20 минут;
- Короткий восстановительный период.
В результате одномоментного лечения глаукомы и катаракты пациент избавляется от обоих заболеваний, зрение восстанавливается, а уровень внутриглазного давления нормализуется.
Открытоугольная глаукома
Открытоугольная глаукома – это хроническая патология глаз со склонностью к прогрессированию, характеризующаяся повышением внутриглазного давления и поражением зрительного нерва. Клиническая симптоматика представлена снижением остроты зрения и аккомодации, болезненными ощущениями. Основными диагностическими мероприятиями служат тонометрия, гониоскопия, оптическая когерентная томография, периметрия и офтальмоскопия. Составляющими комплексного лечения открытоугольной глаукомы являются методы лазерной хирургии, оперативные вмешательства (синусотрабекулоэктомия, склерэктомия) и консервативная терапия.
Первичную открытоугольную глаукому (ПОУГ) рассматривают как инвалидизирующее заболевание, включающее в себя периодическое или регулярное повышение внутриглазного давления (ВГД) выше индивидуально переносимых значений, нарушение целостности диска зрительного нерва и ганглионарных клеток сетчатки, а также снижение зрения. При открытоугольной глаукоме, в отличие от закрытоугольной, ВГД повышается при открытом угле передней камеры глаза. Согласно данным Всемирной организации здравоохранения (ВОЗ), в мире зарегистрировано более 70 млн. пациентов с открытоугольной глаукомой. На сегодняшний день заболевание стоит на втором месте среди причин потери зрения. Патология наиболее распространена у людей после 60 лет (3-4%). В возрасте после 45 лет ПОУГ диагностируют у 2% населения. Известны редкие случаи развития данной патологии у лиц до 18 лет.
Открытоугольная глаукома
Открытоугольная глаукома относится ряду заболеваний, имеющих генетическую предрасположенность с полигенными механизмами передачи. Данная патология имеет множество предпосылок, но пусковой этиологический фактор ПОУГ не установлен.
Ключевое значение в развитии открытоугольной глаукомы играет функциональная блокада склеральной пазухи.
К ПОУГ приводят такие особенности анатомии глазного яблока, как низкая степень дифференциации или патология крепления склеральной шпоры и цилиарной мышцы, уменьшение угла наклона Шлеммова канала. Данные изменения прогрессируют с возрастом пациента.
Было установлено, что длительный прием глюкокортикоидов, снижая проницаемость трабекулярной сети, угнетает отток водянистой влаги. Следствием является повреждение диска зрительного нерва под воздействием высокого ВГД.
Важным звеном в патогенезе ПОУГ является нарушение механизмов регуляции кровообращения в области диска зрительного нерва.
Склонность к развитию ПОУГ возрастает у пациентов с атеросклерозом, гипертонической болезнью, сахарным диабетом, миопией, а также патологическими состояниями, сопровождающимися нарушением метаболизма.
С клинической точки зрения выделяют такие формы открытоугольной глаукомы, как простая первичная открытоугольная глаукома, псевдоэксфолиативная открытоугольная глаукома, пигментная глаукома и глаукома нормального давления.
Простая первичная открытоугольня глаукома приводит к поражению обоих глаз. На ранних этапах развития патология характеризуется бессимптомным течением.
Далее присоединяются такие субъективные симптомы, как круги радуги при фиксации взгляда на прямые лучи света, снижение аккомодации, туман и мерцание перед глазами.
При превышении толерантных значений ВГД пациенты предъявляют жалобы на головную боль с иррадиацией в глаза и надбровные дуги.
Псевдоэксфолиативная форма открытоугольной глаукомы характерна для пациентов, у которых в анамнезе наблюдается эксфолиативный синдром. При данной патологии происходит отложение тонкого слоя амилоидоподобного вещества в области структур переднего полюса глазного яблока.
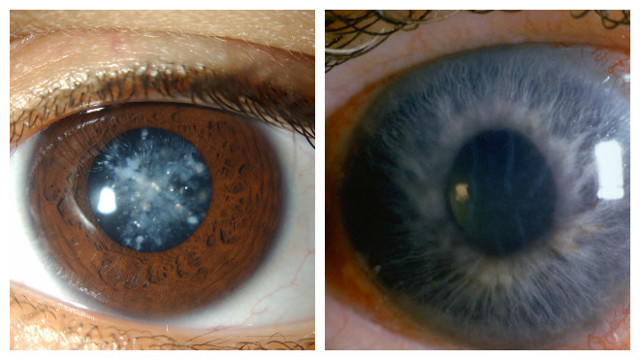
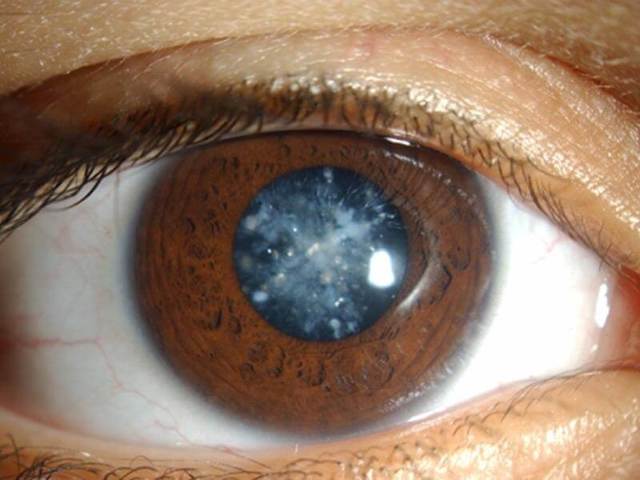
Псевдоэксфолиативная глаукома является причиной поражения глаз в разной степени. Патогномоничными симптомами болезни являются изменение контура зрачка, депигментация центральной части радужки, факодонез (дрожь хрусталика при движениях глаз).
Характерны более высокие значения ВГД, чем при других формах заболевания, и прогредиентность течения.
Пигментная глаукома развивается в результате занесения током жидкости пигмента радужки в зону роговично-склеральной перегородки. Нарушение циркуляции водянистой влаги является предпосылкой к повышению давления.
Глаукома нормального давления наблюдается после 35 лет. Поражение обоих глаз происходит в разной степени. Классическая клиника глаукомы развивается при нормальных значениях ВГД и открытом угле передней камеры. Триггером выступает артериальная гипертензия на фоне спазма крупных сосудов.
Ключевое значение в диагностике заболевания играет измерение внутриглазного давления при помощи таких методик, как тонометрия, эластотонометрия и суточная тонометрия, которая позволяет фиксировать изменения ВГД на протяжении дня. Также необходимо обследовать структуры глазного дна, поле зрения и угол передней камеры глаза.
Метод гониоскопии позволяет визуализировать открытый угол передней камеры глаза, средней ширины, усиленную пигментацию, повышение плотности и развитие склерозивных изменений в области роговично-склеральной трабекулы.
Методом периметрии определяется сужение полей зрения. Причиной выступает появление парацентральных скотом, скотомы Бьерума и увеличение диаметра слепого пятна.
Сужение развивается с носовой половины и на терминальных этапах заболевания возникает полная слепота.
При проведении офтальмоскопии наблюдается бледность и расширение границ сосудистой воронки диска зрительного нерва.
Прогрессирование патологии приводит к атрофии второй пары черепных нервов и сосудистых сплетений глазного яблока с последующим развитием кольца препапилярной атрофии.
Более детально оценить степень патологического процесса в области данных структур можно при помощи оптической когерентной томографии и лазерной сканирующей офтальмоскопии. Дифференциальный диагноз ПОУГ следует проводить с сенильной катарактой.
Первым этапом в этиотропном лечении открытоугольной глаукомы является гипотензивная терапия. Для этого назначают препараты для улучшения оттока внутриглазной жидкости группы простагландинов (латанопрост, травопрост) и М-холиномиметиков (пилокарпина гидрохлорид).
С целью уменьшения продукции внутриглазной жидкости эффективно назначение адреноблокаторов (тимолол, проксодолол), ингибиторов карбоангидразы (диакарб), альфа-2-агонистов (бримонидин). Способствуют снижению ВГД осмотические диуретики (маннитол).
В качестве нейропротекторной терапии используют витаминные препараты и флавоноиды (альфа-токоферол, гамма-аминомаслянная кислота), блокаторы каналов кальция (нифедипин) и неферментные антиоксиданты (этилметилгидроксипиридина сукцинат).
Лазерные методы лечение имеют ограниченные показания при открытоугольной глаукоме. Лазерная иридэктомия показана при наличии узкого роговично-склерального угла.
Лазерная трабекулопластика применяется только при низкой эффективности консервативной терапии.
Оперативное вмешательство при открытоугольной глаукоме заключается в проведении синустрабекулоэктомии, которая относится к числу непроникающих фильтрующих операций.
На протяжении первых 10 дней после оперативного вмешательства следует отказаться от употребления соленой и маринованной пищи, а также алкогольных напитков.
Пациентам необходимо избегать попадания воды в область оперативного вмешательства, нельзя тереть глаз. В данный период рекомендовано спать на противоположном по отношению к операционной ране боку и ограничить физическую активность.
По окончании реабилитационного периода необходимо 2 раза в год проходить осмотр у врача-офтальмолога.
Современные методы офтальмологии не могут обеспечить полного выздоровления пациентов с глаукомой, но лечение является необходимым, т. к.
данная патология характеризуется прогрессирующим течением и на терминальных стадиях заболевания приводит к необратимой потере зрения. Прогноз при глаукоме на ранних стадиях благоприятен для жизни и работоспособности.
Основанием для установления группы инвалидности является резкое снижение остроты зрения.
Профилактика ПОУГ сводится к регулярному осмотру у офтальмолога пациентов после 40 лет, а также всех лиц, входящих в зону риска. Все пациенты с установленным диагнозом «глаукома» должны находиться на диспансерном учете и посещать офтальмолога 1 раз в 2-3 месяца.