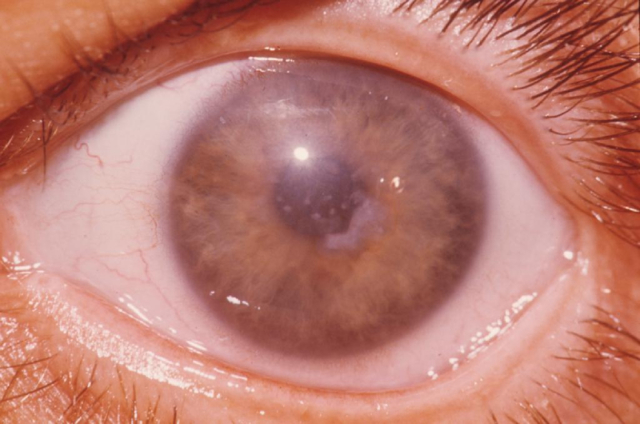
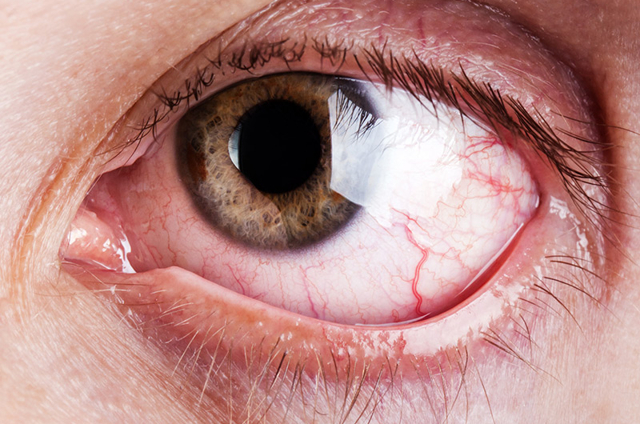
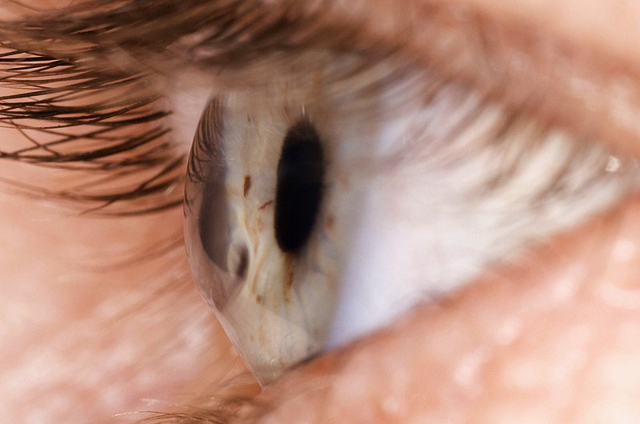
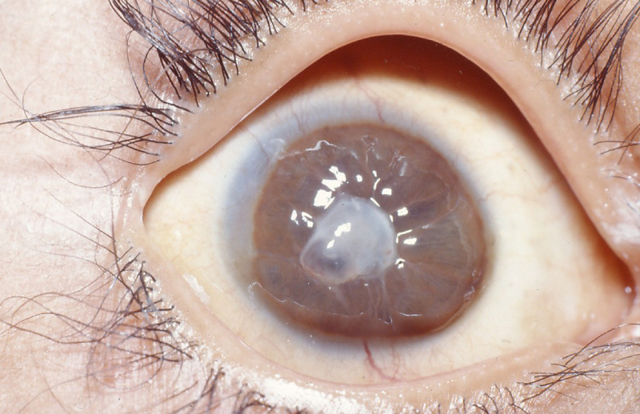
Она является наружной частью глаза, нередко подвергается негативному воздействию внешней среды. Заболевания роговицы встречаются достаточно часто и всегда требуют своевременного лечения. Согласно медицинской статистике, на их долю приходится до 30% всех нарушений в области глаз.
Устройство и функции роговицы глаза
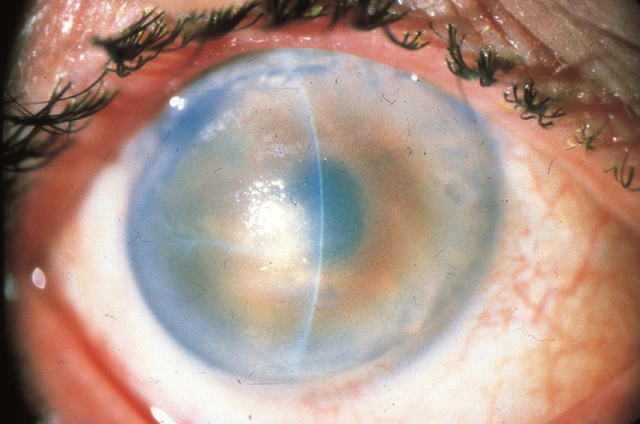
Роговица выглядит как вогнуто-выпуклая природная линза. Этот отдел глаза имеет до 10 мм в диаметре.
Структура роговицы представлена 5 слоями:
- передним (покровным), состоящим из эпителиальных клеток, обеспечивающим защиту этого отдела глаз от повреждений;
- боуменовой мембраной, помогающей роговице сохранять свою форму;
- стромой, образованной коллагеновыми волокнами и лейкоцитами, делающей роговую оболочку глаз достаточно прочной;
- десцеметовым, усиливающим сопротивляемость роговицы вредным факторам;
- задним (эндотелиальным), снабжающим роговицу глаза питательными веществами.
Роговица выполняет несколько важных функций – участвует в процессе преломления света, защищает глаз от травм, поддерживает нормальную форму глазного яблока. В случае ухудшения ее прозрачности происходит резкое ухудшение зрения, требующее незамедлительного лечения глаз.
Заболевания роговицы глаза
Существуют разные заболевания глаз, затрагивающие роговую оболочку. Основные патологии роговицы:
- кератит;
- ксерофтальмия;
- кератоконус;
- кератомаляция;
- буллезная кератопатия;
- дистрофии роговицы.
Кроме перечисленных патологий, роговица может подвергаться механическому, термическому воздействию, повреждаться от попадания в глаз инородных тел.
Кератит
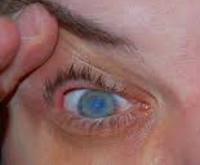
Болезнь приводит к воспалению и помутнению роговицы, появлению язвочек и болезненных ощущений. Другие симптомы патологии глаз:
- слезотечение;
- светобоязнь;
- покраснение глаза;
- снижение остроты зрения.
Кератиты бывают инфекционными (вирусными, бактериальными) или неинфекционными (возникающими после травм роговицы или всего глаза, на фоне аллергии, сахарного диабета). При отсутствии адекватного лечения заболевание неизбежно вызывает осложнения, среди которых наиболее опасны бельмо и слепота.
Ксерофтальмия
При ксерофтальмии происходит высыхание роговицы и конъюнктивы глаза. Болезнь протекает с неприятной симптоматикой:
- жжением, зудом в глазу;
- фотофобией;
- отечностью век;
- повышенной утомляемостью глаз.
Причин развития ксерофтальмии достаточно много. Это могут быть химические ожоги роговицы, поражение хламидией, климакс и менопауза, неправильное использование контактных линз для глаз, повышенные зрительные нагрузки. Лечение роговицы чаще всего проходит длительно и требует комплексного подхода.
Кератоконус
Нарушение имеет дегенеративный характер. При его развитии роговица глаза начинает истончаться и приобретает форму конуса. Патология сопровождается прогрессирующим ухудшением зрения, диплопией (двоением изображения). В тяжелых случаях происходит разрыв десцеметовой оболочки, отек роговицы глаза.
Такое заболевание способно возникнуть после повреждения глазного яблока. Другие причины развития кератоконуса глаз – нарушения в эндокринной системе, негативная наследственность. Во многих случаях патология сочетается с другими болезнями. Она способна поражать роговицу глаза на фоне экземы, астмы, поллиноза, поэтому пациент нуждается в особо тщательном лечении.
Кератомаляция
При такой аномалии на роговице появляются очаги некроза. Одновременно могут поражаться другие отделы глаза (конъюнктива, слезные железы). Кератомаляция протекает с отечностью роговицы, сильным слезотечением, повышенной чувствительностью глаз к свету, ухудшением зрительного восприятия.
Основные факторы развития болезни роговицы – белковое голодание, дефицит витамина А. Кератомаляция глаз способна сопровождать печеночные заболевания (вирусный гепатит, цирроз). Лечение патологии роговицы проводится комплексно.
Буллезная кератопатия
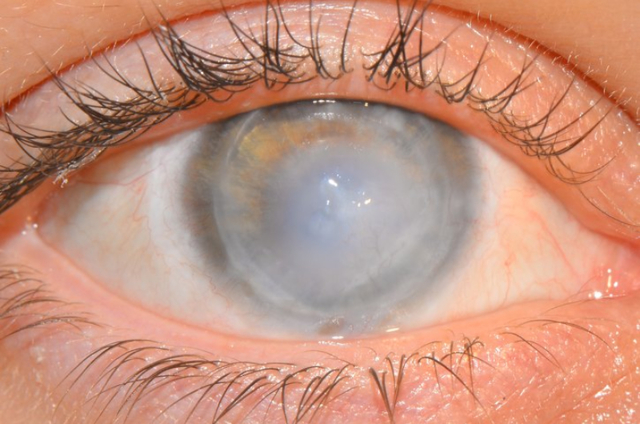
Если развивается буллезная кератопатия, в роговице глаза скапливается жидкость. Это приводит к формированию нарывов (булл). Они лопаются, вызывают болезненные ощущения, приводят к помутнению и отеку роговицы.
Основные причины возникновения патологии роговицы:
- травмы глаз;
- инфекции;
- дистрофия Фукса;
- некачественные операции на глазах.
Данное заболевание роговицы считается опасным, поскольку способно вызвать необратимую потерю зрения. Схема лечения буллезной кератопатии подбирается с учетом стадии болезни, выраженности негативных изменений в глазу.
Дистрофические патологии роговицы
К дистрофиям роговицы относятся наследственные заболевания, поражающие оба глаза. Симптомы таких патологий:
- помутнение роговицы глаза;
- светобоязнь;
- слезотечение;
- ощущение присутствия в глазу постороннего объекта;
- ухудшение зрительной функции.
Существуют разные формы дистрофии роговицы – стромальное помутнение, лентовидная, эндотелиальная, краевая дегенерация. Болезнь глаз стремительно приобретает тяжелую форму, поэтому нуждается в своевременном выявлении и эффективном лечении.
Способы лечения болезней роговицы
Лечение патологий роговицы глаз проводится разными методами, среди которых:
- Медикаментозный. В зависимости от формы болезни глаз, пациентам назначают антибиотики, противовирусные, противовоспалительные препараты, глюкокортикоиды, мидриатики.
- Ношение специальной оптики для глаз. При поражении роговицы могут применяться мягкие контактные линзы, ускоряющие заживление, обеспечивающие защиту чувствительной оболочки от травматизации веками.
- Хирургическое вмешательство в области глаз. Если имеет место изъязвление роговицы, прибегают к таким методам лечения как лазеро-, микродиатермокоагуляция, криоаппликация. При значительном помутнении роговицы требуется проведение кератопластики (пересадки роговицы из глаза донора).
В случаях, когда патология роговицы протекает в легкой форме, лечение может проводиться в домашних условиях. При серьезном поражении глаз требуется обязательная госпитализация в стационар.
Кератомаляция
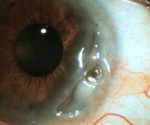
Кератомаляция – это патология роговицы, для которой характерно формирование очагов некроза с последующим расплавлением стромы роговой оболочки. Клинические проявления включают светобоязнь, слезотечение, отек, гиперемию век, снижение остроты зрения, гемералопию. Диагностика сводится к выполнению биомикроскопии глаз, визометрии и бесконтактной тонометрии. Консервативная терапия предусматривает применение антибиотиков, витаминов и циклоплегиков. Хирургическое лечение основывается на проведении сквозной кератопластики или кератопротезирования с имплантацией специального протеза.
Кератомаляция – это тяжелое поражение роговой оболочки глаза, ассоциированное с дефицитом витамина А и белка в организме. Среди всех патологий роговицы на долю кератомаляции приходится 1,7%.
Болезнь наиболее распространена в странах Азии, Западной Африки и Ближнего Востока, в Бразилии и Гаити. В настоящее время заболевание чаще встречается у детей грудного возраста, которые находятся на искусственном вскармливании.
У лиц мужского и женского пола поражение роговицы диагностируется с одинаковой частотой.
Кератомаляция
Этиология остается до конца неизвестной. Прослеживается прямая взаимосвязь между развитием изменений в роговице и содержанием протеинов, а также ретинола в крови. Ученые изучают влияние изменений в клинико-гематологических показателях и гемофильной инфекции на состояние роговой оболочки глаз. На сегодняшний день выделяют следующие причины кератомаляции:
- Дефицит витамина А. Ретинол содержится в большом количестве продуктов питания, поэтому в развитых странах его первичный дефицит наблюдается крайне редко. Недостаток витамина А в организме чаще развивается вторично, что связано с нарушением абсорбции липидов или поражением слизистой оболочки кишечника.
- Белковое голодание. Наиболее часто кератомаляция выявляется у лиц, которые придерживаются безбелковой или вегетарианской диеты. Патология возникает у пациентов с анорексией, болезнью Крона, неспецифическим язвенным колитом, а также в послеоперационном периоде после проведения резекции желудка.
- Патологические изменения печени. Сывороточный альбумин синтезируется в печени, поэтому заболевание может формироваться вторично на фоне поражений гепатобилиарной системы. Основные причины: вирусные гепатиты, цирроз печени, портальная гипертензия.
Кератомаляция развивается, когда показатель общего белка в крови составляет 3-4 г на 100 мл. Снижение альбумин-глобулинового коэффициента указывает на то, что именно низкая концентрация альбумина играет более значимую роль в возникновении патологии. Следует отметить, что содержание альбумина в крови связано с функциональными способностями печени.
Вначале поражается строма роговой оболочки. Над первичным очагом постепенно отслаивается эпителий. Далее участки инфильтрации подвергаются распаду, что становится причиной последующего отторжения некротизированной ткани. Помутнение формируется на протяжении длительного времени (2-3 месяца). После образования зоны некроза роговица может расслоиться в течение 1-2 дней.
В большинстве случаев для патологии характерно двухстороннее течение. Ранний симптом кератомаляции – фотофобия. Светобоязнь может быть единственным проявлением болезни на протяжении 3-4 месяцев.
Даже умеренное освещение становится причиной развития сильного дискомфорта. Питаясь защититься от воздействия света, пациенты рефлекторно закрывают глаза.
Далее развивается слезотечение, наблюдается покраснение глаз и отек век.
На роговице может формироваться множество дефектов. При периферическом расположении дефекта зрительная дисфункция выражена слабо, пациенты отмечают ухудшение зрения при локализации очага поражения в центральных отделах.
Прогрессирование заболевания приводит к тому, что больной видит только движение пальцев рук у лица. Сумеречное зрение при дефиците витамина А существенно снижено.
Часто гемералопия предшествует возникновению клинической картины болезни.
Распространенное последствие кератомаляции – перфорация роговой оболочки с последующим пролапсом радужки. Пациенты подвержены риску формирования десцеметоцеле. Частым осложнением принято считать эндофтальмит. Воспаление внутренних структур глаза развивается при распространении инфекции через перфорационное отверстие или гематогенным путем.
Иногда патология возникает в раннем послеоперационном периоде. У больных может определятся гипопион. Присоединение бактериальной инфекции приводит к кератиту. При неблагоприятном течении кератомаляции образуется обширное стафиломатозное бельмо, которое становится причиной зрительной дисфункции. Прослеживается вероятность развития субатрофии, реже – атрофии глазного яблока.
Для постановки диагноза проводится сбор анамнеза, физикальное обследование. Пациенты могут указывать на специальную диету, которой они придерживаются длительное время. При визуальном осмотре помимо изменений на роговице удается выявить отек и гиперемию век с гнойными выделениями, инъекцию сосудов бульбарной конъюнктивы. Специальные методы исследования:
- Биомикроскопия глаза. При осмотре с помощью щелевой лампы внешний вид роговицы напоминает «матовое стекло». Очаг поражения обычно расположен в периферических отделах роговой оболочки. При перфорации роговицы передняя камера становится плоской. Определяется горизонтальный уровень гноя в области камеры.
- Визометрия. Острота зрения при краевой локализации дефекта не нарушена. При центральном расположении очага зрительные функции снижаются вплоть до восприятия только «движений рук возле лица» или «счета пальцев». После заживления дефекта зрение несколько улучшается, но не восстанавливается в полном объеме.
- Бесконтактная тонометрия глаза. Измерение внутриглазного давления – ценный диагностический метод. Для кератомаляции характерно повышение ВГД, в то время как гипотония глаза сигнализирует о перфорации. Исследование повторяют непосредственно перед выполнением хирургического вмешательства.
Лечение кератомаляции проводится амбулаторно, при высоком риске перфорации роговой оболочки показана госпитализация. Важно придерживаться диеты. В рацион питания необходимо включить продукты с высоким содержанием белка и витамина А. Медикаментозное лечение требуется при выявлении в соскобе с очага поражения гемофильной палочки, включает:
- Антибактериальные средства. Наиболее эффективен пероральный прием препаратов из группы пенициллинов и цефалоспоринов. Показаны инстилляции и субконъюнктивальное введение аминогликозидов. Амфениколы назначают только в форме глазных капель.
- Циклоплегики. Используются для расширения зрачка с целью профилактики образования задних синехий. При кератомаляции существует высокий риск формирования вторичных спаек на фоне увеита. Для поддержания мидриаза рекомендованы инстилляции лекарственных средств из группы М-холинолитиков.
- Витаминотерапия. Пациентам назначается заместительная терапия витамином А с обязательным контролем его уровня в сыворотке крови. Оптимально проведение 2-3 курсов лечения. Дополнительно применяются мультивитаминные комплексы, содержащие витамины группы В, С и D.
Хирургическое лечение
Оперативное вмешательство необходимо при глубоком поражении слоев роговицы с риском образования перфорационного отверстия либо при уже наступившей перфорации. Основной метод лечения – сквозная кератопластика. Выполнение операции оправдано при сохранных зрительных функциях и отсутствии патологических изменений со стороны заднего отрезка глаза.
Хирургическое лечение зачастую осуществляется после консервативной терапии, поскольку гипопион и инфекционные поражения глаз относятся к числу противопоказаний. При грубой васкуляризации бельма проведение кератопластики ограничено, в подобных случаях оправдано кератопротезирование с имплантацией протеза Федорова-Зуева и пересадкой роговично-протезного комплекса.
Исход заболевания определяется тяжестью течения кератомаляции. При небольшом очаговом повреждении роговой оболочки прогноз благоприятный. Образование обильно васкуляризованного бельма приводит к значительному ухудшению зрения и является противопоказанием к выполнению кератопластики, что негативно влияет на состояние органа зрения. Важнейшая роль отводится этиотропной терапии.
Профилактика развития патологии сводится к коррекции рациона питания и превентивному назначению витамина А. Пациентам рекомендовано 2 раза в год проходить плановое обследование у офтальмолога. Каждые три месяца в течении 2 лет после завершения лечения нужно сдавать анализ крови на содержание ретинола и выполнять протеинограмму. При выявлении изменений показана консультация гастроэнтеролога.
Утолщение кожи, или гиперкератоз
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов — клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
В норме корнеоциты постепенно слущиваются, за счет чего кожа обновляется. При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
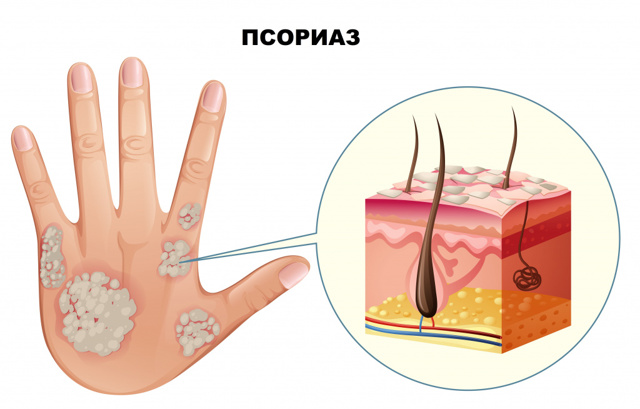
- Псориаз — аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз — редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Возможные причины утолщения кожи Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования. Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах. Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека. Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай. Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С. Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
К каким врачам обращаться при гиперкератозе
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога, врача-онколога, врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
- Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Контроль диабета: расширенный
Профиль предназначен для контроля эффективности лечения и оценки состояния здоровья пациентов с сахарным диабетом.
Исследование пунктатов кожи
Цитологическое исследование образований кожи является методом выбора в случаях, когда биопсия ткани и гистологическое исследование невозможны или крайне нежелательны (подозрение на меланому). Исследования применяют для выявления атипических клеток, а также для диагностики различных заболеваний.
Что делать при появлении гиперкератоза
- Во многих случаях гиперкератоз проще предотвратить, чем вылечить.
- Следует носить удобную обувь, регулярно ходить босиком по массажному коврику, если есть плоскостопие.
- При наличии хронической экземы важно избегать сухого воздуха, раздражающих моющих средств, кремов с обильной отдушкой, длительного пребывания на холоде или, наоборот, в слишком жарком климате.
- В теплое время года и в высокогорье необходимо наносить на открытые участки тела и на лицо солнцезащитный крем с SPF не менее 30.
Не нужно усердствовать с педикюром — чрезмерное удаление огрубевшей кожи может спровоцировать дальнейшее ее утолщение. Не следует ходить босиком в спортивных залах, раздевалках или у бассейна, чтобы не заразиться грибковыми заболеваниями. Лечение гиперкератоза Если гиперкератоз стал следствием неправильного ухода за кожей, то решить проблему сможет врач-косметолог.
Для лечения тяжелого гиперкератоза кожи часто используют препараты, содержащие ретиноиды.
Гиперкератоз кожи также лечат кремами, содержащими активную форму витамина D. Средство наносят непосредственно на пораженный участок. Результат лечения обычно заметен через две недели. Местные средства, используемые при лечении гиперкератоза, могут включать:
- салициловую кислоту, которая расщепляет кератин и размягчает роговой слой кожи;
- мочевину, которая увлажняет кожу и смягчает область поражения;
- альфа-гидроксикислоту, которая отшелушивает кожу и удаляет ороговевшие чешуйки;
- третиноин, который стимулирует отшелушивание слишком толстой и грубой кожи;
- кортикостероиды — для лечения плоского лишая, экземы и дерматита.
Лечение псориаза зависит от тяжести проявлений заболевания. В случаях легкой и средней тяжести могут быть назначены местные препараты. В тяжелых случаях требуются системные средства и светотерапия.
Источники:
- Васенова В.Ю., Бутов Ю.С., Иванова М.С. Особенности патогенеза, клинической картины и лечения актинического кератоза // Российский журнал кожных и венерических болезней. – 2017. – С. 34–37.
- Федеральные клинические рекомендации по ведению больных ихтиозом / Ю.А. Галлямова и др. 2013. 15 с.
- Цыкин А.А., Петунина В.В. Подошвенные гиперкератозы: клиника, диагностика, лечение //РМЖ. – № 8 от 17.04.2014. – С. 586.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Что такое кератоз
Кератоз или гиперкератоз — это невоспалительная форма дерматоза, которая сопровождается избыточным ороговением кожи.
Для здоровой кожи любого человека процесс ороговения – это обычное физиологическое состояние. Процесс ороговения обеспечивает одну из самых основных функций кожи — защитную.
Механизм ороговения в норме и при гиперкератозе
В норме в результате своей жизнедеятельности клетки кожи постепенно перемещаются из нижнего слоя в верхний, при этом постепенно накапливая кератин – белок, который делает их более прочными и устойчивыми к внешним воздействиям.
Верхний слой кожи представляет собой не что иное, как полностью ороговевшие клетки или роговые чешуйки, которые в процессе жизнедеятельности человека слущиваются и заменяются на новые.
Такие клетки лишены жизнеспособности, но при этом, благодаря кератину, обеспечивают защиту живым клеткам, расположенным под ними, от негативных факторов окружающей среды.
Как выглядит
В местах гиперкератоза кожа утолщается и покрывается сухими чешуйками, бугорками или корочками от бежевого до коричневого оттенка до 4-5 см в диаметре. Как правило, гиперкератоз сопровождается снижением функции сальных желёз, нарушением работы водно-липидного барьера кожи и потерей чувствительности в зонах его локализации.
Виды кератоза
Чаще всего явления гиперкератоза локализуются на ногах (пятки, стопы, колени) и руках (ладони, локти), реже – на волосистой части головы, лице в области носа, щек, лба.
В основном эта патология формируется в областях раздражения любыми внешними механическими факторами или факторами окружающей среды.
Однако, гормональные сбои, наследственность и неправильный уход за кожей тоже могут провоцировать гиперкератоз.
Наиболее часто встречаются следующие типы проявлений гиперкератоза:
- Актинический (солнечный) кератоз на лице и теле (кератомы). Развивается из-за чрезмерного воздействия на кожу ультрафиолетовых лучей и её фотоповреждения. Выглядит как плоские, шероховатые пятна желтого или коричневого оттенка;
- Ладонная и подошвенная кератодермия — мозоли, натоптыши на подошвах ног и ладонях, пяточные трещины. Образуются в областях, подвергающихся длительному трению или давлению, при инфекционных и грибковых заболеваниях;
- Фолликулярный или волосяной кератоз («гусиная кожа»). Дерматоз возникает в результате как ускоренного ороговения, так и нарушения физиологического слущивания роговых чешуек. На этом фоне нарушается нормальное отделение кожного сала и присоединяется локальное воспаление волосяных фолликулов на теле. Выглядит это как сыпь из мелких множественных узелков ярко-розового и серого цвета на лице, плечах, ногах, ягодицах;
- Себорейный кератоз — наиболее распространенная форма гиперкератоза. Представляет собой гиперпигментированую «бляшку» с четкими границами от светлого до тёмно-коричевого оттенка, покрытую ороговевшей кожей. Может быть как единичной, так и множественной.
- Старческий кератоз — развивается в пожилом возрасте в виде пятен бежево-коричневого цвета и локализуется на лице, плечах, спине, тыльной поверхности кистей рук.
Причины развития кератоза
Факторы, обуславливающие развитие гиперкератоза, делятся на внешние и внутренние.
К внешним факторам, провоцирующим гиперкератоз, относятся хронические воспалительные процессы на коже, инфекции, ультрафиолетовое излучение, воздействие агрессивных химических веществ, а также сильное давление, например, тесная обувь, тугая шапка, заколки, ободки, неправильный уход за кожей и неправильно подобранная косметика, которая вызывает сухость кожи, а также недостаток витаминов А, С, D и др.
Если патология сформировалась без предварительного раздражения или травмирования, то вероятно, гиперкератоз кожи вызван внутренними факторами.
В этом случае это могут быть наследственные заболевания, сухость кожи из-за нарушения обмена веществ, болезни печени, желчного пузыря, щитовидной железы, сахарный диабет, врожденные патологии.
Кроме того, проявления гиперкератоза возникают и сопровождают некоторые хронические заболевания кожи – экзему, псориаз, красный плоский лишай, себорею, эритродермию, кератодермию.
К какому врачу обратиться
Диагностикой и лечением гиперкератоза кожи в основном занимается дерматолог или подолог, если утолщения кожи присутствуют на стопе.
Врач проводит осмотр, собирает тщательнй анамнез, узнает особенности образа жизни. Эта информация помогает ему узнать причину появления огрубевших участков.
Иногда для определения вида гиперкератоза делают цитологию, микроскопическое исследование кусочка гиперкератоза.
Как лечить гиперкератоз
Симптомы гиперкератоза, как правило, не вызывают боли, и рассматриваются как косметический дефект. Исключением являются мозоли, натоптыши на стопах, которые доставляют неудобства при ходьбе.
В этом случае нужно незамедлительно обратиться за квалифицированной помощью, тем более если проявления гиперкератоза вызывают боль, дискомфорт, присутствуют симптомы инфицирования (покраснение, отек, скопление гноя) или если у вас сахарный диабет.
Сам по себе гиперкератоз не пройдет, в любом случае необходимо начать лечение.
Метод лечения гиперкератоза выбирает врач с учетом причины, локализации, распространенности и формы утолщений, а также компенсации основного хронического заболевания в результате которого сформировался патологический процесс.
Для лечения гиперкератоза чаще всего применяют:
- мази, кремы со смягчающим действием; кремы, богатые жиром;
- приём ацитретина;
- мазь дайвонекс (кальципотриол);
- медицинский аппаратный маникюр (при локализации процесса на ладонях, стопах, руках и ногах);
- кремы с мочевиной;
- пилинг, в том числе химический и лазерный пилинг (лицо и тело);
- радиохирургическое удаление (кератомы);
- срезание хирургическим путем (мозоли, натоптыши).
Самостоятельно удалять мозоли, натоптыши или бородавки нельзя, так как есть риск занесения инфекции и других осложнений.
В домашних условиях
В домашних условиях важно соблюдать гигиену, обеспечить правильный уход за кожей. Как вспомогательное средство помогают сбалансированному отшелушиванию и размягчению содовые ванночки.
Очень важно правильно питаться, следует употреблять в пищу морковь, шпинат, сливы, персики, цветную капусту, ягоды и все продукты, богатые витамином А, В, С и D. Избегать воздействия прямых солнечных лучей, а также резкого переохлаждения или перегрева.
ФГБУ Национальный медицинский исследовательский центр эндокринологии
минздрава россии
Кератомы. Причины. Методы лечения
Удаление кератом – единственный вариант их лечения. Существует несколько видов борьбы с этими образованиями на коже, среди которых удаление лазером занимает одну из лидирующих позиций, поскольку является самым эффективным способом их лечения.Удаление кератом необходимо проводить как можно раньше, до того, как они начинают увеличиваться и перерождаться в ороговелые образования. При их лечении на ранних стадиях практически не остается следов на коже.
Что такое кератомы. Причины возникновения
Кожные образования темно-коричневого оттенка, которые сначала похожи на веснушки, а потом начинают разрастаться, шелушиться и роговеть, называются кератомами. Как правило, это доброкачественные изменения кожи, которые впервые проявляются чаще всего в возрасте от 40-45 лет.Образование кератомы начинается с возникновения на коже пятнышка коричневатого или серого цвета.
При этом его поверхность может немного шелушиться. Со временем пятно растет, темнеет, покрывается корками, которые крошатся и отрываются, что может сопровождаться кровотечением и болью. Внешне эти образования походят на изюминки, вдавленные в кожу, размерами 1-2см или больше. Они могут образовываться единично и группами.
Большие кератомы способны приобретать злокачественный характер, в связи с чем, их целесообразно удалять.Кератомы не относятся к врожденным дефектам кожи, чаще всего они возникают после длительного нахождения под прямыми солнечными лучами (загара), при этом происходит ороговение некоторых участков кожи на уровне клеток, из-за чего и появляются данные образования.
Кроме того считается, что склонность к возникновению кератом передается по наследству.
Признаки и виды кератом
Выделяют несколько видов кератом, соответственно, каждой из них присущи те или иные симптомы.Себорейная кератома (себорейный кератоз)Пятно на коже желтого или коричневого цвета, которое со временем растет, темнеет и становится плотнее, на нем могут появляться трещины.
Это опасная болезнь, которая к тому же проявляется в виде очень неэстетичных новообразований. Себорейная кератома очень чешется и зудит, может болеть; на поверхности шелушится. К тому же, в большинстве случаев, данный недуг – это не единственное образование на коже, а явление множественное.
В злокачественную опухоль этот вид кератом почти не перерождается.
Роговая кератома (кожный рог)
Коническое или линейное образование, возникающее на коже. Обладает темным оттенком, может быть разных форм. Данный вид кератомы может провоцировать онкологические заболевание кожи.Сенильная кератома (старческий кератоз)Всегда имеет множественный характер. Образования светлого оттенка.
Через некоторое время после возникновения, кератомы увеличиваются, покрываются бляшками и коркой. Эти дефекты кожи могут воспаляться. Чаще всего подобные образования появляются у людей старше 40 лет, отсюда и их название. Их место расположения – кожа шеи, тыльной стороны кистей, лица.
Реже – на предплечьях, спине, голенях, животе, груди.
Солнечная кератома (акнитический кератоз)
Представляет собой предраковое образование, которое чаще всего появляется у мужчин. Она образуется на открытых, доступных солнцу участках кожи. Характерны множественные очаги, покрытые сверху сухими чешуйками. Большинство случаев акнитического кератоза отмечается у светлокожих людей. Образования медленно перерождаются в злокачественные опухоли.
Фолликулярная кератома (фолликулярный кератоз)
Это редкое доброкачественное образование, которое связано гистогенетически с фолликулом волоса, чаще всего наблюдается у мужчин. В большинстве случаев это множественные узелки до 1,5см в диаметре. Располагаются они на коже лица. Центр узелка покрывают сероватые чешуйки, середина его может быть с углублением.
Диагностика кератом
Диагностирование кератом происходит, прежде всего, при помощи визуального осмотра дерматологом.
Врач проводит дерматоскопию: рассматривая поверхность данных образований под увеличительным стеклом, можно рассмотреть на их поверхности характерные тому или другому виду кератомы углубления или роговые образования.
При подозрении злокачественного характера дефектов кожи, необходимо сделать УЗИ и биопсию.Если у пациента присутствуют старческие кератомы, их гистологическое исследование проводится уже после удаления. Необходимо дифференцировать кератомы от папиллом, меланом, базилом, бородавок и пр.
Лечение кератом
При возникновении кератомы у человека, необходимо как можно быстрее обратиться за консультацией к врачу-дерматологу, чтобы диагностировать и назначить лечение этого новообразования.
Самый лучший вариант – когда удаление кератомы производится на ранних стадиях, до ее ороговения увеличения в размерах. Процедуры удаления происходят таким образом, что на коже под бывшими кератомами почти никогда не остается шрамов или других следов.
Существует несколько видов лечения этого заболевания кожи:
- хирургическое удаление – удаление образований скальпелем. Устаревший метод, после его применения могут остаться рубцы;
- радиохирургия – бесконтактный метод удаления кератом, производится посредством радионожа. Не оставляет рубцов;
- электрокоагуляция – воздействие на кератомы высокочастотными токами, что приводит к их разрушению;
- криодеструкция – «вымораживание» кератом жидким азотом. Образования, после использования этого метода, отторгаются спустя несколько недель;
- лазерное удаление кератом.
Удаление кератом лазером
Лазерное удаление кератом – самый безопасный, современный и эффективный метод удаления новообразований на коже. Этот метод применяется все чаще, так как он практически не имеет противопоказаний. Удаление кератомы лазером – безболезненный и быстрый процесс.
Принцип метода состоит в воздействии на кожу, пораженную кератомой, СО2-лазера, в результате чего новообразование попросту «выпаривается».Многие пациенты, узнав, что лазер воздействует на кератому высокой температурой, боятся болезненных ощущений, связанных с этим.
Однако современные лазеры параллельно оборудованы мощной системой охлаждения, в силу чего человек не чувствует действия горячего луча.
К тому же при удалении кератомы лазером, заживление послеоперационных ран происходит гораздо быстрее, чем, к примеру, при использовании методов обычной хирургии, к тому же, нет необходимости снимать послеоперационные швы.
Цены на удаление кератом лазером
Цена на удаление кератом в коммерческих медицинских центрах или косметических салонах может быть разной. Она зависит от таких факторов:
- какой вид кератомы у пациента;
- какой метод удаления используется;
- сколько кератом необходимо удалить.
Соответственно, чем больше данных новообразований на коже пациента, тем дороже будет стоить процедура по их удалению.Прежде чем принимать решение удалять кератомы, необходимо посоветоваться со специалистами – как минимум – с дерматологом.
В случае если обычный дерматолог сомневается в том, какой именно вид образования присутствует у пациента, лучше обратиться к дерматологу-онкологу, который сможет определить злокачественная опухоль или нет. Удалять кератомы лучше как только они появились.
Не стоит затягивать с этим, так как со временем новообразование может превратиться в онкологическое заболевание.