Содержание
- Причины возникновения
- Диагностика
- Лечение и прогноз
Вторичная отслойка сетчатки – патологическое состояние, возникающее вследствие травм глаза или развития ряда заболеваний органа зрения (опухолей сетчатки и сосудистой оболочки, воспалительных процессов в хориоидее и пр.). При этом, вызванная каким-либо патологическим процессом вторичная отслойка сопровождается выходом жидкости (экссудата) под внутреннюю оболочку и последующим скоплением ее там. Подобное состояние в некоторых случаях приводит к разрывам сетчатки.
Вторичная отслойка сетчатки, называемая также экссудативной, отличается от первичной тем, что не является самостоятельной клинической формой заболевания, а всегда выступает лишь осложнением имеющейся патологии глаз.
Причины возникновения
Как уже указывалось выше, причиной вторичной отслойки сетчатки становятся заболевания и травмы глаза. К патологиям органа зрения, способным спровоцировать отслойку ретины, специалисты относят:
- Воспалительные процессы, включая симпатическую офтальмию, задний склерит, синдром Фогта-Канаяги-Харады и пр.;
- Неопластические состояния, такие как метастазирующие опухоли, миелома, хороидальная меланома и др.;
- Сосудистые патологии, в том числе болезнь Коатса, злокачественная гипертензия, преэклампсия;
- Генетически обусловленные аномалии — хориоидальная колобома, синдром восходящего солнца, ямка диска зрительного нерва;
- Синдром увеальной эффузии;
- Нанофтальм.
Риск возникновения вторичной отслойки сетчатки также существует при хирургических операциях с вторжением во внутренние среды глаза, проникающих ранениях органа зрения и прогрессировании опасных форм дистрофий сетчатки. Особенно он велик при злокачественной миопии и при имевшей место отслойке сетчатки у ближайших родственников.
Диагностика
Проблем с диагностированием вторичной отслойки сетчатки, как правило не возникает, так как отличить ее от первичной отслойки довольно легко. Диагноз устанавливается на основании собранного анамнеза, а также данных компьютерной томографии, ультразвукового исследования, офтальмоскопии и биомикроскопии глаз.
Лечение и прогноз
Для лечения вторичной экссудативной отслойки сетчатки применяются методы аналогичные лечению первичной отслойки. Единственным отличием является параллельная терапия основного заболевания, приведшего к возникновению патологии.
Если вторичная отслойка произошла по причине новообразования в глазных средах, в обязательном порядке проводится его оперативное лечение. В остальных случаях применяются известные хирургические методы:
- Экстрасклеральное пломбирование разрывов сетчатки;
- Экстрасклеральное баллонирование;
- Удаление стекловидного тела – витрэктомия.
Прогноз лечения отслойки сетчатки, напрямую связан с со степенью развития заболевания, ставшего ее причиной и характером его протекания.
Для предотвращения возникновения отслоек необходимо проходить регулярные офтальмологические обследования. Особенно актуальны такие обследования для людей, входящих в группы риска по указанным выше заболеваниям. Только своевременное выявление отслойки сетчатки и проведение ее хирургического лечения, способно помочь минимизировать риск возникновения серьезных проблем со зрением.
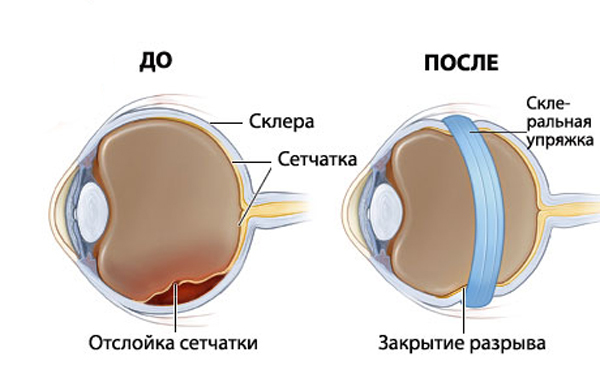
Отслойка сетчатки
Сетчатка представляет собой внутреннюю светочувствительную оболочку глазного яблока. По ряду причин она может отслаиваться (отделяться) от нижележащего слоя пигментных клеток, что приводит к потере ее питания и гибели. Это заболевание называется отслойкой сетчатки. В отсутствии его лечения наступает необратимая слепота. К группе риска относятся пациенты:
- Страдающие миопией;
- Старше 40 лет;
- Имеющие наследственность по отслоению сетчатки;
- Перенесшие травмы и операции на глазах;
- Страдающими тяжелыми соматическими заболеваниями, в том числе сахарным диабетом;
- Интенсивные физические нагрузки.
Основной причиной отслойки сетчатки являются опасные периферические дистрофии (истончения, повреждения) сетчатки, разрывы сетчатки.
Для устранения данных патологий и предотвращения ее отслоения необходимо лазерное вмешательство – укрепление сетчатки в проблемных местах.
Стоимость лечения дистрофий и разрывов сетчатки остаётся доступной для большинства пациентов нашего многопрофильного медицинского центра «Ланта».
Диагностика и лечение дистрофий, разрывов и отслойки сетчатки глаза находятся в сфере ведения врачей-офтальмологов. Они могут поставить такой диагноз, если вы наблюдаете у себя симптомы:
- Перед вашими глазами плавают «мушки», «черные пауки», или вы постоянно видите пятно в поле зрения – это признак разрыва сетчатки, возможно, с начавшейся отслойкой;
- Вы видите несуществующие искры или световые вспышки – это может быть как признаком отслойки стекловидного тела (желеобразного вещества с волокнами в полости глазного яблока) от сетчатки, так и разрыва сетчатки в месте ее истончения;
- Ваше зрение стало расплывчатым – в ряде случаев это может быть признаком плоской отслойки сетчатки;
- В одном из полей зрения вы стали замечать тень, шторку- признак отслойки сетчатки;
- Вы полностью утратили зрение на одному глазу – отслойка сетчатки, часто уже не подлежащая лечению.
Стоимость лечения дистрофий и разрывов сетчатки, приводящих к ее отслойке, будет оправдана предотвращением потери зрительных функций. А это возможно только в том случае, если помощь офтальмолога будет своевременной.
Диагностика отслойки сетчатки глаза
При отслойке сетчатки пациент нуждается в неотложной помощи. Своевременная диагностика патологии позволит сохранить зрение. Угрожающие симптомы — показание для проведения офтальмологического обследования, включающего:
- Определение остроты зрения.
- Диагностику полей зрения (статическая, кинетическая компьютерная периметрия).
- Выпадения определяют на противоположной поражению стороне.
- Биомикроскопический осмотр периферических участков глазного дна. Позволяет рассмотреть разрывы, рубцы, гематомы, некротические изменения.
- Тонометрию (как правило, показывает снижение внутриглазного давления по отношению к здоровому глазу).
- Прямую и непрямую офтальмоскопии — самый информативный метод, выявляющий расположение и количество разрывов, положение отслоившейся сетчатки, участки дистрофических изменений
- УЗИ- глаза в В-режиме при невозможности полноценно провести офтальмоскопию (из-за помутнения хрусталика или кровоизлияния в стекловидном теле).
- Для определения жизнеспособности сетчатки и зрительного нерва проводят электрофизиологические исследования.
Лечение — оперативное
Операция по поводу отслоения включает сближение и спаивание фоторецепторного слоя с пигментным эпителием. Лечение проводят хирургическими (пломбирование, балонирование склеры, трансцилиарная витрэктомия, витреоретинальная операция, криокоагулопатия) и лазерными (лазерная коагуляция сетчатки) методами.
Эффективность лечения зависит от своевременности диагностики разрывов и отслойки. Выбор вмешательства и прогноз зависят от объема и давности поражения. После операции по поводу отслоения показаны регулярные контрольные обследования.
Лазерная коагуляция сетчатки
Лазерная коагуляция сетчатки — это медицинская манипуляция, в процессе которой создают микроожог сетчатки. Образующийся в итоге микрорубец скрепляет фоторецепторную и сосудистую оболочки и предотвращает отслоение сетчатки.
Проводят манипуляцию при периферических дегенеративных процессах на сетчатке:
- Истончениях;
- Предразрывах;
- Разрывах, в том числе разрывах с локальной плоской отслойкой;
- Ретиношизисе – периферическом расслоении сетчатки.
Возникают подобные изменения чаще всего у пациентов с близорукостью (из-за вытянутой формы глазного яблока), с тяжелой соматической патологией, при тяжелых физических нагрузках.
Ход лазерной операции
Манипуляция длится не более 20 минут. Применяют местную капельную анестезию. На глаз пациента устанавливают операционную линзу для точной фокусировки луча.
Справка! Высокоточный лазер создает локальный ожог сетчатки, вызывая коагуляцию — ожог, который нужен для формирования спайки, сращения между сетчаткой и лежащей под ней сосудистой оболочкой. При этом терапия должна выполняться как можно быстрее после того, как произошло отслоение. Если помощь не будет оказана экстренно, в сетчатке глаза произойдут необратимые изменения, а зрительные нейроны безвозвратно погибнут.
Преимущества лазерной коагуляции:
- Бесконтактное вмешательство исключает инфицирование глаза;
- Манипуляция бескровная;
- Достаточно местной капельной анестезии;
- Проводят амбулаторно;
- Не требует реабилитации;
- Можно проводить беременным для профилактики разрывов во время родов.
Справка! Врачи рекомендуют проводить лазерное вмешательство до 35 недели беременности.
После проведения лазерной коагуляции пациент должен регулярно посещать офтальмолога с профилактической целью. Врач составляет для него индивидуальный график посещений, основанный на данных комплексного обследования. Время от времени необходимо проверять состояние глазного дна пациента, чтобы вовремя выявить новые дегенеративные очаги на сетчатке глаза.
Почему нужно обратиться к офтальмологу в клинику «Ланта»?
- В офтальмологическом отделении клиники «Ланта» получили медицинскую помощь более 150 000 пациентов.
- В арсенале врачей-офтальмологов высокотехнологичное оборудование мировых брендов.
- Прием офтальмолога первичный стандартная диагностика стоит 1500 рублей, расширенная диагностика — 2 200 рублей.
- Возможность проведения всех лечебно-диагностических манипуляций по поводу отслоения и других патологий в день обращения.
Лазерная коагуляция — эффективный метод укрепления сетчатой оболочки глаза. Цена — доступная.
Конфиденциальность, компетентность и внимательное отношение, что подтверждают многочисленные отзывы благодарных пациентов.
Отслойка сетчатки — это опасная потерей зрения и требующая сложного хирургического лечения патология. Сегодня это ведущая причина слепоты и инвалидности пациентов трудоспособного возраста. Эффективность лечения значительно выше при своевременной диагностике.
Профилактическая лазерная коагуляция предотвратит отслойку сетчатки при близорукости, сахарном диабете, после операций, травм на глазах, интенсивных физических нагрузках, во время родов. После лазерной операции не нужна реабилитация.
Услуги специалиста оказываются платно, цены адекватны и доступны. Ознакомиться с ценами на услуги можно в разделе «прайс-лист».
- Записаться на прием офтальмолога можно любым удобным для Вас способом. Позвонить по телефону: +7(4212) 46-18-00 Написать Whats App: +7 909 870 01 02
- Через Оn-line запись на сайте.
Полезная информация о симптомам, диагностике и лечении заболеваний сетчатки глаза
Вся информация предоставлена в информационных целях и не является публичной офертой или медицинскими рекомендациями.
Постановка диагноза, назначение лечения и определение его цены возможно только на очной консультации врача.
Page 2
Одним из заболеваний, которое приводит к низкой остроте зрения и слепоте у людей пожилого возраста является заболевание глаз под названием возрастная макулодистрофия (ВМД).
Установлено, что возрастная дегенерация макулы имеет наследственную обусловленность.
Болезнь поражает пигментный эпителий и хориокапилляры центральной области сетчатки (макулы), отвечающей за наилучшую остроту зрения.
Различают сухую и влажную макулодистрофию. Именно второй вариант патологии, так называемая экссудативная макулопатия, является ведущей причиной слепоты при ВМД.
При влажной макулодистрофии в сосудистой оболочке больного выявляются неполноценные новообразованные капилляры (феномен неоваскуляризации), которые от нормальных сосудов глазного дна отличает функциональная несостоятельность, то есть невозможность выполнять полноценно функцию доставки питательных веществ к тканям глаза.
Эти новообразованные сосуды прорастают под слой пигментного эпителия сетчатки (нейроэпителий), что характеризуется как процесс формирования неоваскулярной мембраны.
Поскольку сосуды неполноценны, через их стенку под сетчатую оболочку начинает просачиваться жидкая часть крови, что приводит к накоплению здесь холестерина и липидов. Стенка аномальных сосудов чрезвычайно тонкая и легко повреждается, что влечет за собой появление локальных субретинальных кровоизлияний.
Они нарушают нормальное питание сетчатки, при этом в ходе организации кровоизлияний и замещения их соединительной тканью в сетчатке формируются субретинальные рубцы, которые грубо деформируют ее поверхность.
Совокупность происходящих на глазном дне изменений получила название центральной хориоретинальной дистрофии (ЦХРД).
Симптомы ЦХРД включают постепенную утрату центрального зрения, что сопровождается появлением в центральных отделах поля зрения темного пятна (скотомы).
Периферическое зрение у пациентов с влажной макулодистрофией остается сохранным, поскольку патологический процесс затрагивает только область макулы, то есть центральные отделы сетчатки.
Такие больные видят «боковым зрением», а острота зрения на поздних стадиях заболевания не превышает 0,1 (это соответствует первой строчке таблицы для проверки остроты зрения).
Скорость прогрессирования влажной макулодистрофии может быть различной, болезнь может развиваться годами. Но с момента формирования у пациента субретинальной мембраны временной фактор приобретает решающее значение с точки зрения сохранения у него зрения.
В том случае, если болезнь была диагностирована на начальной стадии и лечение ее начато вовремя, зрение пациента удается сохранить на достаточно высоком уровне на долгие годы, а в некоторых случаях речь может идти о длительной ремиссии или даже о некотором улучшении зрения.
Для лечения ВМД применяется комплексное лечение, которое включает лазерные методики (фотокоагуляция), фотодинамическую терапию, хирургическое удаление субретинальной мембраны, а также медикаментозное лечение с применением лекарственных препаратов из группы ингибиторов VEGF.
Эти препараты блокируют вещество под названием эндотелиальный сосудистый фактор роста (VEGF) и тормозят появление у пациента неполноценных капилляров, то есть действуют на непосредственный механизм ухудшения зрения при влажной форме ВМД.
Одним из наиболее известных препаратов данной группы является Авастин.
Препарат Авастин изначально разрабатывался для использования в онкологии и применяется для лечения колоректального рака. В его составе содержатся моноклональные антитела — новейшая разработка медицины последних лет.
Препараты на основе моноклональных антител используются для лечения тяжелых заболеваний, ранее считавшихся неизлечимыми (онкологических, автоиммунных заболеваний, болезней сердечно-сосудистой системы, ревматоидного артрита, СПИДа, СКВ и пр.).
В офтальмологии препарат Авастин (бевацизумаб) начали применять с 2005 года, после того как американские исследователи Rosenfeld и Puliafito предложили использовать данное лекарственное средство в лечении экссудативной формы ВМД для замедления снижения остроты зрения.
Было установлено, что после двух или трехкратного введения препарата внутривенно в дозе 5 мг на 1 кг веса с интервалом в две недели было выявлено уменьшение толщины сетчатки в области макулы и достоверное улучшение остроты зрения.
В последующих экспериментах было установлено, что несмотря на относительно высокую молекулярную массу (в три раза выше, чем у препаратов Луцентис и Макуджен, традиционно применяющихся для лечения влажной макулодистрофии), препарат Авастин после введения в полость глаза способен проникать сквозь все слои сетчатки.
На данный момент применение Авастина в офтальмологии официально не регламентировано, и он применяется «off-label», так как до сих пор не накоплен долговременный опыт использования данного препарата у больных с влажной макулодистрофией. В «Центре сетчатки глаза» для лечения влажной формы ВМД применяются только сертифицированные анти-VEGF препараты (Макуджен, Луцентис и Эйлеа).
Видео специалиста о применении препарата Авастин
Моноклональные антитела, содержащиеся в Авастине, избирательно блокируют фактор роста неполноценных сосудов (VEGF), это тормозит рост неполноценных сосудов и останавливает прогрессивное снижение зрения при влажной форме ВМД. Если вводить Авастин внутривенно, это может сопровождаться появлением нежелательных системных эффектов (носовые кровотечения, лейкопения, повышение артериального давления, тромбоэмболия и пр.), поэтому для снижения риска побочных эффектов в офтальмологии препарат вводится в полость стекловидного тела в форме интравитреальных инъекций. В этом случает применяется доза в 400-500 раз меньше той, что вводится внутривенно, и риск системных реакций очень низка.
Исследования подтвердили, что при введении Авастина в дозе 1.25 мг каждые 3-4 недели отмечается повышение остроты зрения (примерно у 30 — 40% пациентов) или, по крайней мере, стабилизация остроты зрения (у 53 – 56 % пациентов).
С помощью ОКТ у пациентов можно зарегистрировать уменьшение толщины сетчатки в области макулы и снижение экссудации жидкости.
Таким образом, Авастин может применяться при лечении ВМД (влажная форма), макулярного отека, опухолей окуломакулярной области, диабетической макулопатии.
Самым выраженным эффект стабилизации остроты зрения бывает после первых инъекций Авастина. Было установлено, что положительный эффект от введения препарата ограничен во времени и поэтому для его поддержания необходимо выполнять регулярные инъекции в полость стекловидного тела.
Несмотря на мизерную дозу бевацизумаба при интравитреальном введении, в этом случае также имеется риск развития местных побочных эффектов.
Среди описанных побочных действий препарата в офтальмологии встречаются: преходящее полнокровие сосудов и небольшие кровоизлияния в месте введения, при этом системные побочные эффекты не были отмечены.
Препарат может вводиться только специально обученными докторами в стерильных условиях.
Глаза б увидели: COVID-19 может провоцировать патологии сетчатки
Коронавирус может поражать сосуды глаз, вызывая повреждения сетчатки, сообщили «Известиям» в отделении офтальмологии ФГБУ НМИЦО ФМБА России. Тромбозы вен и артерий сетчатки проявляются снижением зрения.
Также у переболевших наблюдаются такие симптомы, как спазмы глазных мышц и воспаление зрительного нерва, рассказали специалисты. Опасность инфекции для зрения подтверждают и международные исследования.
В частности, ученые из КНР сообщили, что обнаружили вирусную РНК SARS-CoV-2 в части образцов сетчаток умерших пациентов с COVID-19.
Бьет по глазам
Ученые из лаборатории стволовых клеток и регенерации сетчатки глазной больницы Медицинского университета Вэньчжоу в Китае опубликовали обзор, в котором обобщили все имеющиеся материалы о глазных болезнях, которые вызывает коронавирус. Авторы указали на ключевую роль двух рецепторов, через которые SARS-CoV-2 может поражать зрительную систему.
«Аэрозоли, инфицированные вирусом, попадают на поверхность глаза и позже могут попасть в дыхательную систему через носослезную систему.
В качестве медиатора для проникновения вируса в клетки-хозяева выступает рецептор ACE2 (основные «входные ворота» в клетки человека. — «Известия»), который также экспрессируется в сетчатке», — сказано в тексте статьи.
Из этого авторы сделали вывод, что SARS-CoV-2 может нанести вред сетчатке.
Второй рецептор, через который вирус проникает в глаза, — CD147. Это белок из семейства иммуноглобулинов, который в том числе запускает работу металлопротеиназ — белков, перестраивающих внеклеточное вещество в тканях. SARS-CoV-2 может связываться с рецептором на поверхности клеток. В глазах он экспрессируется на поверхности палочко-колбочковых клеток.
Вирусную РНК SARS-CoV-2 также обнаружили в части образцов сетчаток умерших пациентов с COVID-19. Ученые пришли к выводу, что коронавирус может распространяться через слезы и аэрозоли. Поэтому необходимы дополнительные исследования глазных болезней, вызванных инфекцией, полагают авторы работы.
COVID -19 может вызывать нарушения зрительной системы, подтвердила «Известиям» заведующая отделением офтальмологии ФГБУ НМИЦО ФМБА России, действительный член Европейского общества катарактальных и рефракционных хирургов (ESCRS), член Российского общества офтальмологов Ника Тахчиди. Речь о поражениях глазной поверхности (конъюнктивитах), изменениях на сетчатке, воспалениях и тромбозах сосудов глаз.
— Коронавирус может поражать сосуды глаз, вызывая микрососудистые повреждения сетчатки.
Они проявляются следующим образом: воспалением по типу васкулита и состоянием гиперкоагуляции (синдром диссеминированного внутрисосудистого свертывания).
Воспаление чаще всего проявляется помутнениями в стекловидном теле, изменениями на сетчатке. Тромбозы вен и артерий сетчатки проявляются снижением зрения, иногда изменением поля зрения, — пояснила эксперт.
Насколько обратимы эти нарушения, зависит от тяжести заболевания, индивидуальных особенностей организма, своевременности визита к врачу, рассказала Ника Тахчиди.
Обозримая проблема
Сегодня известно больше 150 разновидностей вирусов, способных вызвать заболевания глаз. Это в том числе вирус герпеса, аденовирусы, цитомегаловирус, вирусы краснухи, кори, ветряной оспы, мононуклеоза.
К подобным патогенам восприимчивы и взрослые, и дети. В результате инфицирования могут возникать блефариты, конъюнктивиты, кератиты, увеиты, хориоретиниты.
Возможно поражение конъюнктивы, роговицы, сосудистой оболочки глаз и сетчатки.
— Новая коронавирусная инфекция оказывает воздействие и на иммунную систему, вызывая аутоиммунные реакции со стороны многих органов и тканей, в том числе и глаз. Уже описаны случаи аутоиммунных васкулитов сетчатки, — рассказала «Известиям» врач-офтальмолог «СМ-Клиника» Екатерина Маркова.
По ее словам, некоторые пациенты отмечают снижение зрения, уже довольно давно переболев коронавирусной инфекцией. Также об ухудшениях сообщают те, кто перенес COVID-19 с начальной стадией катаракты. При офтальмологическом обследовании подтверждалось: помутнения хрусталика прогрессировали.
За счет поражения сосудов частым осложнением может быть ухудшение зрения сразу на несколько единиц, рассказала «Известиям» заместитель главного врача клинико-диагностического центра «Медси» Мария Петина. Поэтому важно вовремя назначить терапию, добавила она.
— Чтобы понять причину снижения зрения и выявить возможные микротромбы, врач назначает томографию глазного дна, — рассказала эксперт.
— Поражения органов зрения, спазмы глазных мышц, нарушения в работе зрительного нерва и воспаление сетчатки Всемирная организация здравоохранения уже зафиксировала в числе частых симптомов COVID-19.
Сегодня есть исследования, утверждающие, что глаза — это «входные» ворота для вируса в наш организм и они поражаются в первую очередь.
Ситуация усугубляется тем, что pH (мера кислотности. — «Известия») коронавируса SARS-CoV-2 совпадает с pH человеческой слезы, отметила Мария Петина. Поэтому вирус, попав на слизистую глаза, там задерживается.
— По ощущениям, глаза начинают как будто «плавиться». Так бывает, например, при герпесе, — отметила специалист.
Для защиты глаз медики рекомендуют чаще бывать на свежем воздухе и соблюдать меры безопасности: носить не только маски и перчатки, но и защитные очки, а также не трогать глаза грязными руками. При жалобах на снижение зрения, появление пятен перед глазами, искажение линий, сужение полей зрения необходимо сразу обращаться к врачу.
Отдаленные результаты профилактического лазерного лечения тракционных симптоматических клапанных разрывов сетчатки
Важной причиной снижения зрения и слепоты во всем мире является регматогенная отслойка сетчатки (РОС) [1, 2], к развитию которой приводят тракционные клапанные (подковообразные) разрывы. В связи с этим лазерная коагуляция сетчатки остается основным незамедлительным методом лечения данной патологии [3—6].
Цель профилактической лазерной фотокоагуляции разрывов сетчатки — создание плотной хориоретинальной спайки, полностью окружающей разрыв сетчатки, для противодействия витреоретинальной тракции и предотвращения прохождения жидкой фракции стекловидного тела в субретинальное пространство с образованием отслоения сетчатки [2, 7, 8].
Профилактическое лечение рекомендуется всем больным с симптоматическими клапанными разрывами, но даже после профилактического лечения устойчивая тракция стекловидного тела может стать причиной развития новых разрывов (7,3—14%) [9] и РОС [6, 8, 10—12].
По данным литературы, частота РОС в нелеченых глазах c клапанными разрывами составляет 52—85% [5, 13], а частота регматогенной отслойки сетчатки после проведения профилактического лазерного лечения — 1,4—8,8% [9, 14—18].
В связи с этим для оценки состояния витреоретинального интерфейса периферических разрывов и дегенеративных изменений сетчатки, выявления характера витреоретинальных тракций до лазерного лечения, определения состоятельности витреоретинальных сращений после лазерной ретинопексии, необходимости дополнительной лазерной коагуляции рекомендуется широко внедрять в клиническую практику оптическую когерентную томографию (ОКТ) для исследования периферии сетчатки [8, 19, 20].
Цель работы — динамическое наблюдение за состоянием тракционных симптоматических клапанных разрывов после лазерного лечения.
Материал и методы
Под нашим наблюдением с 2014 по 2019 г. находились 119 пациентов (130 глаз) с периферическими клапанными (подковообразными) разрывами сетчатки на фоне острой задней отслойки стекловидного тела. Мужчин — 39 (32,8%), женщин — 80 (67,2%), средний возраст пациентов 58,29±11,8 года.
Исследование рефракции выявило в большинстве случаев миопию в 83 (63,8%) глазах: слабой степени — 32, средней степени — 26, высокой степени — 25; реже — гиперметропию — 25 (19,2%) глаз: слабой степени — 24, средней степени — 1; эмметропию — 22 (16,9%) глаза. Артифакия отмечена на 22 глазах (16,9%).
Обследование пациентов при первичном обращении и в динамике было не только традиционное, но и включало дополнительно спектральную ОКТ с использованием томографа RTVue XR Avanti (Optovue, США) по методу, описанному нами ранее [8], фоторегистрацию с применением фундус-камеры VISUCAM 500 («Zeiss», Германия), ультрасонографию (В-scan plus Accutome, США; Toshiba Aplio 300, Япония). Лазерную коагуляцию проводили с помощью лазерных систем Navilas 577s — длина волны 577 нм (OD-OS, Германия), OcuLight GL — длина волны 532 нм, (IRIDEX, США), лазерную ретинотомию клапанов подковообразных разрывов и лазерное рассечение нависающих сосудов выполняли посредством YAG-лазерной системы Ultra Q-Reflex — длина волны 1064 нм («Ellex», Австралия) после предварительной лазерной коагуляции места рассечения сосуда лазером OcuLight GL.
Описательный статистический анализ (определение среднего, стандартного отклонения, частот) и визуальное представление данных осуществляли с помощью программ Excel 2010 («Microsoft», США) и Statistica 6.0 («Statsoft», США).
Результаты
Результаты исследования 130 глаз при первичном обращении с симптоматическими периферическими клапанными разрывами на фоне острой задней отслойки стекловидного тела (без проведения профилактической лазерной коагуляции) выявило следующую патологию: РОС — 8 (6,2%) глаз, частичный гемофтальм — 29 (22,3%), преретинальное кровоизлияние — 15 (11,5%), эпиретинальная мембрана — 9 (6,9%), несквозной макулярный разрыв сетчатки — 6 (4,6%), периферический дырчатый разрыв — 16 (12,3%), периферический разрыв с «крышечкой» — 5 (3,8%), периферические дегенерации сетчатки — 40 (30,8%) глаз. Среди периферических дегенераций выявлены преимущественно решетчатая — 21, реже — витреоретинальный пучок — 5, кистовидная дегенерация — 4, «булыжная мостовая» — 3, «след улитки» — 2, инееподобная дегенерация — 2, плоский ретиношизис — 2, периферические друзы — 1 глаз.
Чаще всего клапанные разрывы наблюдались в верхненаружном сегменте — 59 (45,4%) глаз (рис. 1), реже — верхневнутреннем — 19 (14,6%), в нижненаружном — 14 (10,8%), нижневнутреннем — 6 (4,6%), в верхнем и наружном по 13 (10%), нижнем — 5 (3,8%), внутреннем сегментах — 1 (0,8%) глазного дна.
Периферические тракционные клапанные разрывы в большинстве случаев были изолированными в 113 (86,9%) глазах, реже — на фоне решетчатой дистрофии в 17 (13,1%) глазах; в 8 (6,2%) глазах клапанные разрывы были множественными (от 2 до 5).
В 74 (56,9%) глазах с симптоматическими клапанными разрывами была отмечена полная отслойка задней гиалоидной мембраны с наличием кольца Вейса.
Рис. 1. Клапанный разрыв с субклинической отслойкой сетчатки у пациента Г.а — цветная фотография: тракционный разрыв (указан белыми стрелками) с клапаном (указан желтой стрелкой) с субклинической отслойкой сетчатки вокруг разрыва (указан зелеными стрелками); белая пунктирная стрелка указывает направление кросс-секционного сканирования; б — соответствующий ОКТ-скан в режиме Enhanced HD Line (RTVue XR Avanti) ретинального разрыва (указан белыми стрелками), клапан (указан желтой стрелкой) с выраженной тракцией стекловидного тела (указано красной стрелкой), отслойка нейросенсорной сетчатки (НС) (показана зеленой стрелкой).
Пациенты с РОС, выявленной при первичном обращении, были направлены в офтальмологический стационар для проведения оперативного лечения. Профилактическая барьерная лазерная коагуляция клапанных разрывов сетчатки выполнена на 122 (93,8%) глазах контактным и бесконтактным методами.
Бесконтактным методом лазерную ретинопексию провели 15 пациентам (15 глаз) с помощью лазерной системы Navilas 577s (без анестезии и контактного геля) в связи с аллергической реакцией: на анестетики, контактные гели, а также при наличии синдрома сухого глаза.
Бесконтактную лазерную коагуляцию (ЛК) сетчатки с помощью бесконтактного объектива PRP проводили по традиционной технологии: лазерные коагуляты наносили в три ряда и более, располагая их слитно по отношению друг к другу по всей границе клапанного разрыва (рис.
2), интенсивность соответствовала II—III степени по L’Esperance [21]. Контроль за качеством выполнения ЛК осуществляли посредством ОКТ-сканирования лазерных коагулятов [8, 19, 20].
Рис. 2. Клапанный разрыв с субклинической отслойкой сетчатки после лазерной ретинопексии через 2 нед у пациента Г.а — цветная фотография клапанного разрыва (указан желтой стрелкой), зеленой стрелкой указана область субклинической отслойки, синей — плотный барьер лазерных коагулятов (навигационная лазерная система Navilas 577s); б, в — снимки инфракрасной камерой (ИК) наведения спектрального ОКТ RTVue XR Avanti, белой стрелкой указано направление сканирования вдоль лазерных коагулятов; б1, в1 — соответствующие линейные ОКТ-сканы: видны посткоагуляционные хориоретинальные спайки через 2 нед после ретинопексии (указаны синими стрелками).
Наблюдение за состоянием сетчатки в динамике осуществляли через 2 нед, 6 мес, затем ежегодно после лазерной ретинопексии.
За период наблюдения выявлены новые патологические изменения: клапанные разрывы — 13 (10,6%); дырчатые разрывы — 9 (7,4%); разрывы с «крышечкой» — 5 (4,1%); витреоретинальный пучок — 6 (4,9%); РОС в 3 (2,5%) случаях (через 1, 6 и 18 мес соответственно).
Анализ ОКТ-сканов развития отслойки сетчатки после лазерной коагуляции показал, что основной причиной РОС явилась выраженная витреоретинальная тракция (рис.
3) в виде тяжа, фиксированного к клапану подковообразного разрыва, что в свою очередь во время прогрессирующего развития аномальной задней отслойки стекловидного тела провоцировало прорыв субретинальной жидкости через зону лазерных коагулятов с развитием последующей отслойки сетчатки у основания клапанного разрыва [19].
В связи с этим у 16 пациентов (16 глаз) с клапанным разрывом, с выраженной витреоретинальной тракцией и угрозой РОС проводили профилактическую отграничивающую лазерную коагуляцию сетчатки, затем через 2 нед выполняли лазерную ретинотомию тракционного клапана, при необходимости с предварительным рассечением сосудов, нависающих над разрывом. Ретинотомию тракционного клапана проводили у основания витреоретинальной тракции для перевода клапанного разрыва в дырчатый. Наблюдение и лазерную ретинотомию проводили под ОКТ-контролем периферии сетчатки (рис. 4).
Рис. 3. Определение локализации витреоретинальной тракции клапанного разрыва посредством ОКТ у пациента Г.а — снимок ИК камерой наведения ОКТ с направлением линии сканирования (указана белой стрелкой) по краю клапана тракционного разрыва; a1 — соответствующий ОКТ-скан линии сканирования: клапан (указан желтой стрелкой), отслойка НС (указана зеленой стрелкой); б — снимок ИК камерой наведения ОКТ с направлением линии сканирования по пигментированному участку центра клапана (указан белой пунктирной стрелкой); б1 — соответствующий линейный скан: выраженная витреоретинальная тракция (указана красной стрелкой) на верхушке клапана (указан желтой стрелкой). Рис. 4. Результат ОКТ тракционного разрыва до лечения (а) и после лазерной ретинотомии клапана (б) у пациента С.а — линейный ОКТ-скан тракционного разрыва: клапан (указан желтой стрелкой) с витреоретинальной тракцией (указана красными стрелками), белой пунктирной стрелкой показано направление лазерной ретинотомии клапана посредством YAG-лазера (Q — Reflex); б — ОКТ дырчатого разрыва после ретинотомии клапана: остатки иссеченного клапана (указан желтой стрелкой) с адгезией к стекловидному телу (указано красной стрелкой) расположены над дырчатым разрывом.
Таким образом, комплексное лечение осложненных клапанных разрывов осуществляли в три этапа: плотная барьерная лазерная коагуляция до 5 рядов вокруг разрыва, лазерное иссечение при наличии нависающего сосуда, лазерная ретинотомия клапана; при этом каждый этап проводили под ОКТ-контролем. Результаты наблюдения показали положительную динамику и отсутствие развития РОС.
Обсуждение
Периферические тракционные разрывы сетчатки остаются основной причиной развития РОС, в связи с этим необходимость раннего выявления разрывов сетчатки является чрезвычайно актуальной проблемой [6, 9, 22].
По мнению ряда авторов, изолированные клапанные разрывы возникают вследствие витреоретинального пучка, аномальной витреоретинальной адгезии, которые могут привести к острым тракционным разрывам сетчатки во время острой задней отслойки стекловидного тела [23, 24].
По данным литературы, для профилактики развития отслойки сетчатки при наличии тракционных клапанных разрывов рекомендуют лазерную ретинопексию проводить в 3—5 слитых рядов коагулятов, расположенных близко друг к другу и полностью окружающих разрыв, для создания области плотной хориоретинальной адгезии [2, 6, 25]. Это лечение имеет особенно большое значение при симптоматическом характере течения клапанных разрывов, с фотопсиями и плавающими помутнениями, так как такие разрывы могут быть связаны с высокой вероятностью развития отслойки сетчатки [10, 11].
По данным D. Brinton и соавт.
(2009), эффективность профилактического лечения зависит от относительного риска образования отслойки до и после лечения, наличия фактора прогрессирования заболевания: если отслойка сетчатки происходит в течение нескольких дней после профилактического лечения, то можно говорить о том, что лечение вызывает отслойку; если отслойка развивается через несколько недель, вероятнее всего это результат продолжающейся прогрессирующей природы основного витреоретинального заболевания, и ее не следует рассматривать как ятрогенное осложнение [6]. В связи с этим применение метода ОКТ для диагностики состояния периферии сетчатки имеет важное значение [7, 8, 19, 20].
В нашем исследовании частота возникновения РОС после проведения профилактического лечения составила 2,5%, что совпадает с данными литературы (1,4—8,8%) [9, 14—18].
По данным большинства авторов, существуют три основные причины развития РОС [26], возникающей несмотря на профилактическую лазерную ретинопексию:
- Недостаточное сращение вокруг ретинального разрыва (по площади или интенсивности). Например, при лечении подковообразных разрывов — отсутствие надлежащего хориоретинального сращения, окружающего передние кромки разрыва, т.е. в месте основания клапана, где может быть устойчивая витреоретинальная тракция [6].
- Прогрессирование процесса отслоения задней гиалоидной мембраны в месте локализации выраженных витреоретинальных тракций в виде шварт стекловидного тела, фиксированных к разрыву, оказывает локальное тракционное действие на всю зону дефекта сетчатки, что часто служит причиной развития РОС [27].
- Чрезмерная интенсивность профилактического лечения может привести к некрозу сетчатки и развитию нового разрыва [28] или к очаговой глиальной пролиферации витреоретинального интерфейса с последующим разрывом сетчатки во время задней отслойки стекловидного тела [29].
Выводы
- Частота первичного выявления регматогенной отслойки сетчатки на фоне нелеченых клапанных разрывов у пациентов составила 6,2%. Динамическое наблюдение в течение 5 лет после проведения профилактической лазерной ретинопексии симптоматических тракционных клапанных разрывов выявило РОС в 2,5% случаев.
- Профилактическую барьерную лазерную ретинопексию симптоматических клапанных разрывов необходимо проводить своевременно и качественно.
- Лазерная ретинотомия клапана подковообразного разрыва после барьерной ретинопексии устраняет тракционный компонент и может способствовать профилактике развития РОС.
Данные выводы требуют дальнейшего изучения и исследования на большом клиническом материале.
Участие авторов:
Концепция и дизайн исследования: В.Ш., Р.Ш., Э.Б.
Сбор и обработка материала: Т.Ш., Р.Ш., А.Г., С.К., Т.Ш., Г.А.
Статистическая обработка: А.З.
Написание текста: В.Ш., Э.Б., Т.К.
Редактирование: В.Ш., Т.К., Э.Б., А.Ф.
Авторы заявляют об отсутствии конфликта интересов.
Публикации в СМИ
Ретинобластома — злокачественная внутриглазная опухоль сетчатки, наблюдаемая главным образом в детском возрасте. Частота — 1 случай на 15 000–34 000 новорождённых.
Возрастные особенности. На первом году жизни обнаруживают 22–23% ретинобластом, в возрасте до 3 лет — 70%, до 6 лет — 97%, старше 6 лет — крайне редко.
Генетические аспекты • Соматические мутации (180200, ген RB1, 13q14.1 q14.
2) клеток сетчатки в 60–70% случаев (как правило, односторонние ретинобластомы) • У здоровых родителей, имеющих одного ребёнка с ретинобластомой, вероятность развития ретинобластомы у следующих детей — 6% • Если в семье здоровых родителей более одного ребёнка с ретинобластомой, то риск для последующих детей — 50% • Более чем у половины детей, родители которых страдали ретинобластомой, развивается ретинобластома.
Патоморфология. Злокачественная нейроэктодермальная опухоль, развивающаяся из клеток эмбриональной сетчатки, состоящая из недифференцированных нейробластов.
Клиническая картина
• 1 стадия — опухоль распространяется в пределах сетчатки, прорастая в стекловидное тело и сосудистую оболочку в виде узла серо-беловато-жёлтого цвета с чёткими границами; развивается отслойка сетчатки. Острота зрения резко снижается, появляется косоглазие.
• 2 стадия — опухоль заполняет всю полость глазного яблока, диссеминирует в радужку и угол передней камеры, приводя к повышению ВГД и вторичной глаукоме. У детей младшего возраста может развиться буфтальм (увеличение глазного яблока при повышении ВГД). Наблюдают иридоциклиты, задние увеиты, неоваскуляризацию радужки. • 3 стадия — прорастание опухоли за пределы глазного яблока.
При прорастании в глазницу появляется прогрессирующий экзофтальм; опухоль разрушает стенки глазницы и прорастает в околоносовые пазухи и далее по зрительному нерву в полость черепа. • 4 стадия — наличие лимфогенных и гематогенных метастазов в околоушные, подчелюстные и шейные лимфатические узлы, в кости черепа, трубчатые кости нижних конечностей, печень.
Осмотр • Лейкокория — бело-жёлтое свечение зрачка из-за отражения света от поверхности опухоли • Расширение зрачка, ослабление его реакции на свет • Косоглазие.
Специальные исследования • Эхография • Рентгенография и КТ черепа • Радиоизотопное исследование.
Дифференциальная диагностика • Ретинит Коутса (болезнь Коутса) — односторонний ретинит неизвестной этиологии, характеризующийся наличием экссудата между наружными слоями сетчатки и сосудистой оболочки и кровоизлияниями на поверхности сетчатки; наблюдают у детей и лиц молодого возраста • Эндофтальмит — гнойное воспаление внутренних оболочек глазного яблока, при котором гной пропитывает стекловидное тело • Ретролентальная фиброплазия (Терри синдром) — двустороннее поражение глаз у недоношенных детей, обусловленное высоким содержанием кислорода в воздухе, характеризующееся образованием фиброзных плёнок и тяжей в стекловидном теле, отёком и отслойкой сетчатки с последующим развитием атрофических процессов в глазном яблоке (см. Ретинопатия недоношенных) • Отслойка сетчатки • Болезнь Линдау • Метастатическая офтальмия — эндофтальмит, вызванный гематогенным заносом возбудителя инфекции из какого-либо очага воспаления в ткани глаза • Хронический увеит • Паразитарные инвазии (токсоплазмоз, токсокароз). Лечение комбинированное, включающее лазеркоагуляцию, криокоагуляцию, хирургическое вмешательство (энуклеация), лучевую терапию, химиотерапию. Методика лечения и комплекс применяемых методов зависят от стадии опухоли и симметричности поражения. • 1 стадия (опухоль занимает не более 25% площади глазного дна; проминенция не более 8 мм) — возможно органосохраняющее лечение: •• Лазеркоагуляция •• Криокоагуляция (транссклеральная) •• Подшивание -аппликаторов к склере в области опухоли на 2–3 сут •• Химиотерапия (циклофосфамид, тиотепа в виде внутримышечных, субконъюнктивальных и ретробульбарных инъекций). • 2–4 стадия •• Энуклеация при одностороннем поражении •• При двусторонней ретинобластоме глаз с более выраженными изменениями удаляют, а другой лечат консервативно •• В связи с опасностью прорастания опухоли в зрительный нерв пересечение его во время энуклеации производят на расстоянии не менее 10–15 мм от заднего полюса глаза •• При прорастании опухоли в глазницу показана экзентерация •• В последующем глазницу удалённого глаза облучают при помощи дистанционной рентгенотерапии, а при двусторонних опухолях лучевому воздействию подвергают и сохранённый глаз. Наблюдение после лечения окулистом и онкологом • В течение первого года — 1 раз в 2 мес • В течение второго года — 1 раз в 3 мес • На протяжении следующих двух лет — 1 раз в 6 мес • В дальнейшем — 1 р/год • С учёта больных не снимают.
Прогноз. Смертность при ретинобластоме составляет 15%. Прогноз особенно неблагоприятен при двусторонних опухолях.
МКБ-10 • C69.2 Злокачественное новообразование сетчатки
Примечание. Буфтальм — увеличение глазного яблока в детском возрасте при повышении ВГД.