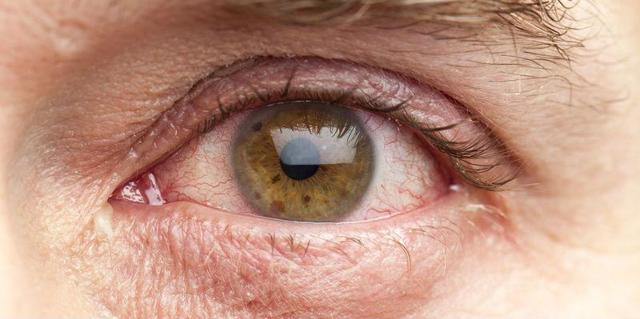
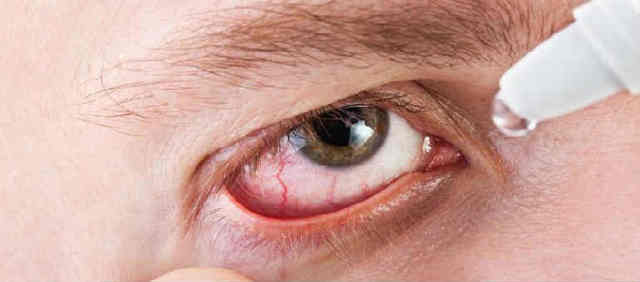
Неоваскуляризация роговицы – это заболевание, при котором кровеносные сосуды лимба прорастают в строму роговой оболочки. Клинически патология проявляется снижением остроты зрения вплоть до слепоты, визуализацией сосудов в форме «красных веточек» на поверхности роговицы, нарушением бинокулярного зрения. Для постановки диагноза применяется биомикроскопия глаза, визометрия, кератометрия, УЗИ глаза. Хирургическая тактика сводится к проведению кератопластики, кератопротезирования, лазерной коагуляции или фотодинамической терапии. Консервативное лечение базируется на инстилляциях глюкокортикостероидов в полость конъюнктивы, их подконъюнктивальном и парабульбарном введении.
H16.4 Неоваскуляризация роговицы
Неоангиогенез роговой оболочки – широко распространенная патология в практической офтальмологии. Согласно статистическим данным, около 40 млн. пациентов во всем мире нуждаются в пересадке роговицы в связи с развитием осложнений этого заболевания. Доказано, что в норме только 0,01% эндотелиоцитов находится на стадии деления.
В состоянии хронической гипоксии этот показатель возрастает в десятки раз. У 14,5% больных наблюдается стойкое снижение зрительных функций. Риск развития слепоты составляет около 20-25%. Заболевание с одинаковой частотой встречается среди лиц мужского и женского пола. Географических особенностей распространений не отмечается.
Неоваскуляризация роговицы
Выделяют множество факторов, приводящих к данному заболеванию. Все они имеют единый механизм развития, поскольку усиленный ангиогенез – это компенсаторная реакция тканей на дефицит кислорода. Основные причины неоваскуляризации:
- Травматические повреждения. Вследствие травм (ранений, ожогов глаз) или хирургических вмешательств в области роговой оболочки, орбитальной конъюнктивы и лимба образуются рубцовые дефекты, которые приводят к глубокой неоваскуляризации.
- Хронический кератит. Длительное течение воспалительных процессов (кератит, кератоконъюнктивит) становится причиной гипоксии оболочек глаза и провоцирует неоангиогенез.
- Дегенеративно-дистрофические изменения. Множественные язвенные дефекты и рецидивирующие эрозии стимулируют сосудистую пролиферацию из-за утолщения роговой оболочки и недостаточного поступления кислорода в глубокие слои.
- Длительное ношение контактных линз. Заболевание развивается из-за механической преграды на пути поступления кислорода. При высоком риске или первых симптомах патологии пациенту рекомендуют использовать линзы с высокой кислородной проницаемостью и чередовать их с ношением очков.
В норме роговица – это оболочка глазного яблока, лишенная кровеносных сосудов. Ее кровоснабжение и трофику обеспечивает сосудистая сеть, расположенная в области лимба. Пусковой фактор развития заболевания – региональная гипоксия, при которой в роговицу поступает недостаточное количество кислорода.
Это приводит к усиленной секреции оксида азота, что проявляется расширением и повышением проницаемости сосудов на границе склеры и роговой оболочки. Протеолитическая деградация базальной мембраны и активация плазминогена способствуют пролиферации эндотелиальных клеток.
Усиленное образование эндотелиоцитов, мобилизация перицитов и клеток гладкой мускулатуры лежат в основе неоваскуляризации роговицы.
С клинической точки зрения офтальмологи выделяют следующие формы неоваскуляризации роговицы:
- Поверхностная. Сосуды с области лимба в неизмененном виде переходят на роговицу.
- Глубокая. Сосуды, направляясь от периферических отделов к центральным, врастают в толщу роговицы. Поражаются средние и глубокие слои стромы. Склеральные и эписклеральные сосуды имеют вид параллельно идущих ниточек.
- Смешанная. Процесс неоваскуляризации затрагивает всю толщу оболочки.
Усиленный ангиогенез приводит к разрастанию сосудов на поверхности роговой оболочки, что влечет за собой снижение ее прозрачности. На начальных стадиях заболевания острота зрения снижается незначительно. Если процесс неоваскуляризации достигает центральной зоны, больной полностью теряет зрение.
Сужение зрительных полей сопровождается нарушением пространственного восприятия. Возможно возникновение фотопсий и метаморфопсий.
Пациенты с неоваскуляризацией роговицы предъявляет жалобы на появление темных пятен или «пелены» перед глазами, отмечают повышенную утомляемость при выполнении зрительной работы.
При одностороннем процессе нарушается бинокулярное зрение. Адаптация к монокулярному зрению при поражении оптической части затруднена у больных зрелого возраста. Из-за постоянного дискомфорта, вызванного помехами перед глазами, возникает головная боль.
Многие пациенты используют цветные линзы, чтобы уменьшить выраженность визуальных изменений, это еще больше усугубляет клиническую симптоматику.
Длительное течение заболевания приводит к изменению радиуса кривизны роговицы, ее утолщению, что становится причиной увеличения индекса преломления и искажения зрения.
Наиболее распространенное осложнение неоваскуляризации роговицы – тотальное сосудистое помутнение. Помимо изменения нормального цвета глаз, бельмо приводит к слепоте.
Пациенты с данной патологией входят в группу риска развития воспалительных и инфекционных заболеваний (кератоконъюнктивит, кератит). Патологическая неоваскуляризация часто осложняется кровоизлиянием в переднюю камеру глаза. Редко интенсивный ангиогенез выступает причиной гемофтальма.
На поздних стадиях развивается полимегатизм, при котором наблюдается необратимое изменение размеров эндотелиоцитов.
С целью постановки диагноза проводят наружный осмотр и комплекс офтальмологических исследований. Визуально определяется прорастание сосудов в виде «красных ниточек». Офтальмологическое обследование предусматривает:
- Визометрию. Измерение остроты зрения – базовый метод диагностики. В зависимости от степени разрастания сосудов острота зрения варьирует от незначительного снижения зрительных функций до их полной утраты.
- Биомикроскопию глаза. Методика позволяет изучить степень прозрачности оптических сред глаза, выявить признаки воспалительных и дистрофических изменений. При поверхностной форме определяется ток крови в новообразованных сосудах.
- Кератометрию. Исследование дает возможность изучить структуру роговой оболочки, определить, насколько изменился радиус ее кривизны.
- УЗИ глаза. Цель проведения ультразвукового исследования в В-режиме – выявить вторичные изменения, связанные с прогрессированием неоваскуляризации.
На ранних стадиях устранение этиологического фактора исключает прогрессирование заболевания или снижает выраженность клинических проявлений.
Новообразованные артериолы запустевают и приобретают вид едва заметных «сосудов-привидений».
Консервативная терапия сводится к инстилляциям глюкокортикостероидов в конъюнктивальную полость или к парабульбарному и подконъюнктивальному введению. Хирургическое лечение применяется при далеко зашедших формах и включает:
- Сквозную кератопластику. Методика используется при врастании сосудов в роговую оболочку на ограниченном участке. После удаления измененного участка роговицы на его место подшивают донорский материал.
- Кератопротезирование. Это – метод выбора в лечении пациентов с глубокой формой неоваскуляризации или с осложненным течением патологии из-за возникновения тотального сосудистого бельма. Кератопротез устанавливают только спустя 3 месяца после имплантации опорной пластинки.
- Лазерную коагуляцию неососудов. Проводится поэтапная коагуляция эндотелиальных каналов и капилляров от центральной части к периферии. Методика более эффективна при поверхностном варианте заболевания. В позднем послеоперационном периоде возможна реканализация сосудов.
- Фотодинамическую терапию. Метод базируется на светоиндуцированной химиотерапии. Фотосенсибилизатор селективно накапливается в тканях с повышенной пролиферативной активностью.
Прогноз для жизни при неоваскуляризации роговицы благоприятный, прогноз в отношении зрительных функций зависит от степени прорастания сосудов. В большинстве случае своевременное лечение обеспечивает полное восстановление остроты зрения. Специфические превентивные меры не разработаны.
Неспецифическая профилактика включает соблюдение техники безопасности в условиях производства, контролирование длительности ношения контактных линз в течение суток.
Пациенту, который носит линзы, необходимо обращаться за консультацией к специалисту не реже одного раза в год и выбирать линзы с высоким коэффициентом пропускания кислорода.
Неоваскуляризация роговицы — лечение в Наро-Фоминске
Заболевание, при котором лимбальные кровеносные сосуды прорастают в роговичную строму, называется неоваскуляризацией роговицы.
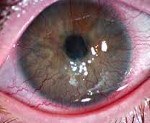
Среди признаков патологии, специалисты выделяют: визуализацию на поверхности роговицы сосудов крови в виде «красных веточек», нарушение бинокулярного зрения, значительное снижение остроты зрения, иногда вплоть до слепоты.
Подтверждение диагноза «неоваскуляризация роговицы» требует проведения биомикроскопии глаза, визометрии, кератометрии, ОКТ или УЗИ глаза.
При консервативном лечении заболевания применяются капельные глюкокортикостероиды в конъюнктивальный мешок, также возможно их введение под конъюнктиву и парабульбарно. К хирургическим методам лечения заболевания относятся: лазерная коагуляция новообразованных сосудов, фотодинамическая терапия, кератопротезирование и кератопластика.
Неоваскуляризация роговицы
Разрастание новообразованных сосудов – патология с довольно широким распространением в практической офтальмологии. По данным статистики, во всем мире, пересадка роговицы сегодня необходима примерно 40 млн. человек из-за возникновения осложнений этого заболевания. Существует доказательство того, что на стадии деления находится лишь 0,01% эндотелиоцитов.
При хронической гипоксии, имеющийся показатель увеличивается буквально в десятки раз. При этом, стойкое снижение функции зрения наблюдается у 14,5% больных и у 20-25% пациентов существует высокий риск возникновения слепоты. Частота возникновения заболевания одинакова для лиц, как мужского, так и женского пола.
Особенность его распространения по географическому признаку – не выявлена.
Причины возникновения
К развитию данной патологии может приводить множество факторов. Однако, все они имеют общие черты, так как усиленная неоваскуляризация является компенсаторным ответом тканей на недостаток кислорода. К основные причинам чрезмерного ангиогенеза специалисты относят:
- Травматические повреждения. После травм глаз (ранений, ожогов) либо офтальмологических операций с вовлечение роговой оболочки, конъюнктивы и лимба, зачастую возникают грубые рубцы, приводящие к разрастанию новообразованных сосудов.
- Хронический кератит. Протекающие длительно воспалительные процессы (кератит, кератоконъюнктивит) осложняются гипоксией глазных оболочек, что дает старт началу неоангиогенеза.
- Дегенеративные и дистрофические изменения. Многочисленные изъязвления и рецидивирующие эрозии становятся стимулом для возникновения сосудистой пролиферации, которая обусловлена утолщением роговицы и дефицитом кислорода, поступающего к глубоким слоям глаза.
- Длительное использование контактных линз. Линзы становятся механической преградой для поступления кислорода. Возникновение первых симптомов неоваскуляризации является сигналом для использования пациентом линз с высокой кислородной проницаемостью, а лучше отказе от них и применения очков.
Патогенез
Роговица глаза является передней выпуклой оболочкой, не имеющей кровеносных сосудов. При этом, кровоснабжение и трофику ее обеспечивает находящаяся в области лимба сосудистая сеть. Пусковым механизмом к началу заболевания становится локальная гипоксия, из-за которой роговица лишается поступления необходимого количества кислорода.
Это становится причиной усиленной выработки оксида азота, приводящей к расширению сосудов между склерой и роговицей, а также повышению их проницаемости. Пролиферации эндотелиальных клеток также способствуют активация плазминогена и протеолитическая деградация базальной мембраны.
То есть, неоваскуляризация роговицы возникает из-за усиленного образования эндотелиоцитов, мобилизации клеток гладкой мускулатуры и перицитов.
Классификация
С точки зрения клинической картины, специалисты выделяют следующие типы заболевания роговицы:
- Поверхностная неоваскуляризация. Сосуды лимба переходят в роговицу в неизмененном виде.
- Глубокая неоваскуляризация. Направляющиеся от периферии к центру сосуды, врастают в толщу роговой оболочки. При этом пораженными оказываются средние и глубокие стромальные слои. Сосуды склеры и эписклеры выглядят как параллельно идущие ниточки.
- Смешанная неоваскуляризация. В процесс неоваскуляризации вовлечена вся толща оболочки полностью.
Признаки заболевания
Чрезмерный ангиогенез становится причиной разрастания сосудов по роговичной поверхности, тем самым ухудшая ее прозрачность. Первые стадии заболевания не сопровождаются значительной потерей остроты зрения.
Человек теряет его только тогда, когда процесс неоваскуляризации переходит на центральную зону роговицы. При сужении полей зрения возникает нарушение пространственного восприятия, сопровождающееся фотопсиями и метаморфопсиями.
При неоваскуляризации роговицы, пациенты, в большинстве случаев отмечают появление перед глазами темных пятен либо пелены, жалуются на быструю утомляемость глаз при зрительной работе.
Если в процесс неоваскуляризации вовлечен только один глаз, нарушается бинокулярное зрение. У больных зрелого возраста, это вызывает массу затруднений, так как при поражении оптической части, адаптироваться к монокулярному зрению практически невозможно.
Из-за непрекращающегося дискомфорта, который обусловлен помехами перед глазами, могут начаться головные боли.Чтобы снизить степень визуальных изменений, некоторые пациенты прибегают к использованию цветных линз, что еще сильнее усугубляет симптоматику.
При длительно текущей неоваскуляризации радиус кривизны роговицы изменяется, она утолщается, из-за чего индекс преломления увеличивается, зрение искажается.
Возможные осложнения
Особенно часто встречающимся осложнением неоваскуляризации роговицы является тотальное сосудистое помутнение.
При его возникновении, нормальный цвет пораженного глаза изменяется и появившееся бельмо становится причиной наступления слепоты.
Кроме того, пациенты с неоваскуляризацией роговицы составляют группу риска возникновения воспалительных и инфекционных процессов глазных сред (кератоконъюнктивит, кератит).
Аномальная неоваскуляризация зачастую сопровождается кровоизлияниями в переднюю камеру глаза. В редких случаях отмечается гемофтальм. На запущенных стадиях заболевания развивается полимегатизм, с возникновением необратимых изменений в размере и форме эндотелиоцитов.
Диагностика
В Центре коррекции зрения для постановки диагноза «неоваскуляризация роговицы» применяют только самую передовую, новую диагностическую аппаратуру. Проводимое обследование при этом включает:
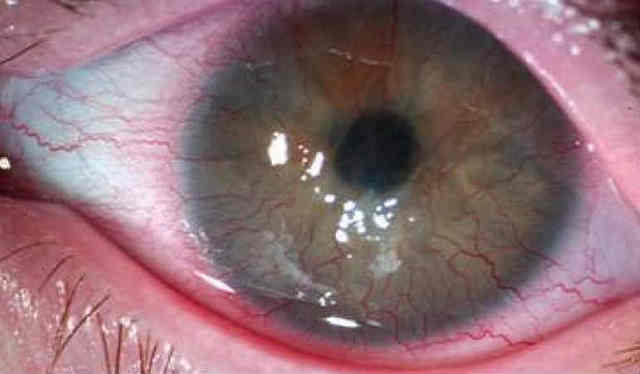
- Наружный осмотр. Он выявляет визуально определяемое прорастание новообразованных сосудов в форме «красных ниточек».
- Визометрию. Это базовый метод диагностики – определение остроты зрения по специальным таблицам. Острота зрения может варьироваться от незначительного снижения до полной утраты зрительных функций, что обусловлено степенью разрастания сосудов.
- Биомикроскопию. Применение данной методики весьма информативно для исследования прозрачности оптических сред органа зрения, выявления потенциально возможных процессов воспалительного и дистрофического характера. При поверхностной неоваскуляризации, он помогает выявить ток крови в аномальных сосудах.
- Кератометрию. Эта процедура позволяет определить радиус кривизны роговой оболочки и исследовать ее структурные изменения.
- УЗИ (В-сканирование). Цель проведения исследования – выявление осложнений и вторичных изменений, обусловленных прогрессированием процесса неоваскуляризации.
Лечение
При обращении пациентов в Глазную клинику на Курзенкова на ранних стадиях неоваскуляризации роговицы, специалисты помогут устранению этиологического фактора заболевания. Это снизит выраженность существующих уже клинических проявлений и исключит возможность прогрессирования патологического процесса.
При этом, происходит запустевание имеющихся новообразованных артериол, которые становятся слегка заметными «сосудами-привидениями». Достигается это консервативной терапией с применением капельных глюкокортикостероидов, которые закапывают в конъюнктивальную полость.
В некоторых случаях инстилляции заменяют/дополняют парабульбарными и субконъюнктивальными инъекциями стероидов.
В запущенных формах заболевания, пациентам Глазной клиники на Курзенкова смогут помочь с хирургическим лечением заболевания. Для этого, у нас выполняют:
- Фотодинамическую терапию. Это метод светоиндуцированной химиотерапии. Фотосенсибилизирующий агент избирательно накапливается в тканях, имеющих повышенную пролиферативную активность.
- Лазерную коагуляцию аномальных сосудов. Она выполняется поэтапно, от центра к периферии с коагуляцией капилляров и эндотелиальных каналов. Особенно эффективна данная методика при поверхностной форме заболевания. В отсроченном послеоперационном периоде известны случаи реканализации сосудов.
- Сквозную кератопластику. Оперативное вмешательство рекомендовано пациентам с ограниченным участком врастания сосудов в роговицу. Оно имеет целью удаление пораженного участка роговицы и замену его донорским трансплантатом.
- Кератопротезирование. Данный метод подходит пациентам с неоваскуляризацией глубокой формы или при осложнении патологии возникновением тотального сосудистого бельма. Особенностью операции является ее выполнение в два этапа. Кератопротез может быть установлен лишь через три месяца после установления его опорной пластины.
Прогноз и профилактика
Прогноз в отношении функции зрения при неоваскуляризации роговицы напрямую связан со степенью заболевания и интенсивностью прорастания сосудов. Острота зрения может быть полностью восстановлена лишь при своевременно начатом лечении. Это весьма актуально, так как специфических превентивных мер для предупреждения заболевания до сих пор нет.
К неспецифическим формам профилактики неоваскуляризации роговицы можно отнести: соблюдение техники безопасности на производстве и в быту (недопущение травм глаза), контроль продолжительности ношения контактных линз.
Кроме того, пациентам, использующим контактные линзы, рекомендуется проходить офтальмологический осмотр не менее раза в год, на предмет выявления ранних признаков неоваскуляризации роговицы и своевременного, адекватного лечения.
Стоимость лечения неоваскуляризации роговицы в Наро-Фоминске
Цена на лечение неоваскуляризации роговицы в Глазной клинике на Курзенкова определяются, исходя из индивидуального состояния глаз пациента и выбранной тактики лечения. С расценками Вы можете ознакомиться в разделе ЦЕНЫ.
Обращайтесь к профессионалам и мы сохраним Ваше зрение!
Неоваскуляризация роговицы — диагностика и лечение в Москве
Содержание
- Причины патологии
- Виды неоваскуляризации роговицы
- Диагностика
- Лечение
Неоваскуляризацией роговицы называют патологическое состояние, при котором вновь образованные сосуды прорастают на поверхность роговичной оболочки. В норме ткань роговицы не имеет собственных сосудов и выглядит как прозрачная гладкая оболочка глаза сферической формы. Кровоснабжение ее обеспечивается краевой сетью сосудов, которая локализуется в лимбальной области на самой периферии – в зоне перехода между роговицей, конъюнктивой и склерой.
Причины патологии
Факторов, становящихся причиной неоваскуляризации роговицы, довольно много, среди них, прежде всего, травмы и ожоги глаза. Вместе с тем, появление новообразованных сосудов способны провоцировать серьезные воспалительные и дегенеративные процессы роговицы, хирургические вмешательства на глазах и длительное ношение контактных линз.
Процесс неоваскуляризации запускается из-за гипоксии роговицы – нехватки кислорода. Дефицит кислорода — достаточный стимул для синтеза специфических веществ, которые выступают фактором роста новообразованных сосудов. Подобная реакция универсальна и возникает в ответ на поражения, приводящие к кислородному голоданию тканей в любом отделе организма.
Задача новообразованных сосудов — обеспечение кислородом и питанием области гипоксии. Одновременно с новообразованными сосудами в роговицу зачастую прорастает плотная фиброзная ткань — рубец.
Его появление является весьма благоприятным при восстановлении после воспалительных процессов, ожогов, травм, ведь рубцевание помогает процессу заживления, что означает благоприятный исход заболевания.
Однако с роговицей все иначе. Основное ее качество – прозрачность, обеспечивающая беспрепятственное прохождение световых лучей.
Рост новообразованных сосудов и рубцовой ткани серьезно снижают прозрачность роговицы.
Это становится причиной ухудшения качества зрения, а если процесс неоваскуляризации затрагивает центральную зону роговицы, снижение остроты зрения может сталь фатальным вплоть до слепоты.
Виды неоваскуляризации роговицы
В классификации неоваскуляризации роговицы специалисты выделяют три вида:
- Поверхностная. При ней новообразованные сосуды — это продолжение поверхностных сосудов с конъюнктивы, которые «перебрасываются», не изменяясь, на роговичную ткань через лимбальную область.
- Глубокая. Она характеризуется прорастанием сосудов, которые проникают в роговичные ткани из глубоких лимбальных слоев и направлены от периферии прямо к центру.
- Комбинированная. Она представляет собой симбиоз обоих названных видов.
Диагностика
Прорастание вновь образованных сосудов в роговичную ткань можно увидеть даже при внешнем осмотре без дополнительных средств исследования. Сочетание сосудов с фиброзной тканью выглядит, как тонкие красные веточки на поверхности глаза. При продвижении зоны таких сосудов к центральной части роговицы, пациент ощущает снижение остроты зрения.
Лечение
Ограничить последующую неоваскуляризацию и уменьшить уже имеющуюся может только своевременная диагностика и полноценное лечение заболевания глаз. В случае возникшего процесса неоваскуляризации, прозрачность роговицы восстанавливается путем проведения сложных реконструктивных операций: кератопластики и кератопротезирования.
При кератопластике в ходе вмешательства роговичная ткань пациента послойно или полностью заменяется донорским трансплантатом.
При кератопротезировании, которое является многоступенчатым вмешательством, хирург вначале формирует непрозрачное плотное бельмо, а затем имплантирует внутрь прозрачный оптический цилиндр.
Подобные операции принято выполнять, главным образом, для лечения ожоговых бельм, в случае отсутствия эффекта при пересадке донорской роговицы.
После этих операций улучшение остроты зрения происходит вследствие восстановления прозрачности роговицы в ее центральной зоне.
Однако, вновь образованные сосуды в каком-то количестве остаются и их численность может после операции даже увеличиться, так как вмешательство является определенной травмой глаза.
Бороться с новообразованными сосудами можно их запустеванием, которого добиваются различными методами воздействия: лазерной коагуляцией, криовоздействием, диатермокоагуляцией, фотодинамической терапией.
Все эти методы направлены на нарушение кровотока во вновь образованных сосудах, что приводит к их гибели. Кроме того, хорошие результаты показывают инъекции препаратов-блокаторов фактора роста сосудистого эндотелия, которые останавливают рост новообразованных сосудов и прекращают процесс неоваскуляризации.
Неоваскуляризация роговицы :: Симптомы, причины, лечение и шифр по МКБ-10
Название: Неоваскуляризация роговицы.
Неоваскуляризация роговицы
Неоваскуляризация роговицы. Это заболевание, при котором кровеносные сосуды лимба прорастают в строму роговой оболочки. Клинически патология проявляется снижением остроты зрения вплоть до слепоты, визуализацией сосудов в форме «красных веточек» на поверхности роговицы, нарушением бинокулярного зрения.
Для постановки диагноза применяется биомикроскопия глаза, визометрия, кератометрия, УЗИ глаза. Хирургическая тактика сводится к проведению кератопластики, кератопротезирования, лазерной коагуляции или фотодинамической терапии.
Консервативное лечение базируется на инстилляциях глюкокортикостероидов в полость конъюнктивы, их подконъюнктивальном и парабульбарном введении.
Неоангиогенез роговой оболочки – широко распространенная патология в практической офтальмологии. Согласно статистическим данным, около 40 млн. Пациентов во всем мире нуждаются в пересадке роговицы в связи с развитием осложнений этого заболевания. Доказано, что в норме только 0,01% эндотелиоцитов находится на стадии деления.
В состоянии хронической гипоксии этот показатель возрастает в десятки раз. У 14,5% больных наблюдается стойкое снижение зрительных функций. Риск развития слепоты составляет около 20-25%. Заболевание с одинаковой частотой встречается среди лиц мужского и женского пола. Географических особенностей распространений не отмечается.
Неоваскуляризация роговицы
Выделяют множество факторов, приводящих к данному заболеванию. Все они имеют единый механизм развития, поскольку усиленный ангиогенез – это компенсаторная реакция тканей на дефицит кислорода. Основные причины неоваскуляризации: • Травматические повреждения.
Вследствие травм (ранений, ожогов глаз) или хирургических вмешательств в области роговой оболочки, орбитальной конъюнктивы и лимба образуются рубцовые дефекты, которые приводят к глубокой неоваскуляризации. • Хронический кератит. Длительное течение воспалительных процессов (кератит, кератоконъюнктивит) становится причиной гипоксии оболочек глаза и провоцирует неоангиогенез.
• Дегенеративно. Дистрофические изменения. Множественные язвенные дефекты и рецидивирующие эрозии стимулируют сосудистую пролиферацию из-за утолщения роговой оболочки и недостаточного поступления кислорода в глубокие слои. • Длительное ношение контактных линз. Заболевание развивается из-за механической преграды на пути поступления кислорода.
При высоком риске или первых симптомах патологии пациенту рекомендуют использовать линзы с высокой кислородной проницаемостью и чередовать их с ношением очков.
В норме роговица – это оболочка глазного яблока, лишенная кровеносных сосудов. Ее кровоснабжение и трофику обеспечивает сосудистая сеть, расположенная в области лимба. Пусковой фактор развития заболевания – региональная гипоксия, при которой в роговицу поступает недостаточное количество кислорода.
Это приводит к усиленной секреции оксида азота, что проявляется расширением и повышением проницаемости сосудов на границе склеры и роговой оболочки. Протеолитическая деградация базальной мембраны и активация плазминогена способствуют пролиферации эндотелиальных клеток.
Усиленное образование эндотелиоцитов, мобилизация перицитов и клеток гладкой мускулатуры лежат в основе неоваскуляризации роговицы.
С клинической точки зрения офтальмологи выделяют следующие формы неоваскуляризации роговицы: • Поверхностная. Сосуды с области лимба в неизмененном виде переходят на роговицу. • Глубокая.
Сосуды, направляясь от периферических отделов к центральным, врастают в толщу роговицы. Поражаются средние и глубокие слои стромы. Склеральные и эписклеральные сосуды имеют вид параллельно идущих ниточек. • Смешанная.
Процесс неоваскуляризации затрагивает всю толщу оболочки.
Усиленный ангиогенез приводит к разрастанию сосудов на поверхности роговой оболочки, что влечет за собой снижение ее прозрачности. На начальных стадиях заболевания острота зрения снижается незначительно. Если процесс неоваскуляризации достигает центральной зоны, больной полностью теряет зрение.
Сужение зрительных полей сопровождается нарушением пространственного восприятия. Возможно возникновение фотопсий и метаморфопсий.
Пациенты с неоваскуляризацией роговицы предъявляет жалобы на появление темных пятен или «пелены» перед глазами, отмечают повышенную утомляемость при выполнении зрительной работы.
Наиболее распространенное осложнение неоваскуляризации роговицы – тотальное сосудистое помутнение. Помимо изменения нормального цвета глаз, бельмо приводит к слепоте.
Пациенты с данной патологией входят в группу риска развития воспалительных и инфекционных заболеваний (кератоконъюнктивит, кератит). Патологическая неоваскуляризация часто осложняется кровоизлиянием в переднюю камеру глаза. Редко интенсивный ангиогенез выступает причиной гемофтальма.
На поздних стадиях развивается полимегатизм, при котором наблюдается необратимое изменение размеров эндотелиоцитов.
С целью постановки диагноза проводят наружный осмотр и комплекс офтальмологических исследований. Визуально определяется прорастание сосудов в виде «красных ниточек». Офтальмологическое обследование предусматривает: • Визометрию. Измерение остроты зрения – базовый метод диагностики.
В зависимости от степени разрастания сосудов острота зрения варьирует от незначительного снижения зрительных функций до их полной утраты. • Биомикроскопию глаза. Методика позволяет изучить степень прозрачности оптических сред глаза, выявить признаки воспалительных и дистрофических изменений.
При поверхностной форме определяется ток крови в новообразованных сосудах. • Кератометрию. Исследование дает возможность изучить структуру роговой оболочки, определить, насколько изменился радиус ее кривизны. • УЗИ глаза.
Цель проведения ультразвукового исследования в В-режиме – выявить вторичные изменения, связанные с прогрессированием неоваскуляризации.
На ранних стадиях устранение этиологического фактора исключает прогрессирование заболевания или снижает выраженность клинических проявлений. Новообразованные артериолы запустевают и приобретают вид едва заметных «сосудов-привидений».
Консервативная терапия сводится к инстилляциям глюкокортикостероидов в конъюнктивальную полость или к парабульбарному и подконъюнктивальному введению. Хирургическое лечение применяется при далеко зашедших формах и включает: • Сквозную кератопластику. Методика используется при врастании сосудов в роговую оболочку на ограниченном участке.
После удаления измененного участка роговицы на его место подшивают донорский материал. • Кератопротезирование. Это – метод выбора в лечении пациентов с глубокой формой неоваскуляризации или с осложненным течением патологии из-за возникновения тотального сосудистого бельма.
Кератопротез устанавливают только спустя 3 месяца после имплантации опорной пластинки. • Лазерную коагуляцию неососудов. Проводится поэтапная коагуляция эндотелиальных каналов и капилляров от центральной части к периферии. Методика более эффективна при поверхностном варианте заболевания.
В позднем послеоперационном периоде возможна реканализация сосудов. • Фотодинамическую терапию. Метод базируется на светоиндуцированной химиотерапии. Фотосенсибилизатор селективно накапливается в тканях с повышенной пролиферативной активностью.
Прогноз для жизни при неоваскуляризации роговицы благоприятный, прогноз в отношении зрительных функций зависит от степени прорастания сосудов. В большинстве случае своевременное лечение обеспечивает полное восстановление остроты зрения. Специфические превентивные меры не разработаны.
Неспецифическая профилактика включает соблюдение техники безопасности в условиях производства, контролирование длительности ношения контактных линз в течение суток. Пациенту, который носит линзы, необходимо обращаться за консультацией к специалисту не реже одного раза в год и выбирать линзы с высоким коэффициентом пропускания кислорода.
42a96bb5c8a2acfb07fc866444b97bf1 Модератор контента: Васин А.С.
Сосудистая (неоваскулярная) глаукома глаза — причины и лечение
Неоваскулярная глаукома встречается довольно часта и обусловлена рубеозом радужки (неоваскуляризацией радужки). Чаще всего патогенез заболевания обусловлен серьезной хронической ишемией сетчатки. При этом возникают зоны гипоксии, клетки которых в процессе реваскуляризации продуцируют особые вещества, вызывающие вазопролиферацию.
Помимо прогрессирующей неоваскуляризации в зоне сетчатки, эти же вещества воздействуют и на передний сегмент глазного яблока. В результат возникает рубеоз радужки, формируется фиброваскулярная мембрана в угле передней камеры.
Все это приводит к нарушению оттока водянистой влаги из глаза, а затем и ко вторичной закрытоугольной глаукоме, которая оказывается резистентной к большинству типов лечения.
Профилактикой этого типа глаукомы является ранняя фотокоагуляция при помощи лазера ишемических зон сетчатки.
Причины
Примерно в 36% случаев нарушение кровотока в сетчатке связано с окклюзией ее центральной вены. При этом у половины пациентов с таким заболеванием развивается неоваскулярная глаукома.
При флуоресцентной ангиографии можно выявить обширное свечение контраста в периферической области сетчатки. Это является признаком высокого риска развития неоваскулярного типа глаукомы. Обычно после заболевания глаукому выявляют через три месяца (так называемая стодневная глаукома).
При этом сроки повышения внутриглазного давления могут различаться от месяца до двух лет.
Сахарный диабет также является причиной формирования неоваскулярной глаукомы примерно в 32% случаев). Обычно это происходит в результате длительно текущего заболевания, когда возникает пролиферативная ретинопатия. Чтобы снизить риск развития глаукомы, можно провести панретинальную фотокогуляцию.
Однако после удаления катаракты риск развития глаукомы увеличивается. Только регулярная диспансеризация в течение первого месяца после экстракции катаракты помогает выявить ранние признаки рубеоза радужки.
К ускорению развития рубеоза радужки может привести витрэктомия в зоне плоской части цилиарного тела.
Другими причинами формирования витреоретинальной глаукомы являются: сужение сонной артерии, центральной артерии сетчатки, старые отслойки сетчатки, внутриглазные опухоли и хроническое воспаление.
Классификация
По степени выраженности неоваскуляризации этот тип глаукомы можно разделить на:
- Рубеоз радужки.
- Вторичную открытоугольную глаукому.
- Вторичную синехиальную закрытоугольную глаукому.
Рубеоз радужки
Клинические особенности рубеоза радужки включают:
- Наличие мелких капилляров по зрачковому краю. Обычно они представлены красными узелками или печками. Их можно не заметить при осмотре без использования большого увеличения.
- Новые сосуды расположены по поверхности радужки радиально, они направлены к углу глаза и могут соединять между собой расширенные кровеносные сосуды. В этой стадии уровень внутриглазного давления находится в норме, а вновь образованные сосуды иногда регрессируют спонтанно или на фоне лечения.
Так как неоваскуляризация передней камеры (без вовлечения зрачка) может быть связана с окклюзией центральной вены сетчатки, следует соблюдать осторожности при выполнении гониоскопии.
Лечение рубеоза радужки проводят при помощи:
- Панретинальной фотокоагуляции, которую имеет смысл выполнять на ранних сталиях патологии. Это помогает предотвратить развитие неоваскулярной глаукомы и часто приводит к обратному развитию патологических сосудов.
- Ретинальная хирургия используется в том случае, когда рубеоз имеется после витрэктомии у пациентов с отслойкой сетчатки или сахарным диабетом. При успешной операции рубеоз может регрессировать. Дополнительно иногда проводят панретинальную лазеркоагуляцию.
Вторичная октрытоугольная глаукома
Клиническое течение вторичной открытоугольной глаукомы имеет некоторые особенности:
- Вновь образованные сосуды направлены перпендикулярно по поверхности радужки, они направлены к ее корню.
- Иногда неоваскулярные участки распространяются на склеральные шпоры и поверхность ресничного тела. При этом они проникают в угол передней камеры глаза, где сосуд разветвляется и вызывает формирование фиброваскулярной мембраны. Последняя блокирует трабекулярную зону и приводит к развитию открытоугольной глаукомы.
Лечение этого типа глаукомы проводят при помощи:
- Медикаментозной терапии. При этом методика сходна с лечением первичной открытоугольной глаукомы, но следует избегать применения миотиков. Чтобы купировать воспаление назначают большие дозы глюкокортикостероидов, а стабилизации процесса удается добиться при назначении 1% атропина.
- Панретинальная фотокоагуляция не предотвращает формирование фиброваскулярной мембраны и используется только при медикаментозной стабилизации уровня внутриглазного давления.
Вторичная закрытоугольная глаукома
Этот тип глаукомы развивается в результате сокращения фиброваскулярной ткани. Это приводит к натяжению и смещению корня радужки к трабекулярной сети. В результате угол передней камеры глаза закрывается (это происходит по окружности наподобие молнии).
Клинические особенности вторичной закрытоугольной глаукомы включают:
- Боль и застойную инъекцию;
- Значительное снижение остроты зрения;
- Высокий уровень внутриглазного давления, отек роговицы;
- В водянистой влаге имеется взвесь крови, белки, попавшие туда сквозь стенку новообразованного сосуда;
- Выраженный рубеоз радужки, который сопровождается изменением формы зрачка (иногда возникает его выворот из-за сокращения фиброваскулярной мембраны);
- Гониоскопическое исследование позволяет выявить синехиальное закрытие угла, в результате чего за линией Шабле невозможно визуализировать структуры.
Так как прогноз при этом типе глаукомы для зрения неблагоприятный, то основной целью лечения является устранение боли:
- Медикаментозная терапия включает местные и системные лекарства для снижения давления внутри глаза (за исключением миотиков). Чтобы стабилизировать процессы воспаления используют атропин и высокие дозы стероидов.
- При отслойке сетчатки назначают аргонлазерную коагуляцию. Если в глазном яблоке оптические среды непрозрачны, то проводят транссклеральную диодлазерную коагуляцию или криокоагуляцию сетчатки.
- В качестве операций можно проводить трабекулэктомию с использованием миоцина или дренажные вмешательства. Если операция успешна, то уровень внутриглазного давления стабилизируется, однако может возникнуть субатрофия глаза и исчезновение цветовосприятия. Однако основная цель этой методики – купирование боли.
- Транссклеральную диодлазерную циклоредукцию проводят для стабилизации процесса и нормализации офтальмотонуса. Ее можно сочетать с медикаментозным лечением.
- Для купирования болевого синдрома используют также ретробульбарную алкоголизацию, однако иногда она вызывает постоянный птоз.
- Энуклеация является крайней мерой и проводится при отсутствии эффекта от других методик.
Дифференциальная диагностика
Следует отличать неоваскулярную глаукому от некоторых заболеваний глаз:
- Первичная застойная закрытоугольная глаукома. Иногда при неоваскулярной глаукоме возникает внезапная боль, отек роговицы, застой. При гониоскопии, которую проводят после ликвидации отечных явлений (с использованием глицерола или местных гипотензивных препаратов), угол передней камеры может быть не изменен.
- Воспаление после выполнения витрэктомии пациентам с сахарным диабетом иногда вызывает застой, временное повышение внутриглазного давления, васкуляризацию радужки. Эти признаки могут быть ошибочно приняты за неоваскулярную глаукому. Чтобы поставить окончательный диагноз, необходимо провести курс активной стероидной терапии.
Миопическая хориоидальная неоваскуляризация (мХНВ) – Bayer Pharmaceuticals Россия
Миопическая хориоидальная неоваскуляризация – это серьезная патология органа зрения, которая может привести к слепоте при отсутствии должного лечения.
Миопия – это медицинский термин, означающий близорукость.
При нормальном зрении глазное яблоко имеет почти идеально круглую форму. Лучи света проникают в глаз и фокусируются на сетчатке, светочувствительной ткани в задней части глаза, в результате чего получается четкое изображение.
При миопии глазное яблоко слегка удлинено, и поэтому лучи света проникают в глаз, но фокусируются перед сетчаткой, из-за чего далеко расположенные предметы кажутся расплывчатыми или не в фокусе, а близко расположенные видны четко. Миопия встречается у множества людей и обычно корректируется ношением очков или контактных линз.
У некоторых людей, страдающих миопией высокой степени (-6 D и более), глазное яблоко удлинено сильно, что приводит к растяжению и истончению различных структур глаза: склеры (белочной оболочки), сетчатки и хориоидеи (слоя кровеносных сосудов между сетчаткой и склерой). Это заболевание называется патологической миопией и носит дегенеративный характер, то есть со временем усугубляется. Примерно у 1 из 50 человек с миопией развивается патологическая миопия 1 степени.
Что такое миопическая хориоидальная неоваскуляризация?
Патологическая миопия может привести к заболеванию, известному как миопическая хориоидальная неоваскуляризация (миопическая ХНВ). Основным проявлением данной патологии является образование новых, несовершенных патологических кровеносных сосудов хориоидеи, из которых может просачиваться жидкость, вызывая отек в глазу.
У людей с миопической ХНВ может отмечаться снижение остроты зрения, его искажение (метаморфопсии) и/или появление слепых или серых пятен в центральном поле зрения (скотома).
Миопическая ХНВ является серьезным заболеванием, которое при отсутствии лечения может привести к значимой потере зрения. Так, большинство людей с миопической ХНВ к 10 году после начала заболевания становятся инвалидами по зрению при отсутствии лечения. Примерно у 1 из 10 человек с патологической миопией возникает миопическая ХНВ 2 степени.
Миопия тяжелой степени особенно часто встречается в Азии. Например, в Японии патологическая миопия является второй по распространенности причиной слепоты.
Из-за чего возникает миопическая хориоидальная неоваскуляризация?
Фактор роста эндотелия сосудов (Vascular endothelial growth factor, VEGF) представляет собой природный белок, который в норме участвует в процессе образования новых кровеносных сосудов (ангиогенез) для поддержания роста тканей и органов тела. При этом анатомические изменения, происходящие в глазу при патологической миопии, приводят к дегенерации сетчатки, нехватке ее питания, что в свою очередь стимулирует выработку VEGF и рост патологических сосудов там, где этого не должно быть.
Как лечится миопическая хориоидальная неоваскуляризация?
Для лечения миопической ХНВ может применяться высокоэнергетический лазер (фотокоагуляция) или комбинация лекарственного препарата, называемого фотосенсибилизатором, и локализованного лазера особого типа (фотодинамическая терапия). Оба эти вида лечения предназначены для закрытия «протекающих» патологических кровеносных сосудов в глазу и позволяют стабилизировать зрение.
В настоящее время все более широкое применение начинает получать патогенетически оправданная терапия мХНВ, воздействующая непосредственно на VEGF (анти-VEGF терапия). Функция лекарственных препаратов данной группы заключается в блокировке действия VEGF и подавлении роста патологических кровеносных сосудов.
Компания «Байер» также имеет в своем офтальмологическом портфеле анти-VEGF терапию, которая помогает улучшить зрение у пациентов с миопической ХНВ. Механизм действия препаратов данного класса заключается в блокировке роста новых кровеносных сосудов и уменьшении способности жидкости проникать через стенки кровеносных сосудов.

 Неоваскуляризация роговицы
Неоваскуляризация роговицы 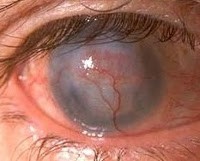 Неоваскуляризация роговицы
Неоваскуляризация роговицы