Неврит зрительного нерва – патология, характеризующаяся быстрой и часто обратимой потерей зрения на один или оба глаза. В большинстве случаев она диагностируется у женщин в возрасте от 18 до 50 лет. Неврит требует экстренного лечения в условиях стационара.
Поделиться:
Неврит зрительного нерва развивается на фоне следующих причин:
- воспаление головного мозга и оболочек;
- острые и общие хронические инфекции;
- сахарный диабет;
- инфекции ЛОР-органов;
- алкогольная интоксикация;
- механическое повреждение глазного яблока;
- рассеянный склероз;
- офтальмологические воспалительные заболевания;
- генетические мутации.
Булацкий Сергей Олегович Ортопед • Травматолог • стаж 14 лет
- 24 Марта 2021 года
- Дата проверки: 24 Марта 2021 года
- Дата обновления: 07 Декабря 2021 года
Патология сопровождается такими симптомами:
- боль, возникающая при движении глазом;
- нарушение восприятия цвета;
- снижение остроты зрения;
- болевые ощущения в глазу без движения;
- головная боль;
- тошнота;
- нарушение периферического зрения;
- ухудшение зрения после тренировок, горячего душа или бани;
- слепое пятно в центре фокуса зрения.
В течение нескольких дней у больного отмечается ухудшение остроты зрения. Он ощущает болевой синдром в области глазницы надбровной дуги, усиливающийся при моргании и других движениях глазом. Прямая реакция зрачка на свет ослабляется, а содружественная фотореакция расширяется.
При хроническом алкоголизме или при злоупотреблении сигаретами у пациента возникает поражение папилломакулярного пучка. Оно встречается у мужчин после 30 лет.
Клиническая картина схожа с симптомами хронического ретробульбарного неврита, при этом глазное дно остается нормальным. Реже диагностируется относительная центральная скотома с неизмененными периферическими границами.
При отказе от алкоголя и курения у больного уменьшается скотома и повышается острота зрения. Побледнение височной части диска зрительного нерва при этом сохраняется.
Врачи выделяют 2 основных вида неврита:
- Оптический папиллит. Воспаление внутриглазного отдела нерва.
- Ретробульбарный неврит. Характеризуется повреждением отдела нерва, лежащего за глазным яблоком.
Заболевание может протекать в 2 формах:
- Мононеврит – поражение только одного периферического нерва.
- Полиневрит – воспаление одновременно нескольких нервов.
В первую очередь, врачу следует дифференцировать неврит зрительного нерва от застойного диска и псевдоневрита. Наиболее информативными диагностическими методами считаются офтальмоскопическое исследование, периметрия, оценка остроты зрения, УЗИ, измерение внутриглазного давления и электроретинография.
Чаще всего проводится офтальмоскопия. Если у пациента неврит зрительного нерва, то врач ориентируется на ряд показателей в ходе исследования:
- покраснение глаза;
- отечность диска зрительного нерва и нечеткость его контуров;
- наличие очагов кровоизлияний в сетчатке, снижающие зрительные функции;
- расширение сосудов диска зрительного нерва;
- бледность диска и размытые границы при выраженном воспалении.
В некоторых случаях рекомендуется провести МРТ с использованием гадолиния. С его помощью врач увидит уплотненный и увеличенный зрительный нерв. Также на МРТ можно обнаружить клинические признаки рассеянного склероза. Такой метод диагностики показан молодым пациентам с болевыми ощущениями в глазах при движении и потерей зрения.
При появлении боли в глазу и других неприятных симптомов следует обратиться к офтальмологу или неврологу. Прогноз зависит от течения основного заболевания. Большинство пациентов излечивается от неврита за 2-3 месяца. При отсутствии системных болезней зрение полностью восстанавливается, но в 25% случаев патология носит рецидивирующий характер.
Кандидат медицинских наук
Главный врач ЦМРТ Москва
Профессор • Доктор медицинских наук
Главный врач ЦМРТ Санкт-Петербург
Главный врач центра “Телерадиомедицина”
Врач первой категории
Кандидат медицинских наук
При неврите зрительного нерва требуется комплексный подход к лечению. Терапия направлена на подавление воспалительного процесса, устранение отека, уничтожение патогенных микроорганизмов, подавление аллергической реакции, улучшение обменных и окислительных процессов, нормализацию состояния иммунитета.
Пациенту назначают препараты, содержащие стероиды. Продолжительность приема – 2 недели. Также больному показаны антибиотики широкого спектра действия и нестероидные противовоспалительные средства.
Для восполнения дефицита важного для зрения витамина B необходимо принимать витаминные препараты. Иногда их вводят внутримышечно.
Нередко проводят пульс-терапию метилпреднизолоном внутривенно, затем следует перейти на пероральный прием преднизолона.
Хорошо себя зарекомендовали в борьбе с невритом физиопроцедуры: магнитотерапия, фонофорез и электрофорез.
У 76% женщин и 34% мужчин с невритом зрительного нерва наблюдается такое осложнение, как рассеянный склероз. Также одним из опасных последствий заболевания врачи называют атрофию зрительного нерва.
Для предотвращения неврита зрительного нерва необходимо соблюдать такие правила:
- избегать травм глазного яблока;
- своевременно лечить очаги хронической инфекции;
- не пренебрегать осмотром у врача-офтальмолога и невролога;
- отказаться от вредных привычек.
«Визуализация зрительного нерва в диагностике и мониторинге ретробульбарного неврита» Т. Н. Юрьева, Е. К. Аюева, О. В. Сухарчук, А. А. Худоногов, Е. В. Бурлакова, 2011.
«Ретробульбарный неврит зрительного нерва» С. Ю. Кухтик, К. С. Танцурова, М. Ю. Попова, 2016.
«Невриты зрительного нерва: особенности клинического течения, диагностики, лечения и исходов» Е. С. Борисевич, Ю. Д. Клюйко, Д. Ю. Шамаль, Т. В. Качан. «Зрительный нерв» Большая Медицинская Энциклопедия.
«Зрительный нерв» Большая Медицинская Энциклопедия.
Москалева В. В. Редактор • Журналист • Опыт 10 лет
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Подробнее
круглосуточная запись по тел.
+7 (812) 748-59-05
Нужна предварительная консультация? Оставьте свои данные, мы вам перезвоним и ответим на все вопросы
Жжение в глазах
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жжение в глазах: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Жжение в глазах, ощущение песка, зуда – крайне неприятные симптомы, которые могут возникать как в результате сильного перенапряжения, длительного сидения за компьютером, неблагоприятных условий окружающей среды, так и на фоне различных заболеваний и патологических процессов. Попытки самостоятельно избавиться от жжения в глазах могут только усугубить состояние, особенно когда причина не ясна. Разновидности жжения в глазах Общепринятой классификации состояний и заболеваний, проявляющихся ощущением жжения в глазах, не существует, поэтому следует ориентироваться на причины, вызывающие данное состояние – они могут быть эндогенными и экзогенными.
Возможные причины жжения в глазах
Сильный ветер, задымление или большое количество пыли – достаточно частая причина жжения в глазах. Если глаза успокаиваются после прекращения действия раздражающего фактора, повода для беспокойства нет.
Жжение в глазах может быть реакцией на попадание химических веществ, таких как шампунь, мыло, хлорированная вода бассейна, косметика и т.д.
Длительное ношение контактных линз также может вызывать неприятные ощущения, которые человек описывает как жжение, или песок в глазах. Дискомфорт глаз (жжение в сочетании с зудом и покраснением) часто сопутствует аллергическим реакциям на смог, дым, пыль, плесень, пыльцу или перхоть домашних животных. Однако даже чистый, но горячий и сухой воздух может вызвать столь неприятный симптом – это объясняется тем, что слезная пленка, защищающая глаза, быстро высыхает и не успевает восстановиться. Попадание инородного предмета в глаза также может привести к жжению, зуду и рези. Конъюнктивит (воспаление слизистой оболочки глаза) различной этиологии, в том числе ставший осложнением ОРВИ, гриппа и других инфекционных заболеваний, всегда проявляется жжением в глазах. Предвестником конъюнктивита может быть так называемый ячмень (воспаление волосяного мешочка ресницы или сальной железы Цейсса). Таким образом, появление жжения в глазах характерно для следующих заболеваний и состояний:
- Синдром сухого глаза.
- Конъюнктивит (воспаление слизистой оболочки глаза).
- Блефарит (воспаление кожи век).
- Кератит (воспалительный процесс в роговице глаза).
- Хронический мейбомиит (воспаление желез, находящихся в веке).
- Орбитальный целлюлит.
- Увеит.
- Офтальморозацеа.
- Аутоиммунные заболевания (синдром Шегрена).
- Некорректное использование контактных линз.
- Травмы глаз.
К каким врачам обращаться при жжении в глазах Лечением заболеваний глаз занимается врач-офтальмолог. Он назначает необходимые анализы, проводит дополнительные специализированные обследования. В случае подозрения на инфекционное или аутоиммунное заболевание может потребоваться консультация врача-инфекциониста и ревматолога.
Диагностика и обследования при жжении в глазах
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение диагностических исследований помогут установить правильный диагноз.
- Клинический анализ крови с развернутой лейкоцитарной формулой необходим для выявления воспалительных процессов при различных инфекционных заболеваниях.
Что делать при появлении жжения в глазах
- Нельзя тереть глаза, закапывать глазные капли без назначения врача, надевать контактные линзы.
- Внимательно подходите к выбору косметики, особенно при наличии аллергических реакций в анамнезе.
- Тщательная гигиена, мытье рук, регулярная уборка помещения от пыли, соблюдение всех правил при ношении контактных линз и регулярное посещение офтальмолога для профилактических осмотров помогут избежать множества проблем с глазами.
- Лечение жжения в глазах
Если жжение вызвано попаданием в глаза бытовой химии, косметики, парфюмерии, первое, что нужно сделать, – снять контактные линзы (при их наличии). Затем промыть глаза увлажняющими каплями или искусственной слезой, если они есть под рукой, либо использовать кипяченную (не горячую!) или бутилированную воду. Обычная вода из-под крана может содержать различные микроорганизмы, что только усугубит ситуацию, поскольку существует риск инфицирования глаз. Холодные влажные компрессы на закрытые глаза также помогают уменьшить жжение. Если в глаза попало средство, к которому есть инструкция, следует внимательно ознакомиться с ней, часто там даны рекомендации на такой случай. Удалять из глаза песчинки следует аккуратно, уголком чистой салфетки или ватной палочкой, ни в коем случае не руками. Следует избегать переутомления, длительной нагрузки на глаза. В качестве профилактики пересыхания роговицы можно применять увлажняющие капли для глаз, искусственную слезу. Если жжение в глазах носит упорный характер, следует обратиться за офтальмологической помощью, не заниматься самолечением. Если жжение в глазах связано с бактериальной инфекцией, врач может порекомендовать антибактериальные глазные капли. Продолжительность лечения, кратность использования и вид лекарственного препарата определяет врач после тщательного обследования пациента и проведения всех необходимых тестов. Терапия синдрома «сухого глаза» включает несколько направлений:
- стимуляцию слезопродукции,
- создание условий для сокращения оттока слезной жидкости,
- создание условий для уменьшения испарения слезной пленки,
- использование препаратов — заменителей слезы.
Кроме того, показано ношение солнцезащитных очков с фильтром высокой степени защиты, чтобы обезопасить глаза от ультрафиолета и прогрессирования повреждения оболочек глаза.
В редких случаях синдром сухого глаза требует оперативного вмешательства.
Если причиной жжения в глазах стала аллергия, назначают антигистаминные глазные капли или таблетки.
Источники:
- Бржеский В.В. Синдром «сухого глаза» – болезнь цивилизации: современные возможности диагностики и лечения. Журнал «Медицинский вестник». 2013. С. 114–117.
- Жилякова Е.Т., Новикова М.Ю., Новиков О.О. К проблеме профилактики и лечения инфекционных заболеваний глаз. Журнал «Научный результат». Т. 2, № 3, 2016. С. 1–8.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Давящая боль в глазах: причины и лечение
Иногда мы испытываем дискомфорт особого рода – кажется, что болит то ли голова, то ли глаза. Эта боль возникает в районе носовых пазух или в задней части глаза. Иногда она пульсирующая, иногда – постоянная. Это состояние нас очень пугает и хочется узнать, чем вызвана эта боль? Что можно сделать, чтобы ее облегчить? Может что-то не так со зрением?
Давайте для начала ответим на последний вопрос.
Ученые из Американской академии офтальмологии определили «боль в глазах» как «физический дискомфорт, вызванный глазным или другим заболеванием». Но ученые подчеркивают при этом, что «место боли не обязательно указывает на причину боли».
В большинстве случаев причина головной боли, ощущаемой в глазах, может скрываться в совсем другом месте. Мы чувствуем боль именно в этом месте из-за сети взаимосвязанных сенсорных нервов, которые пронизывают все ткани организма.
«Почти все структуры головы, чувствительные к боли, переносят ощущение боли в область глаз», – рассказывает доктор Марк У. Грин, доктор медицины, профессор неврологии в Медицинской школе Икана при больнице Mount Sinai в Нью-Йорке. «То, что болит глаз, не означает, что проблема в самом глазу. На самом деле, это случается довольно редко».
Грин советует помнить одно полезное правило: если белая часть глаза (склера) не покраснела, и нет жалоб на зрение – нечеткую или искаженную картинку, весьма маловероятно, что головная боль связана с самими глазами.
Распространенные причины боли в глазах
Мигрень
Мигрень – самый распространенный тип головной боли, которая лишает нас радости жизни.
Это головная боль, приступы которой напоминают приливы, она может продолжаться до 72 часов, ее частая характеристика – сильная пульсирующая боль с одной стороны головы и за глазами.
Боль может ощущаться и в затылочной части головы. Другие классические симптомы мигрени – тошнота, рвота и чувствительность к свету, запахам и звукам.
«Мигрень произошла от термина «migraine», что означает «боль в половине головы». Людям с мигренью приходится очень тяжко, – говорит Грин. – «Это сильная боль, причем она бывает разных типов, то есть имеется несколько видов головной боли. Люди могут чувствовать себя по-разному, но у них у всех мигрень».
Предшествовать головной боли могут зрительные расстройства – мигания света или ореолы вокруг источников света. Однако у большинства людей, страдающих мигренью, такие симптомы отсутствуют.
Есть много триггеров, которые могут запустить мигрень. К ним относятся усталость, эмоциональное напряжение, недостаток сна или чрезмерный сон, пропуск приема пищи, яркий или мерцающий свет, резкие запахи, громкие звуки, определенные продукты, а также изменения температуры и влажности.
- Существует и генетическая предрасположенность к мигрени: 70% пациентов сообщают, по крайней мере, об одном близком родственнике, который также страдал от мигрени.
- Мигрень, выявленную на достаточно ранней стадии, можно успешно лечить безрецептурными обезболивающими, но есть несколько рецептурных лекарств, которые можно использовать как в профилактических целях, так и для уменьшения количества приступов и уменьшения болевого симптома.
- Для лечения хронической мигрени и болезненных ощущений в глазах может потребоваться ежедневный прием лекарств.
Кластерные головные боли
Кластерная головная боль – это состояние, характеризующееся многочисленными и частыми приступами головных болей. Эти кластерные периоды могут длиться недели или месяцы, а затем следует период ремиссии, когда головные боли не возникают в течение нескольких месяцев или лет.
Кластерная головная боль обычно возникает быстро, иногда у боли бывают предвестники, болевые ощущения могут длиться до трех часов. Симптомы включают мучительную боль (часто головную боль за одним глазом), которая отдает в другие части лица, головы и шеи; красные и опухшие глаза; и чрезмерное слезоотделение.
Считается, что причинами кластерных головных болей могут быть аномалии в гипоталамусе (части мозга, которая контролирует многие важные функции организма). Что может вызывать боли пока не выявили, и лекарства от кластерных головных болей в глазах пока нет.
Лечение кластерных головных болей направлено на уменьшение тяжести симптомов, сокращение периода кластерных болей и предотвращение будущих приступов. Среди методов лечения – кислородная терапия, инъекции триптанов и местные анестетики.
Инфекции носовых пазух
Пазухи – это заполненные воздухом пространства черепа. Они расположены за носом, лбом и щеками, а также за глазами. Инфекция носовых пазух (гайморит) – частая причина боли, в том числе головной боли в глазах.
Мигрень часто ошибочно принимают за головную боль при инфекции носовых пазух. Лечение головной боли, локализующейся в носовых пазухах, включает устранение основной инфекции с помощью рецептурных антибиотиков и противоотечных средств.
Офтальмологические заболевания, вызывающие головную боль, локализующуюся за глазами
Наконец, существует ряд заболеваний глаз и других проблем, которые могут вызвать болевые ощущения в глазах. Среди них:
Глаукома
Глаукома – это заболевание глаз, при котором поражен зрительный нерв, что вызывает потерю периферического зрения, помутнение зрения, трудности с адаптацией к темноте и появление ореолов вокруг источников света.
Особый тип глаукомы — острая закрытоугольная глаукома, может вызывать тошноту и сильную головную боль за глазами. Если вы испытываете эти симптомы, вам следует немедленно обратиться к окулисту.
Склерит
Склерит – это сильное воспаление склеры или внешнего покрытия глазного яблока. Его чаще всего вызывают аутоиммунные заболевания. Среди симптомов — головная боль за глазом, красный или розовый цвет глаз, слезотечение и нечеткое зрение, а также светочувствительность.
Неврит зрительного нерва
Неврит зрительного нерва или воспаление зрительного нерва сопровождается болью в глазах или головной болью позади глаза, нечеткостью зрения, потерей цветового зрения, плавающими мушками, тошнотой и потерей зрения.
Болезнь Грейвса или базедова болезнь
Базедова болезнь – это аутоиммунное заболевание, связанное с неполадками в щитовидной железе. Базедова болезнь затрагивает глаза, они становятся очень выпуклыми, краснеют, веки втягиваются, у больных ограничена способность двигать глазами, изображение двоится, иногда может наблюдаться потеря зрения. В некоторых случаях болезнь Грейвса также может вызывать боль в глазах.
Когда обращаться к окулисту?
Если вы испытываете необычные боли за глазами, немедленно обратитесь к окулисту.
Если белок глаза поменял цвет, или вы испытываете тошноту или проблемы со зрением, связанные с головной болью, это признаки и симптомы острого приступа глаукомы, который может вызвать необратимую потерю зрения. Выясните, что вызывает боль в глазах. Запишитесь к офтальмологу и обязательно получите консультацию.
Проблемы пожилых. Заболевания век: диагностика и лечение
| Рисунок 1. Энтропион верхнего века при рубцовой пузырчатке |
Основная фунция век — защита роговицы от внешних воздействий. Веки также поддерживают постоянство среды для глаза, в том числе защищают слезную пленку, необходимую для деятельности роговицы.
Для адекватного функционирования век необходимо наличие ресниц определенной длины и формы, нормальный тонус мышц век, сохранность рефлексов моргания.
При нарушении хотя бы одной из этих составляющих нарушается и способность век выполнять их функции, что приводит к серьезным зрительным нарушениям и, возможно, слепоте.
Наиболее распространенные болезни век в пожилом возрасте обусловлены связанными со старением инволюционными изменениями, развитием опухолей (как доброкачественных, так и злокачественных) и системных заболеваний.
Блефарит, воспаление век — это очень распространенное заболевание, которое можно лишь контролировать, но не вылечить. Пациенты, как правило, жалуются на раздражение, жжение, ощущение инородного тела в глазах.
Симптомы сильно проявляются утром и уменьшаются в течение дня.
Клинически различают блефарит передний (охватывающий края век) и задний (в основном поражающий мейбомиевы железы), хотя обычно наблюдается их комбинация.
| Рисунок 2. При энтропионе ресницы царапают роговицу |
Передний блефарит требует ухода за веками и местного применения антибиотиков. Ресницы очищают разбавленным детским шампунем или содой (четверть ложки соды на чашку прохладной кипяченой воды; используется только свежеприготовленный раствор). Туалет век должен проводиться регулярно. Антибиотики наносятся на край века на короткое время, сразу после гигиенической процедуры.
Задний блефарит корректируется с помощью горячих компрессов и массажа век (для облегчения оттока застойного секрета мейбомиевых желез).
Курс системных антибиотиков, таких как тетрациклин, доксициклин и эритромицин, составляет при мейбомите от 6 недель до 6 месяцев. Механизм их действия неизвестен; предполагается, что они стабилизируют секрецию липидов.
Это нарушение расположения века, при котором край века повернут внутрь к глазному яблоку. Распознать состояние очень важно, поскольку подвернутое веко и ресницы могут повреждать роговицу, приводя к ее изъязвлению и вторичному инфицированию.
| Бактериальные инфекции, воспаление | |
| Ячмени | Инфицирование желез Цейса |
| Халазион | Инфицирование/воспаление мейбомиевых желез |
| Мейбомит | Уплотнение/воспаление мейбомиевых желез |
| Блефарит | Воспаление края века |
| Вирусные инфекции | |
| Простой герпес | Везикулярные высыпания |
| Герпес зостер | Сыпь и пузырьки по ходу тройничного нерва |
| Вирусные бородавки | Нитевидные повреждения |
| Контагиозный моллюск | Пупкообразные повреждения |
| Трихиаз | Ресницы направлены назад, как правило, из-за образования рубцов на веках |
| Блефароптоз (птоз) | Ослабление век |
| Дерматохалазион | Избыток кожи век |
| Блефароспазм | Непроизвольное тоническое и спастическое смыкание обоих век |
| Энтропион | Подворачивание края века |
| Эктропион | Выворачивание края века |
| Доброкачественные опухоли | |
| Папилломы | Бородавки, себоррейный кератоз, актинокератоз |
| Кератоксантома | Язва, заполненная кератином, окруженная быстрорастущей гиперплазированной тканью |
| Ксантеллазма | Желтоватые липидные бляшки в медиальной области глаза |
| Невусы | Пигментированные образования |
| Злокачественные опухоли | |
| Базальноклеточная карцинома | Плотные выступающие гранулированные узелки с центральными изъязвлениями |
| Чешуеклеточная карцинома | Опухоли с неровной поверхностью, вновь образованные или возникающие в местах солнечных ожогов |
| Сальная карцинома | Крайне злокачественная опухоль, “маскирующаяся” под халазион, хронический блефарит или базальноклеточную карциному |
Инволюционный (старческий) энтропион обусловливают дегенеративные изменения структуры века.
К ним относятся горизонтальная слабость века и/или сухожилий угла глазной щели, ослабление ретракторов века и мышц глазницы, а также атрофия тканей глазницы. Обычно старческий энтропион поражает нижние веки.
Пациент жалуется на раздражение, болезненность глаз; они могут покраснеть и воспалиться. Иногда происходит помутнение в тех местах роговицы, которые повреждаются ресницами.
Лечение проводится только при наличии клинической симптоматики и чаще всего бывает хирургическим. Оно направлено на восстановление функции ослабленных мышц, сокращающих веко. Временно, в ожидании хирургического вмешательства, прибегают к смазыванию роговицы, а также прикреплению клейкой ленты под нижним краем века (для предотвращения его подворачивания).
Рубцовый энтропион связан с укорачиванием и искривлением задней пластинки века. Причиной этого могут быть различные аутоиммунные нарушения (рубцовая пузырчатка), воспалительные, инфекции (трахома, герпес), хирургические вмешательства (энуклеация), травмы (тепловая, химическая, термическая).
Лечить рубцовый энтропион сложнее, чем инволюционный. Цель — устранить хроническое раздражение глаза с помощью местного смазывания, удаления ресниц и ороговевших участков, терапии основного заболевания, хирургического поворота века вместе со слизистой и пересадки других тканей (для замещения поврежденной рубцовой ткани хряща и конъюнктивы).
Эктропион — это неправильное положение века, при котором его край выворачивается наружу от глазного яблока. Нижнее веко поражается гораздо чаще, чем верхнее. Такое состояние может приводить к кератопатиям, гипертрофии конъюнктивы и слезотечению.
| Рисунок 3. Блефарит встречается очень часто; его нельзя вылечить, но можно контролировать его развитие |
Инволюционный эктропион — самая частая причина слезотечения — обусловлен ослаблением мышц, сокращающих нижнее веко, и сухожилия угла глаза. Лечение включает в себя горизонтальное укорачивание размера века и подтягивание сухожилий; проводится при развитии слезотечения или кератопатии.
Рубцовый эктропион обусловлен рубцеванием в сочетании с растяжением кожи. Повреждения вокруг глаз и последующее их рубцевание могут способствовать формированию эктропиона. Чтобы избежать этого, необходимо располагать рубцы параллельно, а не перпендикулярно краю века. Лечение состоит в расслабляющих операциях и пересадке тканей.
| Стафилококковый | Себорейный | Мейбомиевый | |
| Симптомы | Жжение и зуд | Жжение и зуд | Жжение и раздражение |
| Чешуйки | Твердые, ломкие | Сальные | Сальные |
| Мейбомиевы железы | Не изменены | Изменены (вязкие пробки и раздутые устья) | Изменены |
| Изъязвление | Есть | Нет | Нет |
| Кератит | Краевая поверхностная точечная кератопатия (ПТК) | ПТК | ПТК |
| Хордеола | Часто бывают ячмени | Редко | Обычно встречаются халазионы |
| Коньюнктивит | Всегда | Изредка | Всегда |
| Лечение | Гигиена век, антибиотики местно | Гигиена век,лечение дерматита | Гигиена век, горячие компрессы, антибиотики системно |
| Примечание: ПТК — поверхностная точечная кератопатия |
Паралитический эктропион развивается в результате повреждения седьмой пары черепномозговых нервов, что приводит к ослаблению нижнего века, неполному смыканию век и редкому морганию. Роговица становится раздраженной, сухой.
Для лечения местно применяют мази и временно обездвиживают височную часть нижнего века. Для постоянного обездвиживания нижнего века осуществляют хирургическое вмешательство — латеральную тарзоррафию — или формируют петлю для поддержки нижнего века.
При трихиазе ресницы обычно направлены к поверхности глаза, что часто сопровождается хроническим блефароконъюнктивитом или рубцовым конъюнктивитом. Лечение включает в себя механическую эпиляцию, электролиз и криотерапию, применяемые для разрушения и удаления травмирующих глаз ресниц, или хирургическое вмешательство, позволяющее отвернуть ресницы от глазного яблока.
Первое, что необходимо сделать при обнаружении опухоли века, — выяснить, не злокачественная ли она. Вся лишняя ткань, кроме явно воспаленной, подлежит гистологическому исследованию. На злокачественность указывают изъязвление, уплотнение, неровная поверхность, безболезненная местная телеангиоэктазия и неровные края.
| Рисунок 4. Мейбомит: веки выглядят воспаленными, красными и утолщенными, чешуек на ресницах немного |
Базальноклеточные карциномы (БКК) составляют более 90% злокачественных опухолей век. Обычно они поражают нижние веки, подвергающиеся воздействию солнечных лучей, и медиальный угол глаза. Классическая БКК представляет собой узелок с неровной поверхностью, телеангиоэказиями и закругленным краем, имеющий центральное изъязвление.
Лечение — полное удаление опухоли, подтвержденное гистологически. Альтернативными методами остаются радиотерапия и криотерапия, однако высокая частота рецидивов ограничивает их применение.
Чешуеклеточная карцинома (ЧКК) встречается гораздо реже, чем БКК, но является значительно более злокачественной. Она может возникать спонтанно или на областях солнечных ожогов и лучевого кератоза.
Опухоль поддается криотерапии и облучению, но методом выбора остается хирургическое вмешательство с гистологическим контролем тканей вокруг опухоли.
При рецидивах ЧКК требуются более травматичные операции — с полным удалением содержимого орбиты.
Сальная аденокарцинома встречается очень редко и требует тщательной диагностики. Это крайне злокачественная опухоль, обычно летальная, развивающаяся из мейбомиевых желез на хряще века или из желез Цейса.
Перечисленные опухоли могут “маскироваться” под доброкачественные состояния, такие как хронический блефарит и халазион. Любые атипичные проявления или устойчивость к лечению должны наводить на мысль о злокачественности процесса. Диагноз обычно ставится на основании биопсии участка века по всей толщине.
Литература
1. Woog J. J., Jakobiec F. A. Principles and Practice of ophtalmology — clinical practice. W. B. Saunders Co. Vol. 3 8: 1685-1859.
2. Arffa, R. C. Grayson’s diseases of the cornea. Mosby Year Book Inc, 1991 13: 295-309.
3. Tasman W., Jaeger E. A. Duanes’ clinical ophtalmology. Vol. 6 118, 123
Обратите внимание!
- Передний блефарит можно контролировать с помощью гигиены век — очистки краев век разбавленным детским шампунем или раствором бикарбоната натрия — и нанесения местных антибиотиков на край века после очистки
- При заднем блефарите применяют горячие компрессы и массаж век (для облегчения отхождения застойного секрета мейбомиевых желез) и назначают антибиотики системного действия, такие как тетрациклин, доксициклин и эритромицин
- При энтропионе подвернутое веко может повреждать роговицу, вызывая изъязвление и вторичное инфицирование. Лечение обычно хирургическое, направленное на восстановление упругости и уменьшение слабости века
- Первым шагом в лечении опухолей век является установление их злокачественности. Признаки злокачественности: изъязвление, уплотнение, неровная поверхность, безболезненная местная телеагиоэктазия и гранулированные края
Лечение макулодистрофии сетчатки («влажная» форма)
Макулодистрофия сетчатки (синонимы ВМД, макулярная дегенерация, ЦХРД) – это хроническое заболевание сетчатой оболочки глаза, которое возникает у людей старше 50 лет и имеет дистрофическую природу.
Болезнь вызывает постепенное, но необратимое разрушение светочувствительных клеток сетчатки, что сопровождается прогрессирующим ухудшением зрения, вплоть до развития слепоты.
Специалисты называют возрастную дегенерацию макулы одной из трех основных причин ухудшения зрения у людей пенсионного возраста во всем мире (две другие причины слабовидения – глаукома и диабетическая ретинопатия). Частота выявления макулодистрофии в мире составляет примерно 3 на 1000 населения, в России этот показатель гораздо выше и достигает 15 на 1000 населения.
Рис.1 Слои сетчатки глаза
Если вы или ваши близкие находитесь в группе риска (достигли возраста 50 лет, есть симптомы ухудшения зрения), обязательно пройдите осмотре глаз у врача офтальмолога. Очень многие глазные заболевания долгое время никак не дают о себе знать, и в результате человек постепенно слепнет. Это простое и информативное обследование сможет обнаружить ранние признаки болезни и сберечь зрение!
Как развивается «влажная» форма ВМД
Чтобы понять, что происходит в сетчатке при макулодистрофии, нужно вспомнить особенности строения глаза. При макулярной дегенерации поражается область сетчатки, называемая желтым пятном. Это центральная зона задних отделов глазного яблока, на которую фокусируются световые лучи, проходящие сквозь зрачок.
Макула состоит из нескольких слоев специализированных световоспринимающих клеток (фоторецепторов), основная функция которых – обеспечение так называемого центрального зрения. Благодаря рецепторам желтого пятна человек видит четкое детализированное изображение.
За слоем фоторецепторов сетчатки расположен слой пигментных клеток, а под ним – тонкая прослойка ткани (она называется мембрана Бруха), которая отделяет рецепторные клетки от подлежащих к ним кровеносных сосудов.
По сосудам к сетчатке поступают питательные вещества и кислород.
С возрастом в пространстве между мембраной Бруха и пигментным эпителием появляются глыбки желтоватого пигмента (их называют друзы), которые представляют собой отложения продуктов обмена клеток. Появление друз – это признак старения организма, никаких жалоб при этом не возникает.
Если друзы увеличиваются в размерах или их количество растет, говорят о развитии «сухой» (неэкссудативной) макулодистрофии сетчатки. Скопление большого количества друз сопровождается воспалительными изменениями, в ответ на которые вырабатывается эндотелиальный фактор роста сосудов (англ. VEGF) — биологически активное вещество, вызывающее рост новых кровеносных сосудов глаза.
Эти новообразующиеся сосуды тонкие и ломкие, сквозь их стенки в окружающие ткани просачивается плазма и кровь. Накапливающаяся жидкость (экссудат) приподнимает и отслаивает мембрану Бруха от лежащих на ней клеток сетчатки. Развивается «влажная» (экссудативная) форма макулодистрофии.
В отличие от «сухой» формы, этот тип поражения макулы быстро прогрессирует и сопровождается стремительной потерей зрения.
Рис.2 Механизм развития влажной формы ВМД
Симптомы «влажной» макулодистрофии
«Влажная» форма ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Болевые ощущения даже в далеко зашедшей стадии не появляются.
Поражение глаз, как правило, двустороннее, но изменения на одном глазу могут прогрессировать быстрее.
Пациент некоторое время не замечает явного снижения зрения, потому что более здоровый глаз берет на себя всю зрительную нагрузку и компенсирует ухудшение зрения на втором глазу.
По мере разрушения все большего количества клеток макулы, зрение быстро ухудшается, его становится невозможно скорректировать с помощью очков.
В центре поля зрения появляется размытое пятно, которое достаточно быстро увеличивается в размерах и темнеет.
Человеку становится трудно читать, писать, различать лица, он не может выполнять работу, которая требует рассматривания мелких деталей. Окружающие предметы могут восприниматься в искаженном виде, с искривленными контурами.
Диагностика экссудативной формы ВМД
Болезнь можно диагностировать уже во время обычного осмотра у офтальмолога (офтальмоскопии). Во время осмотра глазного дна врач может выявить изменения на глазном дне, характерные для экссудативной формы макулодистрофии.
Для уточнения диагноза и оценки степени поражения тканей сетчатки применяют дополнительные методы исследования. Одним из наиболее простых и в то же время информативных методов исследования является тест Амслера, который можно проводить даже в домашних условиях.
Также выполняют периметрию (осмотр полей зрения), метод ОКТ, флуоресцентной ангиографии и пр.
Рис.3 Осмотр глазного дна (офтальмоскопия) — первый этап для постановки диагноза
Лечение «влажной» формы макулодистрофии
Возрастная дистрофия макулы поддается лечению, пока заболевание не перешло в терминальную стадию. Цель проводимого лечения – остановить прогрессирование изменений в сетчатке и сохранить остроту зрения. Раньше при выявлении ВМД основные усилия были направлены на борьбу с последствиями болезни – разрастанием неполноценных сосудов и просачиванием жидкой части крови.
Для этого патологические сосуды «прижигали» с помощью медицинского лазера (лазерная коагуляция сетчатки). Эффект такого лечение носил временный характер. В настоящее время для лечения возрастной дегенерацией макулы, наряду с лазерной коагуляцией, применяют внутриглазные (интравитреальные) инъекции препаратов, которые препятствуют росту патологических сосудов (анти-VEGF).
Интравитреальное введение анти-VEGF препаратов обеспечивает прицельное воздействие на белок, который вызывает рост ненормальных сосудов сетчатки. Такое лечение позволяет задержать прогрессирование болезни на долгие годы и значительно повысить качество жизни больных, а в некоторых случаях – несколько повысить остроту зрения пациента с макулодистрофией.
Несмотря на высокую эффективность интравитреальных инъекций анти-VEGF препаратов, они работают только до момента образования на сетчатке грубых рубцов и значительной потери зрения. Если вам поставили диагноз ВМД, регулярно посещайте врача и не откладывайте лечение, чтобы не потерять зрение!
Во время интравитреальной инъекции врач с помощью специальной иглы вводит препарат в полость глаза, в стекловидное тело.
Уколы выполняют с помощью стерильных инструментов, в условиях операционной; их может делать только врач, прошедший специальную подготовку и владеющий техникой внутриглазных инъекций.
Процедура введения проводится после закапывания обезболивающих капель и не сопровождается болевыми ощущениями.
Анти-VEGF препарат, попадая в полость глаза, блокирует выделение эндотелиального фактора роста сосудов, в результате чего новые аномальные сосуды не появляются, уже образовавшиеся патологические сосуды запустевают и спадаются, жидкость (экссудат) рассасывается. Таким образом, удается не только бороться с уже имеющимися симптомами болезни, но и предотвратить их появление, а в некоторых случаях – улучшить остроту зрения.
Для интравитреального введения при ВМД чаще всего используют препараты Луцентис (Lucentis) и Эйлеа (Eylea), также в некоторых клиниках могут применяться Макуджен (Macugen) или Авастин (Avastin). Последний не зарегистрирован в РФ для применения в офтальмологии.
Луцентис был первым препаратом, разработанным для лечения «влажной» макулодистрофии. Через несколько лет для терапии ВМД также стали применять препарат Эйлеа, который отличает более продолжительный лечебный эффект.
Рис.4 Интравитреальная инъекция — укол производится непосредственно в стекловидное тело глаза
В нашем «Центре сетчатки глаза» применяют только препараты Луцентис и Эйлеа, сертифицированные для лечения экссудативной формы макулярной дегенерации. Инъекции проводят опытные врачи, в совершенстве владеющие техникой интравитреального введения препаратов.
Инъекции Луцентиса выполняют по схеме: 0,05 мл препарата интравитреально один раз в месяц.
Обычно проводится три инъекции с интервалом 30 дней (для накопления лекарства в полости глаза), после чего врачу необходимо оценить эффект воздействия препарата и подобрать индивидуальную схему лечения в дальнейшем.
Лечение препаратом Эйлеа проводят по похожей схеме: три внутриглазные инъекции по 2 мг с интервалом в 30 дней, затем уколы выполняют один раз в два месяца (или реже).
Для ускорения снятия отёка и улучшения кровоснабжения сетчатки могут назначаться курсы сосудистых препаратов, физиотерапевтическое лечение (в т.ч. в домашних условиях — прибор АМВО-01).
Если пациент испытывает трудности со зрением на близком расстоянии, рекомендуют установку макулярной линзы Шариота (МЛШ), которая в разы улучшает зрение на близкой дистанции (15 см.) и позволяет читать без очков или иных дополнительных средств (лупы и т.п.). Это возможно при неактивной форме ВМД.
Видео введения препарата Луцентис
Цены на лечение макулярной дегенерации сетчатки
| Лазерное лечение макулярного отёка сетчатки | от 12 000 рублей |
| Интравитреальное введение anti-VEGF препаратов | от 44 000 рублей |
ВНИМАНИЕ! Точную стоимость лечения можно будет сказать только после очной коснультации, когда будет определено состояние сетчатки глаз пациента и составлен план лечения. Узнать стоимость основных процедур и операций вы можете в разделе ЦЕНЫ.




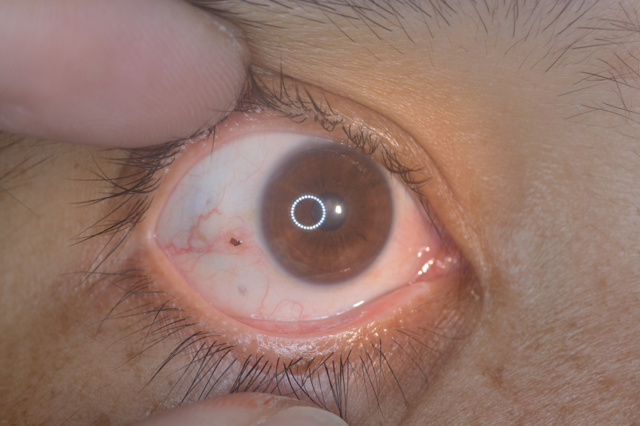 Конъюнктивит (воспаление слизистой оболочки глаза) различной этиологии, в том числе ставший осложнением ОРВИ, гриппа и других инфекционных заболеваний, всегда проявляется жжением в глазах. Предвестником конъюнктивита может быть так называемый ячмень (воспаление волосяного мешочка ресницы или сальной железы Цейсса).
Конъюнктивит (воспаление слизистой оболочки глаза) различной этиологии, в том числе ставший осложнением ОРВИ, гриппа и других инфекционных заболеваний, всегда проявляется жжением в глазах. Предвестником конъюнктивита может быть так называемый ячмень (воспаление волосяного мешочка ресницы или сальной железы Цейсса). 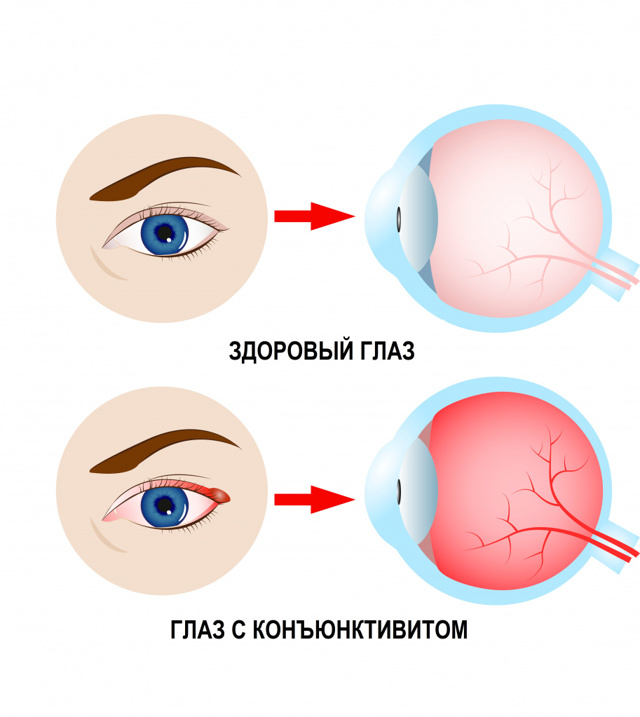 Таким образом, появление жжения в глазах характерно для следующих заболеваний и состояний:
Таким образом, появление жжения в глазах характерно для следующих заболеваний и состояний: 