Иошин И.Э., Толчинская А.И., Дубровская С.А.
ФГБУ «Клиническая больница», Москва
- Отек макулярной области сетчатки или синдром Ирвина-Гасса, впервые описанный после интракапсулярной экстракции катаракты, чаще всего развивается в сроки от 4 недель и позже после хирургического лечения [10].
- Основные причины послеоперационного макулярного отека (МО) можно условно разделить на производящие и предрасполагающие.
- К производящим относятся: избыточная хирургическая травма и связанная с ней ранняя воспалительная реакция в переднем отделе глаза; операционные осложнения (разрыв задней капсулы и выпадение стекловидного тела), формирующие патологическую анатомию переднего отрезка (грыжа стекловидного тела, децентрация ИОЛ, синехии).
- К предрасполагающим факторам послеоперационного макулярного отека сетчатки следует отнести: сопутствующую влажную форму возрастной макулярной дегенерации (ВМД), витреоретинальный тракционный синдром, отсутствие адекватной (по времени и выбору средств) медикаментозной коррекции послеоперационного периода.
В литературе имеются сведения о возможности МО через несколько месяцев и даже лет после хирургического вмешательства на фоне нарушения взаимоотношения структур в переднем отделе глазного яблока (грыжа стекловидного тела, децентрация радужки и ИОЛ) [7]. В этих случаях патогенетическую направленность на регресс нарушенного гематоофтальмического барьера могут иметь реконструктивные вмешательства.
Цель – анализ особенностей хирургической тактики у пациентки с артифакией при сопутствующем паралитическом мидриазе, грыже стекловидного тела и кистозном макулярном отеке (синдроме Ирвин-Гасса).
Материалы и методы
Пациентка М., 63 лет, обратилась 29.03.2011 года с жалобами на светорассеяние, косметический дефект, снижение зрения правого глаза. В анамнезе экстракция катаракты на оба глаза в 2008 году. Со слов: острота зрения после операции на правый глаз была не более 0,3. Мидриаз диагностирован с первых дней после операции.
Через два года после экстракции катаракты проведена ИАГ-лазерная дисцизия задней капсулы хрусталика, длительно проводилось консервативное лечение с применением кортикостероидов, антиоксидантов, однако острота зрения оставалась на уровне 0,3. При обследовании установлен диагноз: артифакия, неосложненная грыжа стекловидного тела, паралитический мидриаз, кистозный макулярный отек, вторичная компенсированная глаукома правого глаза.
- Первичные данные обследования:
- Острота зрения:
- ОD=0,33-0,4 не корр.
- ОS=1,0
- Кератометрия:
- ОD=44,62 ах 107°, 45,50 ах 17°
- ОS=44,50 ах 85°, 45,00 ах 175°
- Тонометрия:
ОD=18 мм рт.ст. (на гипотензивном режиме: косопт по 2 капли 2 раза в день).
ОS=22 мм рт.ст.
- Оптическая биометрия (прибор «IOL Master», фирма Carl Zeiss):
- передняя камера длина глаза
- ОD 3,57 мм 22,44 мм
- ОS 3,85 мм 22,57 мм
- Периметрия: умеренное снижение светочувствительности сетчатки обоих глаз.
- Эндотелиальная микроскопия (прибор «SP-3000P», фирма Topcon Corporacion):
- ОD=1690 клеток на 1 мм2
- ОS=2051 клеток на 1 мм2
Оптическая когерентная томография (прибор «Stratus OCT», фирма Carl Zeiss): ОD – в макулярной области профиль фовеа изменен, выраженный кистовидный макулярный отек, неполная задняя отслойка стекловидного тела, тракционный синдром. Дистрофические изменения в слое фоторецепторов и пигментном эпителии сетчатки. Толщина сетчатки в центральной зоне – 721 мкм (рис. 1).
Рис. 1. Оптическая когерентная томография больной М. до лечения: кистозный макулярный отек, толщина сетчатки – 721 мкм, задняя отслойка стекловидного тела
С целью устранения причин кистозного макулярного отека, а также повышения качества зрения и косметического комфорта, пациентке рекомендована оптико-реконструктивная операция (ОРО), включающая переднюю витрэктомию, пластику радужки с формированием зрачка, которая выполнена 21.04.2011 года.
Техника операции
Для проведения закрытой иридопластики были выполнены 3 парацентеза на 11, 13 и 19 часах, передняя камера заполнена вископротектором.
Первым этапом осуществлена закрытая иридопластика: через парацентезы в переднюю камеру вводили прямую иглу 20 мм (нить пропилен 10-00) и накладывали узловые стягивающие швы на расстоянии 1,0-1,5 мм от зрачкового края радужки, сначала на 6 (один шов), затем на 12 часах (два шва).
Далее микрокрючком выводили петлю в парацентез, через который вводили иглу. Свободный конец нити связывали с приходящей частью петли и шов затягивали. При этом обеспечивалось погружение узла на радужке в переднюю камеру и равномерное его затягивание. Процедуру повторяли трехкратно на каждый шов радужки.
Нить срезали цанговыми ножницами. Таким образом, в центре сформирован круглый зрачок диаметром 3,0-3,5 мм. Затем проведена передняя витрэктомия («Infiniti Vition System», фирма Alcon), вымыты остатки вискоэластика, парацентезы оводнены (рис. 2 а, б, в, г).
Рис. 2. Этапы операции: а) пластика радужки: наложение швов на 6 часах; б) наложение швов на 12 часах; в) проведение передней витрэктомии; г) глаз в конце операции
Результаты
Послеоперационный период протекал гладко на фоне проводимой терапии (инстилляции антибиотика – в течение 7 дней, 0,1% раствор дексаметазона – в течение 2 недель, препарат косопт – 2 раза в день под контролем ВГД).
В первые сутки после операции: глаз спокойный, роговица прозрачная, передняя камера средней глубины, влага прозрачная. Радужка спокойная, швы чистые, края радужки адаптированы, зрачок круглый, в центре. ИОЛ в задней камере.
На глазном дне диск зрительного нерва бледно-розовый, границы четкие, сосуды сетчатки не изменены, в макулярной области сохранялся отек сетчатки.
- Данные обследования на 1-е сутки после операции:
- Острота зрения: ОD=0,4-0,5 не корр.
- Кератометрия: ОD=44,87 ах 125°, 45,00 ах 35°
Тонометрия: ОD=20 мм рт.ст.
Дополнительное медикаментозное лечение макулярного отека включало истилляции 0,1% раствора индоколлира в течение 6 недель, парабульбарные инъекции бетаметазона (дипроспана) 0,5 № 3 с интервалом 10 дней. При динамическом наблюдении острота зрения улучшилась, происходил регресс макулярного отека с уменьшением толщины сетчатки макулярной области.
Лечение макулярного отека препаратом «Озурдекс» в Открытой клинике
Лечение макулярного отека препаратом «Озурдекс»
Данный препарат предназначен для снятия отека макулы, причиной которого является окклюзия вен сетчатки. Он представляет собой имплантат, который вводят в стекловидное тело.
При таком методе введения действующее вещество препарата (глюкокортикостероид дексаметазон) выделяется не сразу, а небольшими порциями, что увеличивает длительность терапевтического эффекта.
«Озурдекс» оказывает на органы зрения комплексное действие. Помимо снятия отека макулы он также эффективно борется с основной причиной его возникновения – закупоркой вен сетчатки. Препарат оказывает мощное противовоспалительное действие.
В результате блокируется синтез простагландинов, которые являются медиаторами воспалительного процесса, укрепляются стенки пораженных сосудов глаза, рассасываются тромбы, восстанавливается нормальный кровоток, прекращается образование новых сосудов с повышенной проницаемостью стенок. Лечебный эффект препарата сохраняется в течение трех месяцев с даты введения.
В большинстве случаев при отеке макулы очаг поражения выходит за пределы желтого пятна. Поэтому после введения «Озурдекса» по периферии поврежденной зоны можно провести процедуру лазерной коагуляции. После этого для снятия макулярного отека обычно бывает достаточно однократного введения препарата «Озурдекс».
Противопоказаниями к использованию данного лекарственного средства являются:
- индивидуальная непереносимость;
- детский возраст до 18 лет;
- активная глазная инфекция;
- сывороточная болезнь;
- вирусные патологии конъюнктивы и роговицы;
- ветряная оспа;
- запущенная глаукома;
- грибковые заболевания.
С осторожностью препарат используют при отсутствии хрусталика в глазу, герпетических инфекциях органа зрения, в случае, если пациент принимает на постоянной основе антиагреганты или антикоагулянты, а также во время беременности и периода лактации.
Пройти курс лечения препаратом «Озурдекс» вы можете в «Открытой клинике». В нашем медицинском центре терапия проводится с соблюдением всех необходимых стандартов стерильности и безопасности.
Перед началом лечения необходимо пройти полное диагностическое обследование органа зрения, после чего, при наличии показаний, врач проведет курс лечения препаратом «Озурдекс».
Записаться на прием в «Открытую клинику» вы можете прямо сейчас, позвонив по указанным телефонам или заполнив простую онлайн форму прямо на сайте.
Диабетический макулярный отек
Сахарный диабет занимает 3-е место среди наиболее распространенных заболеваний современности. Оно поражает мелкие сосуды (капилляры) и нервы. Стенки сосудов теряют свою эластичность, сосуды становятся ломкими, поэтому легко травмируются.
К поздним осложнениям сахарного диабета относятся поражения многих органов и систем организма, в том числе и глаз. Именно они являются мишенью для данного заболевания.
Наиболее распространенным заболеванием в виде осложнения, которое поражает глаза, является диабетический макулярный отек.
В связи с нарушением микроциркуляции крови в глазу у пациента возникают различные проблемы. Так, практически каждому человеку со «стажем» сахарного диабета диагностируют диабетическую ретинопатию. Это проявление диабетической микроангиопатии, поражающее сосуды сетчатой оболочки глазного яблока. Как правило, чем дольше болеет человек, тем тяжелее осложнения «атакуют» его глаза.
Одним из самых частых осложнений заболеваний органа зрения у людей с сахарным диабетом является диабетический макулярный отек. Если не принимать меры, то есть не обследоваться и не лечиться должным образом, есть риск потерять зрение, что приводит к инвалидизации даже людей трудоспособного возраста.
Что такое макулярный отек?
Желтое пятно или макула – это центральная зона сетчатки, самая тонкая и чувствительная. Она расположена напротив зрачка, над местом соединения глаза и зрительного нерва.
Сетчатка в центральной части макулы состоит из множества рецепторов, которые и образовывают область наибольшей остроты зрения. Именно благодаря фоторецепторам человек хорошо видит днем, идентифицирует цвета.
Когда возникает патология в этой области, пациент теряет центральное зрение, то есть видит «размытую картинку». Нередки случаи и злокачественного течения заболевания, которые проявляются при декомпенсации сахарного диабета. Диабетическая ретинопатия бывает разных степеней тяжести. Одним из самых тяжелых осложнений ретинопатии, которые поражают глаз, является диабетический макулярный отек.
Макулярный отек – это тяжелая патология, которая приводит к постоянному динамическому наблюдению у офтальмолога, включает в себя подробную диагностику и несколько этапов лечения.
Диагностика
Выраженный макулярный отек сетчатки глаза офтальмолог может обнаружить при осмотре. Несмотря на то, что в данной ситуации лечение занимает длительное время и требует больших усилий, часто оно не является гарантией позитивного результата. Поэтому офтальмологи нашей больницы рекомендуют людям с факторами риска периодически обследоваться для выявления заболевания на ранней стадии.
- В нашем центре микрохирургии глаза Вы можете пройти полную диагностику зрения, в том числе обследование на современном оптико-когерентном томографе. Он дает возможность бесконтактно оценить состояние сосудов глаза. У специалистов есть возможность за считанные секунды получить информацию о сосудах глаза в мельчайших подробностях и выявить макулярную дегенерацию и другие сосудистые патологии. К тому же это позволяет определить точную причину проблем со зрением и выбрать для каждого пациента эффективное лечение.
- Также в нашем арсенале есть еще одна современная техническая новинка – лазерная система Pascal, аналогов которой в Украине нет. На этом оборудовании мы проводим операции при осложнениях сахарного диабета, дистрофиях сетчатки, вторичной катаракте и др. Также новое оборудование позволяет сократить время процедуры, сделать лечение безболезненным и комфортным для пациента.
Виды отека макулы
Макулярные отеки делятся на несколько видов: 1) фокальный 2) диффузный макулярный отек 3) кистозный макулярный отек сетчатки
4) ишемическая макулопатия.
Лечение макулярного отека
При некоторых патологиях глаза (травмах, диабетической ретинопатии, тромбозе вен сетчатой оболочки) развивается отек макулы, то есть центральной зоны сетчатки. Иногда такой отек становится следствием неудачной хирургической операции. Жители Москвы и Подмосковья, а также гости столицы могут пройти лечение макулярного отека в нашей клинике «ОкоМед».
Отек макулы развивается вследствие скопления жидкости в слоях сетчатки и становится причиной ухудшения зрения.
Хотя по мере спадания отека зрительные функции восстанавливаются, это случается не всегда; даже при отсутствии осложнений восстановление зрения требует от 2 до 15 месяцев.
Макулярный отек, существующий долгое время, может привести к необратимым патологическим изменениям структуры сетчатой оболочки и к безвозвратной утрате зрения.
Симптомы макулярного отека
Отек макулы имеет следующую симптоматику:
- центральное зрение размытое, нечеткое;
- видимые предметы искажаются, прямые линии воспринимаются волнистыми, изогнутыми;
- изображение приобретает розоватый оттенок;
- повышение чувствительности к яркому свету;
- в некоторых случаях имеет место циклическое понижение остроты зрения (обычно в утренние часы);
- изредка в различное время суток отмечаются различия в восприятии цвета.
При появлении указанных симптомов необходимо безотлагательно обратиться к хорошему офтальмологу для консультации и обследования. Особенно внимательно к состоянию зрения должны относиться лица, страдающие дибетом и, соответственно, находящиеся в группе риска по диабетической ретинопатии — здесь об этом заболевании рассказано подробнее.
Диагностика макулярного отека
Как правило, при подозрении на отек центральной области сетчатки пациента направляют на комплексную диагностику. Квалифицированный врач клиники «ОкоМед» без труда определит изменения глазного дна и установит выявит причину отека.
Заметим, что макулярный отек довольно трудно выявить посредством прямой офтальмоскопии, поскольку такое исследование не предполагает стереоскопического видения, которое дает возможность отметить утолщение в области макулы. С целью точной диагностики диабетического макулярного отека глазное дно пациента осматривают стереоскопически, используя щелевую лампу, а также контактные и бесконтактные линзы.
Определить патологию помогает так называемый тест Амслера — это простой текст, позволяющий выявить метаморфопсии (зрительные искажения) и скотомы (дефекты центрального зрения). Кстати, для оценки динамики патологического процесса такой тест может проводиться больным в домашних условиях самостоятельно.
Тем не менее, указанных исследований для точной диагностики и выбора тактики лечения может оказаться недостаточно. В таком случае назначается флуоресцентная ангиография сетчатки (сокр. ФАГ); данный метод диагностики дает специалисту возможность оценить площадь ишемии сетчатки.
Кроме того, большое значение имеет исследование методом оптической когерентной томографии (или ОКТ), на основании которой врач оценивает высоту отека, его распространенность и наличие экссудата. ОКТ необходима для определение динамики патологии и оценки результативности лечения.
Классификация отека макулы
В современной офтальмологии принято выделять 3 основных разновидности макулярного отека в зависимости от патогенеза:
- кистозный — характеризуется скоплением жидкости в интраретинальных полостях, образующихся в наружном ядерном слое макулы, нередко данная разновидность отека указывает на терминальную стадию патологии;
- диабетический — возникает вследствие нарушения проницаемости мелких сосудов хориоидеи (сосудистой оболочки, питающей сетчатку);
- отек, обусловленный развитием возрастной макулярной дегенерации.
Кроме того, специалисты различают следующие 4 вида отека:
- фокальный (локальный);
- диффузный;
- ишемический;
- смешанный.
Методы лечения макулярного отека
Выбор методов лечения заболевания осуществляется с учетом разновидности отека макулы, стадии патологии и многих других факторов. Так, при кистозном отеке пациенту назначаются нестероидные противовоспалительные препараты местно или системно.
Могут применяться в виде интравитреальных инъекций кортикостероиды. Рекомендуется терапия посредством интравитреального введения ингибиторов фактора роста эндотелия кровеносных сосудов (VEGF), наиболее популярным препаратом этого типа является Луцентис.
Эффективным способом нормализации кровотока и улучшения питания центральной части сетчатой оболочки является лазерная коагуляция сетчатки. Грамотно проведенная витрэктомия приводит к существенному улучшению состояния больного глаза.
В настоящее время «золотым стандартом» лечения диабетического макулярного отека является лазеркоагуляция сетчатки. Данный метод офтальмохирургии позволяет улучшить кровоснабжение макулы и остановить прогрессирование патологии. В некоторых случаях выраженного положительного эффекта удается достичь посредством интравитреальных инъекций Кеналога и анти-VEGF (в том числе Луцентиса).
Отек макулы при возрастной макулярной дегенерации также лечится внутриглазными инъекциями препаратов анти-VEGF.
Для профилактики развития макулярного отека рекомендуется контролировать уровень сахара в крови пациентов, страдающих диабетом. Кроме того, лица, входящие в группу риска, должны регулярно являться на осмотр к офтальмологу.
Пройти профилактический осмотр, диагностику и лечение по поводу отека макулы Вы можете в клинике «ОкоМед».
В нашей клинике трудятся прекрасные специалисты в области лечения патологий сетчатой оболочки, которые наверняка смогут Вам помочь даже в самых сложных случаях!
Лечение макулярного отека
Макулярный отек – это отек центральной зоны сетчатки (желтого пятна или макулы), которая отвечает за центральное зрение. Макула находится напротив зрачка, немного выше места соединения глаза со зрительным нервом. Своё второе название – жёлтое пятно – она получила из-за содержания в клетках жёлтого пигмента. В центральной части макулы сетчатка очень тонкая и содержит большое количество фоторецепторов – светочувствительных клеток-колбочек, которые и формируют центральное зрение, область наибольшей остроты зрения. Благодаря колбочкам человек хорошо видит при дневном освещении и может различать цвета. Поэтому патологии макулы могут значительно понижать зрение.
Макулярный отек не самостоятельное заболевание, а проявление некоторых глазных болезней или состояний: диабетической ретинопатии (поражение сосудов сетчатки при сахарном диабете), травмы глаза или последствий хирургического вмешательства, увеита (воспаление сосудистой оболочки глаза), окклюзии вен сетчатки. Окклюзия вен сетчатки — одна из самых опасных патологий глаза, которая может грозить необратимой потерей зрения. К сожалению, в последние десятилетия специалисты отмечают тенденцию к увеличению числа людей, которым ставят диагноз «окклюзия вен сетчатки».
Окклюзия вен сетчатки – это закупорка вен и капилляров сетчатки. Чаще всего возникает она вследствие гипертонии и атеросклероза.
- возраст старше 40-50 лет;
- сахарный диабет;
- гиперлипидемия (аномально повышенный уровень липидов (жиров), холестерина в крови человека);
- ожирение;
- гиподинамия (снижение двигательной активности);
- повышенное внутриглазное давление;
- сопутствующие воспалительные заболевания;
- повышенная вязкость крови;
- приобретенные и врожденные тромбофлебии.
Образовавшийся тромб нарушает течение крови по сосуду. Оттока крови из капилляров и вены не происходит. Кровь попадает в сетчатку, вследствие чего она начинает утолщаться. Возникает отёк.
В результате тромбоза вокруг пораженного участка развивается ишемия – «кислородное голодание», то есть снижение концентрации гемоглобина в крови. С недостатком кислорода организм борется путём роста новых сосудов. Но все они образуются уже с патологически тонкими стенками, через которые жидкая часть крови попадает в сетчатку.
При разрывах стенок аномальных сосудов, к примеру, при высоком артериальном давлении, в сетчатку попадает кровь. Зона поражения расширяется. Из-за отека макула перестает справляться со своей главной задачей – обеспечивать человека хорошим центральным зрением.
Если вовремя не снять макулярный отёк, то зрение может быть утрачено навсегда.
Симптомы отека макулы
- размытое изображение;
- искажение изображения: прямые линии выглядят волнистыми, изогнутыми;
- появляется розоватый оттенок изображения;
- повышенная чувствительность к свету;
- может отмечаться циклическое снижение остроты зрения в определенное время суток (чаще утром);
- очень редко отмечаются различия цветовосприятия в течение дня.
Диагностика и лечение макулярного отека
Выраженный макулярный отёк врач-офтальмолог может обнаружить во время осмотра на щелевой лампе. К сожалению, лечение на этой стадии далеко не всегда гарантирует благоприятный результат, требует длительного времени и больших усилий.
Заболевание на ранних стадиях или предрасположенность к его развитию можно выявить при проведении оптической когерентной томографии.
Офтальмологи клиники «Эксимер» рекомендуют людям с факторами, способствующими образованию тромба вен и капилляров сетчатки, периодически проходить подобное обследование.
Лишь таким образом можно выявить макулярный отек на ранней стадии и принять экстренные меры по его снятию.
В клинике «Эксимер» работает оптический когерентный томограф нового поколения RTVue-100 (Optovue США). Когерентный томограф RTVue-100 позволяет получать двух- и трехмерное изображение строения сетчатки и структур диска зрительного нерва, благодаря чему можно выявить патологии на ранней стадии развития.
Самым эффективным методом избавления от большинства патологий сетчатки (отслойки, разрыва, дистрофии) является лазерная коагуляция. Однако подобный метод лечения не применим при макулярном отеке, так как лазерное воздействие может повредить желтое пятно.
Для снятия макулярного отёка используется консервативный метод, суть которого заключается в использовании различных противовоспалительных препаратов (инъекции, таблетки, капли).
В результате многочисленных исследований было установлено, что высокой эффективностью отличаются лекарственные средства, содержащие синтетические аналоги глюкокортикостероидов (гормонов, вырабатываемых в коре надпочечников). Для получения максимального результата их вводят непосредственно в стекловидное тело — интравитреально.
Однако, несмотря на их большую эффективность, по сравнению с другими препаратами (капли, таблетки), длительность лечебного воздействия во многих случаях оставалась невысокой из-за того, что при обычном способе введения препарата действующее вещество поглощается всё сразу. Инновационный подход к лечению отека макулы реализован в препарате, который применяется при лечении в клинике «Эксимер».
Оценка статьи: 4.8/5 (71 оценок)
Макулярный Отек + Надежный Способ Лечения (2021) в Киеве — Цены ЦКО
Макулярный отек — это скопление жидкости в различных слоях макулы. Подобно капле воды на экране компьютера, «заводнённая» сетчатка искажает изображение, делая его размытым и искаженным.
Чем больше распространяется макулярный отек, чем толще он становится — тем сильнее страдает качество зрения.
Со временем становится практически невозможно читать, водить авто и выполнять другие дела, где необходима визуальная концентрация.
- Нелеченный хронический макулярный отек может привести к необратимому повреждению макулы, а также постоянной прогрессирующей потери зрения.
Причины образования макулярного отека
Макулярный отек, как правило, возникает вследствие усиления просчивания жидкости из поврежденных кровеносных сосудов сетчатки.
Подобным образом влияет на макулу и разрастания аномальных кровеносных сосудов глубоко в сетчатке.
Поскольку, новые сосуды (неоваскуляризация или НВ) не имеют нормальных плотных соединений между собой, что также способствует пропотеванию жидкости (сыворотки крови) в сетчатку.
Факторы риска макулярного отека
Есть много предпосылок, которые могут способствовать накоплению жидкости в сетчатке и, соответственно, вызвать макулярный отек. Среди них:
- Диабет. При сахарном диабете высокое содержание сахара в крови повреждает кровеносные сосуды, кровяная сыворотка из которых, попадает в макулу.
- Возрастная макулярная дегенерация. Эта патология может провоцировать разрастание аномальных кровеносных сосудов и попадания жидкости из них к макулы.
- Витреомакулярний тракционный синдром. Эта патология заключается в том, что происходит возрастное отхождения стекловидного тела от сетчатки, в результате чего, по макуле может образовываться рубцовая ткань со скоплением жидкости под ней.
- Окклюзия сосудов сетчатки. В результате заболевания, происходит блокировка кровеносных сосудов, жидкость из которых попадает в макулу.
Центр Клинической Офтальмологии предлагает услуги для решения проблем со зрением
Флюоресцентная ангиография и оптическая когерентная томография (ОКТ) являются исследованиями для диагностики макулярного отека. Исходя из результатов этих обследований, макулярный отек может быть широко распространенным, локализованным или состоять из многих маленьких волдырей (кист), окружающих центр макулы. Последний вид отека в офтальмологии называется — кистозный макулярный отек.
Наиболее эффективные стратегии лечения макулярного отека направленны на устранение или минимизацию негативного влияния основного заболевания (сахарный диабет, окклюзия кровеносных сосудов, неоваскуляризация, воспаление и т. д.), а также вывода избытка жидкости из аномальных кровеносных сосудов внутри и вокруг макулы. Самым эффективным методом лечения является интравитреальная терапия.
Интавитреальное введение — это амбулаторная процедура, проводимая под местной анестезией. Суть этой процедуры заключается в том, что лекарства очень маленькой иглой вводятся непосредственно в глаз. Инъекция не вызывает выраженных болевых ощущений.
Центр Клинической Офтальмологии отмечает: интравитреальные инъекции — это лечебное мероприятие, требующее филигранной работы и может быть надлежащим образом выполнено только опытным врачом-офтальмологом.
Предварительно должен быть проведен тщательный осмотр с целью выявления каких-либо причин, которые могут спровоцировать осложнения. В случае их отсутствия, специалист планирует интравитреальную процедуру.
Ранибизумаб (Lucentis®), Афлиберцепт (Eylea®) и Дексаметазон (Ozurdex®) являются торговыми названиями трех самых популярных лекарств, утвержденных FDA (Американская Ассоциация по вопросам лечения макулы) для лечения состояний, вызывающих макулярный отек.
Каждый из данных препаратов имеет свои отличия. Только врач может определить, какой препарат положен конкретно в Вашем случае. Но мы можем гарантировать: каждый вариант лечения, который предложит Вам Центр Клинической Офтальмологии для уменьшения отека макулы, имеет высокие показатели успеха и направлен на снижение просачивания жидкости из аномальных кровеносных сосудов.
Результат лечения (а именно, восстановление зрительных функций) зависит от тяжести заболевания, продолжительности существования отёка, общего состояния здоровья и от первоначальной потери зрения вследствии заболевания.
Никогда не медлите при появлении тревожных симптомов! Если Вы чувствуете, что зрение ухудшилось как можно скорее обратитесь к офтальмологу! Диагностика на современном оборудовании и заботливые врачи Центра Клинической Офтальмологии позаботятся о том, чтобы вернуть Вам хорошее зрение!
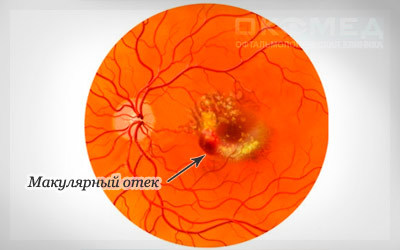
Кистозный макулярный отёк (КМО) или синдром Ирвина-Гасса
Макулярным называется отёк в центральной зоне сетчатки глаза – макуле, если жидкость скапливается в полостях в наружном ядерном слое сетчатой оболочки, его называют «кистозным».
Он возникает преимущественно вследствие воспалительных процессов, в том числе, после хирургических вмешательств и манипуляций на глазном яблоке. Кистозный макулярный отёк развивается спустя 1-3 месяца после операции.
Часто его называют синдромом Ирвина-Гасса.
Рис.1 Локализация и внешний вид КМО (синдрома Ирвина-Гасса)
Причины и механизм развития
Макулярный отёк может развиться по следующим причинам:
- Тракционного воздействия на макулу при ущемлении волокон стекловидного тела или радужки в операционном разрезе после таких осложнений, как выпадение стекловидного тела, разрыв задней капсулы хрусталика при операции удаления катаракты;
- Повреждающего действия света операционного микроскопа;
- Воспалительного процесса внутри глаза (увеиты, ретиниты).
При развитии воспаления в большом количестве вырабатываются простагландины, цитокины и другие медиаторы. Они способствуют нарушению гематоретинального барьера, повышению проницаемости перифовеальных (расположенных вокруг патологического очага) капилляров и транссудации с образованием кистозных полостей.
В лечении глаукомы офтальмологи часто используют фармакологические препараты, основной ингредиент которых – простагландины (Траватан, Ксалатан и др.). Они могут вызывать риск отёка сетчатки при хирургии глаза. Эти лекарственные средства отменяют за неделю до проникающей операции на органе зрения и назначают вновь не ранее, чем через месяц после вмешательства.
Симптомы
Кистозный макулярный отёк проявляется следующими симптомами:
- Снижением остроты зрения, которое изначально после оперативного вмешательства было более высоким;
- Центральной скотомой (потерей зрительной функции в середине поля зрения);
- Метаморфопсиями (искажением зрительного восприятия объектов внешней среды – размеров, формы, цвета или параметров движения).
Рис.2 Центральное зрение при макулярном отёке
При проведении осмотра глазного дна (офтальмоскопии) врачи выявляют сглаженность фовеальной ямки (небольшого углубления, которое находится в центре жёлтого пятна).
При периметрии (определении полей зрения) – скотомы (слепые пятна) в центральном отделе.Ранее КМО выявляли с помощью флуоресцентной ангиографии глазного дна (ФАГ). В последние годы офтальмологи отдают предпочтение оптической компьютерной томографии (ОКТ), в том числе – с функцией ангиографии (ОКТА).
Рис.3 Кистозный макулярный отёк на ОКТ (оптической когерентной томографии сетчатки)
При оценке данных томограмм учитывают, что после операции умеренное утолщение сетчатки в фовеальной области, не превышающее 25 мкм, в течение 6-12 месяцев наблюдается у большинства пациентов.
Для каждой модели аппаратуры выработаны свои нормативы толщины центральной области сетчктки и её изменения после операции. Их превышение оценивают как возможный некистозный макулярный отёк.
Диагностика кистозного макулярного отёка с помощью офтальмологической компьютерной томографии при наличии крупных кист затруднений не вызывает.
Код по МКБ-10
По международной классификации болезней заболевание имеет код H35.8 — другие уточненные ретинальные нарушения.
По срокам и характеру течения различают следующие виды заболевания:
- Острый – проявляется в течение первых четырёх месяцев после хирургии глаза;
- С поздним началом – развивается спустя 4 месяца после операции;
- Хронический – сохраняется более полугода;
- Рецидивирующий – повторяется многократно.
У пациентов, страдающих хроническим кистозным макулярным отёком, образуются крупные кисты путём слияния мелких полостей. Они приводят к резкому снижению остроты зрения. Прогноз в этом случае пессимистичный. Поэтому, обращайтесь к специалистам в самом начале заболевания!
Видео о макулярном отёке сетчатки
Профилактика и лечение
К мерам профилактики развития синдрома Ирвина-Гасса офтальмологи относят:
- Удаление сенильной и осложнённой катаракты на ранних этапах их развития;
- Выбор адекватного оперативного вмешательства;
- Минимизацию прямого воздействия и интенсивности света операционного микроскопа;
- Активную медикаментозную терапию в предоперационном и послеоперационном периодах (использование стероидных и нестероидных противовоспалительных препаратов);
- Отмену накануне оперативного вмешательства аналогов простагландина, которые используются в виде глазных капель при глаукоме.
Если кистозный макулярный отёк не имеет клинического значения, он самостоятельно подвергается обратному развитию. В этом случае специальную терапию не проводят.
Рис.4 Глазные капли (НПВС) — первый этап лечения
Местная терапия клинически значимого отёка сетчатки проводится инстилляциями следующих лекарственных средств (НПВС — нестероидных противовоспалительных средств):
- Индометацина 0,1% (индоколлира);
- Диклофенака 0,1%;
- Кеторолака 0,4% (акьюлара лс);
- Непафенака 0,1% (неванака);
- Бромфенака 0,09% (броксинака).
Нередко проводят комбинированную терапию КМО нестероидными противовоспалительными средствами и глюкокортикоидными гормонами.
Как показали результаты исследований, она эффективней лечения одним препаратом. В случаях хронического течения заболевания терапию продолжают до полного исчезновения отёка.
При неэффективности инстилляций схему лечения расширяют. Пациентам проводят парабульбарные инъекции глюкокортикостероидных препаратов: бетаметазона (дипроспана), триамцинолона (кеналога). При резистентности заболевания к стандартному лечению в течение трёх дней проводят внутривенную пульс терапию ударными дозами метилпреднизолона.
В случае наличия у пациента тракционных воздействий на макулярную область и угрозы разрыва или отслойки сетчатки, может быть проведено лазерное или хирургическое лечение.
Помимо данного вида заболевания имеются и другие формы макулярного отёка – ДМО (диабетический макулярный отёк), отеки центра сетчатки на фоне ВМД (влажной формы возрастной макулярной дегенерации) или ЦСХРП (центральной серозной хорио-ретинопатии).
В нашей специализированной клинике есть все возможности для точной диагностики и эффективного лечения всех видов заболеваний сетчатки и стекловидного в день обращения. Обещайтесь – мы вам поможем!
Макулярный отек: лечение в Одессе | Медицинский дом Odrex
Макулярный отек – это отек центральной области сетчатки, которая носит название макулы. Зачастую он возникает как осложнение сахарного диабета, поражающего кровеносные сосуды, в том числе сосуды сетчатки глаза. Их стенки истончаются и начинают пропускать жидкую часть крови, которая впитывается макулой, что приводит к ее утолщению и возникновению отека.
Основным фактором, влияющим на снижение остроты зрения, является диабетический макулярный отек.
От состояния макулы зависит качество центрального зрения, поэтому его нарушения – это первый симптом отека данной зоны. Кроме нечеткости, размытости, может наблюдаться визуальное искривление прямых линий, наличие розоватого оттенка изображения, повышение светочувствительности. Ухудшение зрения часто носит циклический характер и обычно отмечается пациентами в утренние часы.
Факт. Взаимосвязь между сахарным диабетом и макулярным отеком можно представить правилом 1/3: у 1/3 пациентов, страдающих сахарным диабетом, развивается диабетическая ретинопатия (поражение сосудов сетчатки, вызванное сахарным диабетом), которая в 1/3 случаев вызывает макулярный отек. А последний, в свою очередь, у 1/3 пациентов становится причиной безвозвратной потери зрения.
Чтобы макулярный отек имел благоприятный прогноз, лучше как можно раньше обратиться к врачу, когда изменения в сетчатке еще обратимы и есть шансы сохранить зрение. В Медицинском доме Odrex вам предоставят медицинскую помощь на самом высоком уровне, с максимальной ответственностью подходя к установлению диагноза и определению тактики лечения.
Диагностика
Чтобы определить макулярный отек глаза, прежде всего тщательно изучают анамнез и проводят осмотр глазного дна.
Затем пациента могут направить на оптическую когерентную томографию – высокоинформативный метод исследования сетчатки, при помощи которого удается выявить даже малейшие изменения в ее структуре.
Или же отправляют на флюоресцентную ангиографию — диагностику сосудов сетчатки, зрительного нерва и сосудистой оболочки глаза.
Лечение
Лечение макулярного отека может быть консервативным, хирургическим и лазерным. Выбор зависит от причины патологии, ее стадии и индивидуальных особенностей пациента.
Консервативная терапия состоит в применении противовоспалительных препаратов и назначается на ранних стадиях макулярного отека.
В ряде случаев прибегают к микрохирургической глазной операции, в ходе которой выполняется внутриглазная инъекция препарата, блокирующего новообразованные сосуды сетчатки.
Общепринятым методом лечения диабетического макулярного отека, эффективность которого доказана многими исследованиями, является фотокоагуляция сетчатки — лазерное «запаивание» стенок сосудов, через которые просачивается жидкость. Однако наличие показаний к процедуре в каждом конкретном случае могут определить только опытные специалисты, каковыми являются сотрудники нашей клиники. Непосредственно саму фотокоагуляцию в Медицинском доме Odrex не проводят.
Вопрос — ответ
Какие еще факторы, кроме сахарного диабета, приводят к развитию макулярного отека?
Макулярный отек глаза – это не самостоятельное заболевание глаза, а проявление тех или иных патологий. Самая главная из них – сахарный диабет. Однако отек сетчатки может быть обусловлен и другими причинами, к которым относятся:
- тромбоз сосудов сетчатки;
- воспалительные заболевания;
- глаукома;
- травмы;
- опухоли сосудистой оболочки;
- отслоение сетчатки;
- токсическое поражение и др.
Кто находится в особой зоне риска?
Регулярное обследование у офтальмолога обязательно при наличии сахарного диабета. В зоне риска находятся пациенты, у которых наблюдается длительное течение сахарного диабета, высокий уровень гликемии (концентрации глюкозы в крови), повышенное артериальное давление, нарушение липидного обмена и состояния свертывающей системы крови.
Может ли диабетический макулярный отек возникнуть у молодых людей?
К сожалению, сахарный диабет уже давно перестал ассоциироваться с пожилым возрастом. Поэтому и его осложнения начинают все чаще встречаться среди молодых пациентов. Причем риск потери зрения в случае возникновения макулярного отека зависит не так от возраста, как от стадии отечного процесса. Поэтому важно обращаться за медицинской помощью при появлении первых симптомов.


 Лечение макулярного отека препаратом «Озурдекс»
Лечение макулярного отека препаратом «Озурдекс»