Одним из способов кардинально исправить нарушения зрения является интрастромальная кератопластика. Эта хирургическая методика предполагает, что в толщу роговой оболочки вводят специальные биосовместимые сегменты (кольца), которые корректируют ее форму.
Каким образом пластиковые сегменты в роговице исправляют зрение?
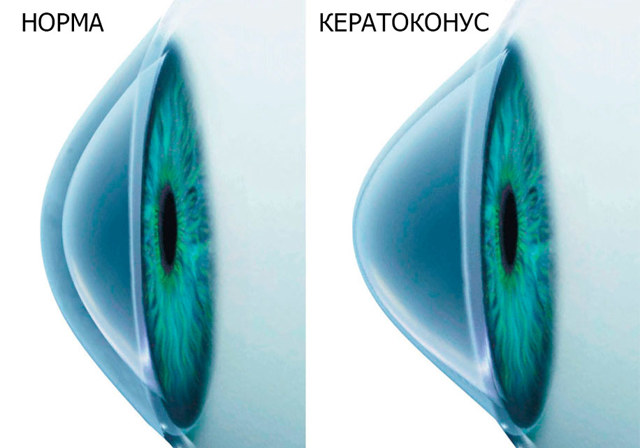
В норме роговая оболочка человеческого глаза является сферической. Форма сферы обеспечивает правильную фокусировку света на сетчатке, что гарантирует высокую четкость зрения.
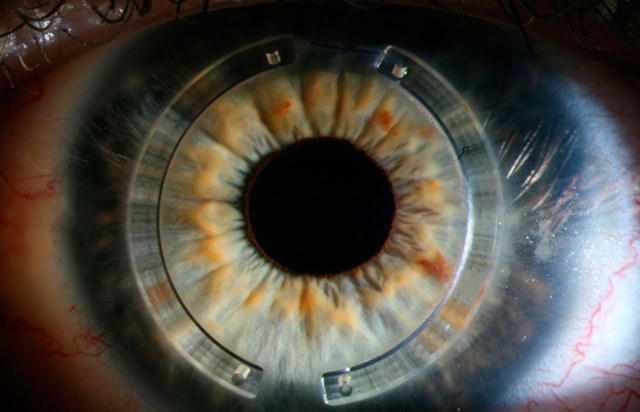
Интрастромальные роговичные сегменты (ИРС) — это закругленные имплантаты из медицинского полимерного материала с биосовместимыми свойствами. Диаметр сегментов составляет порядка 4-6 мм, высота может варьироваться в пределах 150-350 мкм.
Именно высота сегмента определяет, насколько сильным будет эффект рефракции. Подбор и расчет ИРС производится врачом индивидуально под параметры каждого конкретного пациента, что позволяет получать необходимые результаты зрительной коррекции.
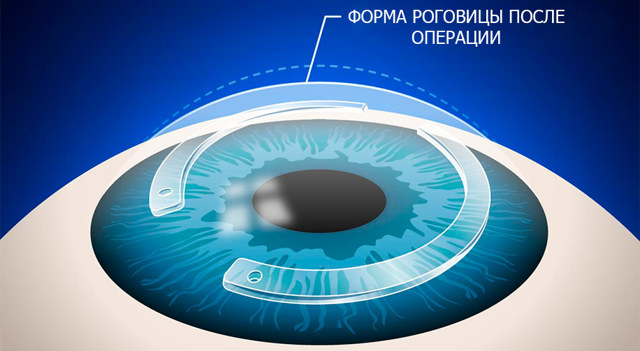
После установки биосовместимых имплантов в толщу роговицы они начинают давить на оболочку, придают ей анатомически правильную форму, что положительным образом влияет на фокусировку и качество зрения.
Импланты устраняют патологический конус или другие нарушения роговичной формы и тем самым осуществляют коррекцию зрения.
Интрастромальные сегменты при кератоконусе — зачем их устанавливают?
Распространенной патологией роговицы является кератоконус. При этом дегенеративном заболевании начинается дистрофия роговой оболочки. Волокна, которые формируют ее структуру, меняют свои характеристики, становятся менее прочными и более тонкими.
Истончение роговицы приводит к тому, что под воздействием внутриглазного давления ее ткани растягиваются и как бы выпячиваются вперед. Так образуется аномальный конус, препятствующий нормальной фокусировке изображения.
Чаще всего с этой проблемой сталкиваются подростки и молодые люди, не достигшие 30-летнего возраста.
Факторами, которые провоцируют дистрофические изменения роговицы, могут быть наследственность, нарушения в работе эндокринной системы, травмы зрительных органов и плохая экология. Однако точная причина заболевания до сих пор неясна.
Кератоконус требует обязательного лечения, поскольку приводит к ухудшению зрения и снижению качества жизни. Кроме того, без своевременной терапии дегенеративные изменения прогрессируют, может возникнуть помутнение, перфорация роговичных тканей, и болезнь может закончиться слепотой.
До недавнего времени основным способом коррекции зрения при кератоконусе начальной стадии были жесткие контактные линзы. Принцип их действия заключается в том, чтобы своей поверхностью выровнять искривленную поверхность роговицы и тем самым добиться нужной сферической формы, которая даст четкое зрение.
В 2000 году для лечения конусовидной роговицы на раннем этапе стали применять новый метод, который сегодня считается одним из самых эффективных, — интрастромальную кератопластику, при которой внутрь роговой оболочки вводят биосовместимые дугообразные элементы. Установленные внутрь роговицы сегменты выполняют сразу несколько важных функций:
- они укрепляют роговую оболочку, формируют надежный каркас и препятствуют дальнейшему истончению и растяжению тканей;
- они придают роговице правильную сферическую форму, за счет чего устраняют дефекты рефракции и обеспечивают хорошую четкость зрения.
Стоит отметить, что целесообразность имплантации стромальных роговичных колец на ранней стадии кератоконуса признают ведущие врачи-офтальмологи во всем мире. Процедура позволяет предупредить прогрессирование патологии или хотя бы замедлить ее развитие.
Интрастромальные сегменты в коррекции миопии и астигматизма
Кроме лечения кератоконуса, установка ИРС внутрь роговицы применяется в качестве метода рефракционной коррекции миопии и астигматизма слабых степеней. Методику допустимо применять, если у пациента близорукость находится в диапазоне от -1 до -3 дптр, а показатель астигматических нарушений не превышает 1 дптр.
При этом важнейшим условием для проведения процедуры является стабильное зрение на протяжении последних 12 месяцев. Если за этот период происходило прогрессирование близорукости или астигматизма, операция не проводится.
Принцип коррекции миопических или астигматических дефектов зрения аналогичен тому, который мы описывали для кератоконуса: стромальные сегменты давят на роговицу, исправляют ее форму, что и дает необходимый эффект качественного зрения.
Как выполняется операция интрастромальной кератопластики?
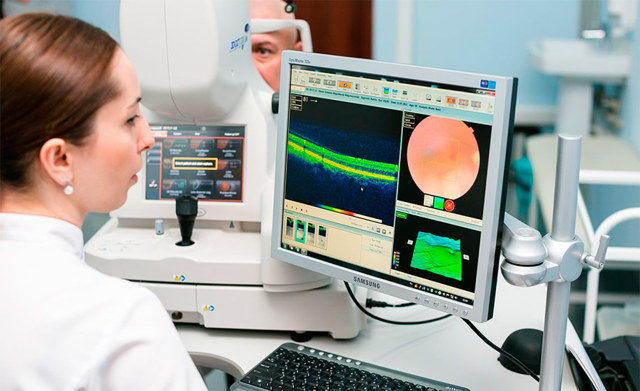
На подготовительном этапе врач-офтальмолог выполняет тщательное диагностическое обследование, которое в частности предполагает проведение компьютерной кератотопографии. Данный неинвазивный метод позволяет просканировать роговицу и получить детальное цветное изображение.
По нему врач может оценить особенности, дефекты, функциональное состояние различных зон роговой оболочки.Помимо диагностики, подготовительный период предполагает полный отказ от ношения контактной оптики за две недели до проведения операции.
Носить корректирующие очки с подходящими диоптриями в этот период допустимо.
Ход операции:
- Врач обезболивает тот глаз, на котором будет проводиться хирургическая процедура, при помощи анестезирующих капель и фиксирует веки специальным блефаростатом — специальным прибором, который не дает моргать.
- Офтальмохирург аккуратно надрезает верхний слой роговицы.
- С помощью фемтосекундного лазера или механического инструмента (реже) врач формирует в строме роговой оболочки пару дугообразных тоннелей. Отметим, что фемтосекундная технология считается более безопасной, точной и эффективной. Фемтолазер обеспечивает более точное расположение ИРС, правильную глубину его залегания. Кроме того, операция с применением фемтолазера является менее травматичной для пациента, а срок реабилитации — более короткий, чем при использовании традиционного метода.
- В тоннели, сформированные с помощью лазера в роговице, вводят поочередно роговичные импланты.
- Прооперированный зрительный орган обрабатывают глазными каплями с антибиотиком или противовоспалительным компонентом, чтобы предотвратить осложнения и ускорить процесс восстановления после операции. Использовать назначенные врачом глазные капли нужно в течение 21 дня после имплантации роговичных колец.
Преимущества применения имплантации интрастромальных сегментов
Способ зрительной коррекции при помощи интрастромальных колец обладает многими преимуществами по сравнению с другими хирургическими методами:
- Операция является обратимой, и врач всегда может удалить имплантаты или заменить их на новые. Однако следует понимать, что в этом случае зрение будет таким же, как до проведения операции.
- После успешной имплантации зрение восстанавливается довольно быстро, а постоперационный период намного короче, по сравнению с другими хирургическими методиками.
- В ряде случаев установка роговичных сегментов позволяет избежать более сложной операции — пересадки роговой оболочки, которую иногда рекомендуют пациентам с кератоконусом.
- Имплантация роговичных сегментов позволяет скорректировать зрение, не влияя на природную форму и не нарушая целостность тканей. Для ее проведения нет необходимости лазером удалять часть роговой оболочки.
- Эффективность и безопасность метода для лечения кератоконуса и коррекции некоторых форм астигматизма и близорукости подтверждены клинически.
- Импланты незаметны со стороны и не влияют на внешность пациента.
- За имплантатами не требуется специальный уход, при этом человек всегда имеет четкое зрение.
- Перечисленные плюсы делают процедуру по имплантации стромальных колец довольно популярной, и сегодня по назначению врачей к ней прибегают люди с разными зрительными нарушениями.
- Однако, как любое хирургическое вмешательство, интрастромальная кератопластика имеет некоторые противопоказания и риски.
- Так, операцию не будут проводить, если у пациента имеются следующие противопоказания:
- помутнение роговицы;
- воспалительные процессы в зрительных органах;
- астигматизм высокой степени;
- аллергия на компоненты обезболивающих глазных капель;
- кератоконус в последней стадии;
- малая толщина роговой оболочки в центральной области.
Принимать решение о возможности проведения операции при наличии противопоказаний должен врач. Например, если устанавливать стромальные кольца нельзя по причине воспалительного заболевания, то такое противопоказание считается временным, поэтому часто операцию просто откладывают до полного излечения.
При наличии абсолютных противопоказаний к интрастромальной кератопластике, при ярко выраженном кератоконусе врач может назначить операцию по трансплантации роговой оболочки. В этом случае истонченную область хирургически удаляют и на ее место устанавливают донорскую ткань. Как правило, в 90% случаев такие операции дают отличную остроту и четкость зрения.
Помимо противопоказаний, существует определенные риски операции по установке стромальных колец:
- инфицирование тканей глаза;
- нестабильность зрительной остроты;
- сниженная способность зрения адаптироваться к темноте и плохому освещению;
- появление ореолов, отсветов, бликов, которые негативно влияют на качество изображения;
- смещение колец внутри тоннеля.
Иногда после внедрения в строму роговичных сегментов необходимо дополнительно скорректировать зрение другими методами.
Также врач должен предупредить пациента о том, что интрастромальная кератопластика не дает стопроцентной гарантии восстановления зрения.
Несмотря на существующие риски и ограничения, в большинстве случаев имплантация роговичных колец позволяет получить хороший результат лечения кератоконуса и восстановить зрение.
Кератоконус — диагностика, кросслинкинг и еще 9 методов лечения. Полная информация для пациентов
Несмотря на более чем 150 летнюю историю изучения, кератоконус: его происхождение, естественное течение, простой и работающий в каждом случае алгоритм лечения — все еще являются предметом многочисленных медицинских исследований и клинических испытаний.
По разным оценкам распространённость кератоконуса составляет от 50 до 200 человек на 100 тыс. населения. Это болезнь, для которой природа не предусмотрела сценария «полечил и забыл».
90% случаев диагноза кератоконус ставится в интервале 11-40 лет, то есть заболеть может как взрослый, так и ребенок.
Причиной может быть наследственность или травма, некорректное использование контактных линз или синдром ночного апноэ. Другими словами, вопрос сложный.
Содержание
Что такое кератоконус?
Кератоконус — прогрессирующее заболевание глаз, при котором в норме округлая роговица истончается и начинает приобретать коническую форму («керато» — роговица, «конус» -коническая форма).
Точно так же, как и в объективе фотоаппарата самая сильная и важная линза находится снаружи. Роговица является наружной и самой сильной линзой оптической системы глаза. Она первой преломляет свет, в идеале должна иметь сферическую форму и одинаковую толщину.
Эта биологическая линза состоит из плотно уложенных волокон белка. При кератоконусе, структура белка, а затем и структура всей роговицы нарушается. В ней появляется «слабое место», которое, под воздействием внутриглазного давления, выпячивается вперед.
Что будет если в линзе фотоаппарата вдруг появится пузырь? — возникнут искажения. Если пузырь будет становится больше – искажений будет становиться все больше.
Тоже самое происходит с роговицей при кератоконусе – «слабое место» становится все слабее, роговица все сильнее выпячивается вперед, зрение снижается, его все сложнее скорректировать очками и контактными линзами. Но, главное, — в отличие от объектива фотоаппарата, взять и заменить «объектив» глаза не так просто.
Без лечения роговица может растянуться настолько, что (без подробностей) становится вопрос о сохранении глаза как органа. Приходится бороться и за зрение, и за глаз в целом. Задача врача и пациента – любой ценой избежать последней, но не редко необходимой меры – пересадки роговицы.
Симптомы кератоконуса
Не существует симптомов, которые могли бы помочь пациенту самостоятельно поставить себе диагноз «кератоконус». Чаще всего заболевание начинается почти незаметно, насторожить же должно следующее:
- нерегулярные блики, повышенная светочувствительность
- двоение одним глазом, появление второго «призрачного» изображения
- частое изменение параметров (цифр) астигматизма
- быстрое прогрессирование близорукости или астигматизма
- частая смена очков или контактных линз
- нерегулярное зрение (то намного лучше, то намного хуже)
Заболевание, обычно, начинается в молодом возрасте, выраженные симптомы кератоконуса появляются в основном между 20-ю и 30-ю годами жизни, однако могут проявляться как раньше, так и позже в жизни.
Заболевание всегда двустороннее (кератоконус всегда поражает оба глаза). Обычно на одном глазу симптомы выражены сильнее, чем на другом.
По мере прогрессирования болезни меняются и усугубляются аномалии рефракции (прогрессирует близорукость и астигматизм). Усиливаются оптические искажения, снижается способность различать детали.
Появляется повышенная чувствительность к свету, лишние блики, которые снижают, и без того неидеальное, зрение. Ситуация постоянно меняется, потому что «выпячивание» нестабильно.
Поэтому часто пациенты с кератоконусом получают новые рецепты на очки и линзы при каждом визите к офтальмологу.
Причины появления кератоконуса
Новые исследования показывают, что ослабление ткани роговицы, которая приводит к кератоконусу, может быть вызвано дисбалансом ферментов в роговице. Этот дисбаланс делает роговицу более восприимчивой к действию свободных радикалов, которые непосредственно ослабляют роговицу.
Однако, дисбаланс ферментов, можно обнаружить и в совершенно здоровых глазах. Для возникновения кератоконуса должно быть больше одной причины.
Когда говорится, что «в большинстве случаев кератоконус возникает спонтанно» имеется в виду «не удается подтвердить связь между болезнью и одним из нижеперечисленных факторов риска».
Факторы риска появления и прогрессирования кератоконуса.
- Наследственность – главный фактор риска. Если у кого-то из прямых родственников выявлен кератоконус, вероятность заболевания у всех родных возрастает. К сожалению, в прошлом этот диагноз ставили редко, так что достоверно узнать о наличие в семейной истории кератоконуса можно не больше, чем на одно или два поколения назад. Только 14% пациентов с кератоконусом знают, что у их родственников было подобное заболевание.
- Одним из факторов риска является длительное ношение неверно подобранных контактных линз, а также систематическое нарушение правил использования контактных линз.
- Частое потирание глаз (частое давление на глаза) является подтвержденным фактором риска развития кератоконуса
- Синдром ночного апноэ в сочетании с “Floppy eyelid” синдромом — это редкость. Вопрос, требующий отдельной публикации, здесь упомянут лишь для полноты описания факторов риска кератоконуса.
- Вполне вероятно,что в развитии кератоконуса играет роль естественное ультрафиолетовое излучение.Однако, значение этого фактора риска все еще продолжает обсуждаться.
Стадии кератоконуса
Стандартной и принятой повсеместно классификации кератоконуса на сегодняшний день нет. Обычно врач ставит диагноз «кератоконус» и расшифровывает симптомы. Наиболее распространённая классификация подразумевает 4 стадии:
Первая – доклинические почти бессимптомные изменения, которые можно обнаружить только при специальном обследовании
Вторая — появляются близорукость и астигматизм
Третья — значительную близорукость с астигматизмом невозможно исправить с помощью очков. Только на этой стадии появляются характерные симптомы, которые врач может заметить без специального обследования.
Четвёртая — очень низкое зрение, изменения выражены настолько, что провести необходимое обследование становится невозможным.
Как ставят диагноз «кератоконус»?
Существует огромное количество способов выявить кератоконус, когда все симптомы уже на лицо. Квалифицированный врач может поставить диагноз даже не глядя на результаты обследований просто по внешнему виду роговицы.
- Поэтому начинать следует со стандартного, но комплексного общеофтальмологического обследования.
- Однако, для раннего выявления, когда симптомы не выражены или почти не выражены, требуются дополнительные высокотехнологичные методы диагностики кератоконуса:
- Поставить диагноз «кератоконус» и сделать прогноз позволяют так же комплексные обследования, которые проходят пациенты перед лазерной коррекцией.
- Подробнее о комплексе обследований «Рефракция»
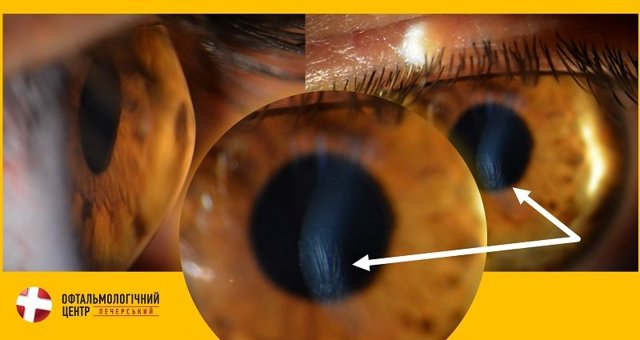
На фотографии Вы можете увидеть едва заметные складки посредине роговицы. Их нельзя увидеть невооруженным глазом, но опытный офтальмолог обязательно обратит внимание на эти изменения. Складки – признак перерастяжения роговицы в поздних стадиях кератоконуса.
Дальше для этого нашего пациента все будет сложно – его ожидает пересадка роговицы. Второй глаз находится на ранней стадии. Мы не позволим ситуации ухудшится, применив ускоренный трансэпителиальный кросслинкинг.
Если бы пациент обратился на два-три года раньше у него было больше шансов избежать тяжелых последствий кератоконуса на обоих глазах.
Лечение кератоконуса
Пациенту с кератоконусом и его близким очень важно понимать разницу между двумя задачами лечения:
- Первая и самая главная – прекратить или приостановить прогрессирование самой болезни. То есть прекратить «выпячивание роговицы» вперед. Как бы цинично не прозвучало сказанное: «все равно какое зрение у пациента «сейчас», если роговица продолжает разрушаться».
- Вторая задача – коррекция зрения, то есть исправление возникших аномалий (близорукости, астигматизма) для того, чтобы вернуть зрение при кератоконусе.
То, что помогает «улучшить зрение сегодня» — это коррекция нарушений рефракции (миопии, нерегулярного астигматизма), но это не лечение кератоконуса. И наоборот – лечение кератоконуса, направленное на предотвращение дальнейшего истончения роговицы, не всегда и совершенно необязательно приводит к улучшению зрения.
В начальной стадии кератоконуса агрессивное лечение не требуется. Применяется коррекция очками или линзами. По мере прогрессирования болезни, когда толщина роговицы начинает активно меняться, астигматизм и близорукость приобретают нерегулярный, непостоянный характер – офтальмолог обязан вмешиваться для того, чтобы остановить ухудшение ситуации.
Лечение прогрессирующего кератоконуса может включать в себя как отдельные методы, так и комбинирование различных методик. Ниже приведены 10 методов, которые доступны для людей с кератоконусом в нашей стране.
- Роговичный кросслинкинг
- Индивидуальные мягкие контактные линзы
- Жесткие контактные линзы
- Контактные линзы «Piggybacking» — одна поверх другой
- Гибридные контактные линзы
- Склеральные и полусклеральные линзы
- Протезные контактные линзы
- Роговичные импланты
- Топографически ориентированная проводниковая кератопластика
- Пересадка роговицы
Кросслинкинг роговицы при кератоконусе (роговичный кросслинкинг)
На сегодняшний день кросслинкинг роговицы является наиболее эффективным и широко распространённым методом лечения кератоконуса. Он входит во все международные стандарты. Однако, под одним и тем же названием могут проводится разные процедуры (более и менее эффективные, более и менее современные)
- В Печерском офтальмологическом центре кросслинкинг проводится при помощи самого современного, автоматизированного прибора, который наряду с обычным лечением позволяет проводить трансэпителиальный и ускоренный кросслинкинг при кератоконусе и дистрофиях роговицы.
- Кросслинкинг — находится на грани между хирургией и терапией.
- Применяется для пациентов с:
Лечение проводится амбулаторно, при помощи специального прибора – «лампы Зейлера». Именно от особенностей «лампы» зависят возможности врача при лечении кератоконуса на ранних стадиях.
Суть метода
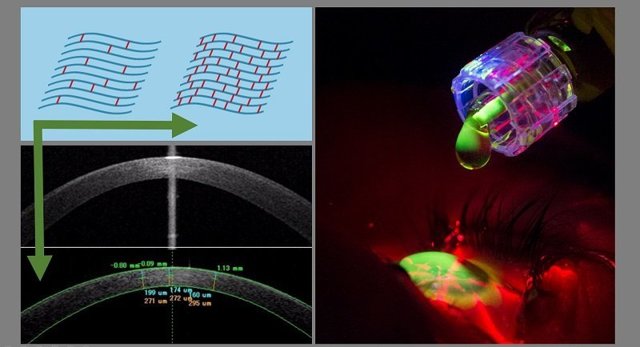
При кератоконусе волокна роговицы находятся в дезорганизованном состоянии. Между ними много жидкости. Для того, чтобы уплотнить роговицу, уменьшить расстояние между волокнами белка, избавиться от лишней жидкости нужно пропитать ее специальным раствором рибофлавина.
Затем облучить ультрафиолетовым светом, при помощи уже упомянутой лампы Зейлера. Рибофлавин в контакте с ультрафиолетом производит необходимый лечебный эффект.
После процедуры, причина заболевания никуда не девается, но роговица становится плотнее, грубо говоря, возвращается в состояние на несколько лет назад.
Принципиально есть два вида вмешательства:
- Кросслинкинг со снятием эпителия роговицы. Процедура длится до 30 минут для каждого глаза. Восстановление после вмешательства может занять до 5 дней и сопровождаться неприятными ощущениями, дискомфортом, нарушением зрения. Нельзя сказать, что это устаревшая процедура. Это проверенный десятилетиями метод, который совершенно точно работает и работает отлично.
- Трансэпительальный кросслинкинг (кросслинкинг без снятия эпителия роговицы). Более современная процедура. Но она не обязательно позволяет достичь результата лучше, чем кросслинкинг со снятием роговицы, но с уверенностью можно сказать о существенных преимуществах для пациента.
Трансэпителиальный кросслинкинг — преимущества для пациента:
- Ускоренный кросслинкинг. — вместо 30-ти минутной процедуры для каждого глаза – 5-10 минут.
- Минимальный дискомфорт и сокращенный период восстановления.
- Потенциально лучший эффект за счёт сокращения длительности вмешательства, возможности более точного дозирования лечения и, конечно, из-за отсутствия повреждений роговицы во время процедуры.
Важно: Возможно не все перечисленные методы лечения доступны в Вашем городе, некоторые не доступны в Украине. Мы приводим полный перечень возможностей для коррекции и лечения кератоконуса, которые существуют сегодня в Мире.
Индивидуальные мягкие контактные линзы
В последнее время производители контактных линз с разработали специальные мягкие контактные линзы, предназначенные для коррекции кератоконуса от слабой до умеренной степени. Эти линзы изготавливаются по индивидуальному заказу на основе детальных измерений. Для многих пациентов с кератоконусом они лучше обычных газопроницаемых жестких линз и гибридных контактных линз.
Индивидуальные торические мягкие контактактые линзы для кератоконуса значительно дороже, в нашей стране продаются не в каждой оптике.
Газопроницаемые жесткие контактные линзы
Если очки или мягкие контактные линзы не обеспечивают должный контроль кератоконуса, то могут быть рекомендованы жесткие газопроницаемые контактные линзы. Путем простого механического давления они поддерживают роговицу снаружи, одновременно исправляя неровности, что препятствует прогрессированию кератоконуса и улучшает зрение.
Линзы «одна поверх другой»
Если при кератоконусе жесткие контактные линзы не подходят из-за изменившейся кривизны роговицы, а мягкие линзы не позволяют добиться эффекта — некоторые специалисты могут порекомендовать ношение жесткой контактной линзы поверх мягкой.
Такой подход вполне имеет право на жизнь и действительно может помочь. Однако, требует тщательного наблюдения и высокой квалификации врача.
Так как в результате ношения двух, по отдельности безупречных, линз вместе могут возникнуть проблемы с питанием и доставкой кислорода к роговице.
Гибридные контактные линзы
Гибридные контактные линзы сочетают в себе свойства мягкой и жесткой линзы. У них есть жесткий проницаемый для кислорода прочный центр и мягкая периферийная «юбка». Эти линзы разработаны специально для кератоконуса.
Склеральные и полусклеральные контактные линзы
Это газопроницаемые жесткие контактные линзы большого диаметра — достаточно большие, чтобы периферия и край линзы опирались на склеру (белую часть глаза). Склеральные линзы покрывают большую часть склеры, тогда как полусклеральные линзы покрывают меньшую площадь.
Поскольку центр таких линз не оказывает давления на конусообразную поверхность глаза при кератоконусе, обеспечивается более удобная посадка. Они также устойчивее, чем обычные газопроницаемые жесткие линзы, меньше или совсем не поддаются смещению при моргании.
«Протезные линзы»
Усовершенствованные склеральные жесткие контактные линзы, изготавливаемые по индивидуальному заказу. Как протез они учитывают не только форму роговицы, но и форму глаза вокруг, что обеспечивает более точную усадку и стабильность положения линз.
Роговичные импланты
Это специальные синтетические импланты, которые размещаются внутри, между слоями роговицы. Импланты делают поверхность роговицы более плоской, укрепляют и стабилизирую строму роговицы.
Их назначают, когда контактная коррекция уже не приносит результата. Установка имплантов производится хирургическим способом, часто сочетается с кросслинкингом роговицы, выполняется в поздних стадиях.
Операция помогает отложить, но не отменить пересадку роговицы.
Трансплантация роговицы (пересадка роговицы)
Последнее средство лечения кератоконуса – пересадка роговицы. Из публикаций наших западных коллег может сложится впечатление, что это легкая прогулка, которая всегда дает позитивный результат.
Однако это не так. Не всегда. Пересадка роговицы, то что врачи не хотят делать. Она выполняется только в крайнем случае, когда вопрос уже не в зрении, а в необходимости сохранения глаза как органа.
Стоимость кросслинкинга
Чтобы записаться на консультацию оставьте заявку на нашем сайтеили позвоните по телефону 067 217 4444
Кераринг — установка роговичных сегментов при кератоконусе. Доступная цена процедуры в Москве
Содержание
Жесткая контактная коррекция, применяемая при кератоконусе, вызывает у некоторых пациентов полную непереносимость. Ее назначают людям с далеко зашедшей или развитой стадиями кератоконуса. Когда операцию ФРК+ФТК делать уже поздно, а до выполнения сквозной пересадки роговицы время еще есть.
Причин, по которым это происходит достаточно много, среди основных: аллергические реакции (характерные для таких пациентов), дефицит слезной жидкости, боли и раздражение глаз при ношении жестких контактных линз, невозможность их адекватного подбора, отек роговицы при ношении жестких линз, нежелание пациента и пр.
Выходом из положения в этой ситуации может стать кераринг.
Что такое кераринг?
Кераринг не является способом лечения кератоконуса. Точно также, как и жесткие контактные линзы, этот метод коррекции заболевания – определенный ортопедический протез, помогающий выправить деформацию роговицы.
Автором методики стал бразильский хирург Феррара, предложивший в 1995 году пациентам с кератоконусом имплантацию интрастромальных колец, которые сначала носили название колец Феррары, а затем трансформировались в кераринг.
Кераринг — это выполненные из специального полимера полукольца с диаметром 5 мм и толщиной от 0,15 до 0,35 мм. В соответствии с конфигурацией кератоконуса и степенью астигматизма, хирург может предложить имплантацию как одного, так и двух колец сразу.
Показаниями к имплантации интрастромальных колец также являются: ятрогенная кератэктазия (вторичный кератоконус – осложнение операции ЛАСИК), маргинальная пеллюцидная дистрофия роговицы (патология группы кератоконуса, с периферическим расположением эктазии).
Суть метода
При введении в толщу роговицы, интрастромальные кольца располагают по границе ее центральной оптической зоны. Таким образом они как бы уплощают центральную, особенно важную в плане зрительных функций зону роговицы, растягивая ее и переводя из конической форму в более правильную – сферическую, либо приближенную к сферической.
Кераринг практически никогда не останавливает развитие кератоконуса. Но он уменьшает степени астигматизма и близорукости – патологий рефракции, как правило, сопровождающих кератоконус. Максимальная коррекция аномалий рефракции с помощью интрастромальных колец при кератоконусе составляет: по сферическому компоненту – 11D, по цилиндрическому – до 5D.
Это повышает остроту зрения и делает возможным лучшую посадку жестких или мягких контактных линз, когда в них есть необходимость.
Продолжительность лечебного воздействия кераринга зависит от индивидуальных свойств организма пациента. У кого-то, это несколько лет стабильно высокой остроты зрения, а кому-то, через год после их имплантации требуется операция сквозной кератопластики.
Показания к выполнению кераринга
Имплантация интрастрамальных колец показана при следующих заболеваниях и состояниях:
- Развитая стадия кератоконуса (2-3 по Амслеру), при непереносимости жестких линз контактной коррекции.
- Ятрогенная кератэктазия (вторичный кератоконус после ЛАСИК).
- Маргинальная пеллюцидная дистрофия роговицы.
Операция кераринг
Операция имплантации интрастромальных колец (кераринг) выполняется амбулаторно. По желанию пациента ее проводят под местным обезболиванием или общим наркозом. Через три дня после нее, пациент должен явится на плановый осмотр к офтальмологу.
Нередко кераринг сочетают с другими методами борьбы с кератоконусом. К примеру, с кросслинкингом. Таким образом, могут быть достигнуты сразу две цели – повышение остроты зрения (кераринг), плюс торможение прогрессирования кератоконуса (кросслинкинг).
В нашей клинике Вы можете получить консультацию и пройти лечение у специалиста по роговице — ведущего офтальмолога Германии — доктора медицины, профессора Вальтера Секундо. По доступным ценам и прямо в Москве!
Видео установки роговичных сегментов
Противопоказания
Противопоказаниями к выполнению кераринга бывают относительными и абсолютными, как правило, ими выступают:
- Аллергические реакции.
- Герпетический кератит (в том числе, в анамнезе).
- Острый кератоконус, грубые рубцы роговицы.
- Истончение в любой точке роговицы более 350 мкм.
- Болезни соединительной ткани.
- Синдром сухости глаз.
- Некомпенсированный диабет с высоким уровнем сахара
- Беременность.
Осложнения
К осложнениям операции имплантации интрастромальных колец специалисты относят:
- Послеоперационное присоединение инфекции.
- Дислокацию колец.
- Прорезывание кольцами окружающих тканей (экструзию).
- Возникновение эффектов-гало (видимые круги света вокруг источников света).
- Недо- и перекоррекцию.
- Помутнение роговицы в проекции колец.
- Расплавление, маляцию каналов.
- Васкуляризацию сосудов.
Для устранения осложнений не поддающихся терапии медикаментозными средствами, применяется хирургический метод сквозной кератопластики, который избавляет пациентов от описанных выше последствий.
Контактные линзы в лечении кератоконуса
Зачастую контактные линзы являются наилучшим способом для того, чтобы пациент с диагнозом «кератоконус» мог нормально видеть. Установленная на глаз контактная линза сглаживает неровность роговой оболочки, и перед глазом образуется правильная оптическая поверхность.
Следует, однако, понимать, что контактные линзы не оказывают лечебного эффекта при кератоконусе, являясь только приспособлением для коррекции зрения. Использование контактных линз не может остановить развитие кератоконуса или замедлить его.
При кератоконусе для улучшения зрения могут применяться различные виды контактных линз: ЖГП – жесткие газопроницаемые, мягкие, гибридные, склеральные, а также комбинации жестких и мягких контактных линз (Piggyback).
Жесткие газопроницаемые контактные линзы
ЖГП (жесткие газопроницаемые) контактные линзы являются самым широко используемым методом улучшения зрения у пациентов с кератоконусом.
Эти линзы в силу своей жесткости позволяют отлично сгладить все неровности роговой оболочки, образуя полностью правильную переднюю оптическую поверхность.
В получаемой с использованием ЖГП линз оптической системе все лучи света, проходящие через роговицу, точно фокусируются на сетчатой оболочке глаза.
Возможность коррекции неправильной рефракции лучей света при кератоконусе обеспечивается именно жесткостью этого вида контактных линз.
В этом состоит их основное преимущество перед мягкими линзами, которые при облегании роговой оболочки немного сглаживают ее кривизну, но в значительной степени повторяют ее форму.
Поэтому при использовании системы «глаз + мягкая контактная линза» невозможно создать идеально правильную сферическую форму передней оптической поверхности.
Однако жесткость линз имеет и отрицательную сторону. Она является также и основным недостатком жестких газопроницаемых линз, поскольку связана со значительно меньшим комфортом для пациента и непростым периодом привыкания к ним, если сравнивать с мягкими линзами.
Преимуществами жестких газопроницаемых контактных линз являются:
- возможность коррекции самых высоких степеней миопии и астигматизма, которые сопутствуют кератоконусу;
- их способность отлично пропускать к роговой оболочке глаза кислород, который очень важен для ее здоровья;
- легкость в использовании и уходе за линзами;
- возможность их изготовления по индивидуальному заказу, т. е. под форму роговицы конкретного пациента.
Видео специалиста о контактных линзах при кератоконусе
Изготовленные индивидуально мягкие контактные линзы можно применять при невозможности использования пациентом жестких газопроницаемых линз из-за дискомфорта. По вышеупомянутым причинам мягкие линзы нередко способны улучшить остроту зрения в гораздо меньшей степени, чем ЖГП линзы.
Комбинация жесткой и мягкой контактных линз (Piggyback)
Суть этого подхода состоит в том, что сначала на глаз пациента помещается мягкая линза, а поверх нее – ЖГП линза. Благодаря этому достигается сочетание комфорта мягких контактных линз с эффективностью улучшения зрения, присущей жестким линзам.
Гибридные линзы
Гибридные линзы соединяют в своем устройстве жесткие и мягкие линзы. Их центральная часть являет собой ЖГП линзу, а материалом для области периферии (которую называют «юбкой») является мягкий гидрогелевый полимер.
По сравнению с жесткими и мягкими линзами, использование гибридных линз обеспечивает лучшее сочетание комфортности для пациента и остроты зрения. Первые модели гибридных линз вызывали нарекания пациентов, поскольку нередко мягкий гидрогелевый материал «юбки» отслаивался от жесткой зоны в центре линзы.
В современных гибридных линзах последнего поколения, таких как SynergEyes данная проблема полностью устранена.
Склеральные линзы
Склеральными линзами называются жесткие газопроницаемые линзы, которые хотя бы частично имеют опорой склеру (белую ткань передней поверхности глазного яблока) для снижения давления на пораженную кератоконусом роговицу и предотвращения ее травмирования.
Ведь обычные жесткие и мягкие контактные линзы прилегают к роговой оболочке и травмируют ее. Такое механическое воздействие на кератоконус может приводить к возникновению шрама. Для снижения или полного исключения давления линзы на роговую оболочку диаметр склеральных линз должен превышать диаметр роговицы.
Таким образом, опора линзы будет частично или полностью распределяться на склеру за пределами роговой оболочки. Этот тип линз подразделяют на две категории: склеральные и полусклеральные. Склеральные линзы имеют больший диаметр (16–25 мм), чем полусклеральные (до 15–16 мм).
Полусклеральные линзы еще называют корнеосклеральными, потому что они своей опорой частично имеют роговицу, а частично – роговую оболочку.
Для контактной коррекции зрения пациентам с кератоконусом мы рекомендуем имеенно склеральные линзы.
УЗНАТЬ БОЛЬШЕ О СКЛЕРАЛЬНЫХ ЛИНЗАХ >>>
Возможности нашего центра
- В нашем отделе контактной коррекции зрения есть возможность подбора и индивидуального изготовления жестких газопроницаемых склеральных контактных линз «Zenlens» даже при развитых стадиях кератоконуса.
- Комплексное диагностическое обследование для подбора склеральных линз (первичное) с консультацией специалиста — 5 500 рублей.
- Подбор индивидуальной склеральной линзы с использованием ОКТ (оптической когерентной томографии) — 7 500 рублей.
- Изготовление индивидуальной жесткой склеральной контактной линзы (1 глаз) — 12 900 рублей.
Контакты отделения контактной коррекции
8(495)369-17-56 — телефон для справок и записи на консультцию к специалисту по контактным линзам.
Если линзы не помогают
- Если применение жестких контактных линз не дает желаемого результата, эффективным способом повышения остроты зрения может стать установка интрастромальных роговичных колец (сегментов), который не только комфортен для пациента и дает более высокую остроту зрения, но и стабилизирует роговицу (наряду с последующим кросс-линкингом).
- Если кератоконус стабилен — лучшим методом коррекции может стать имплантация внутриглазных контактных линз (ICL STAAR) — которые устанавливаются за радужку, не видны внешне и не затрагивают роговицу.
- Задать уточняющие вопросы и записаться на прием в нашу клинику вы можете онлайн или по телефону в Москве: Диагностика и хирургическое лечение кератоконуса: +7(495)369-17-15Подбор жестких склеральных контактных линз: +7(495)369-17-56.