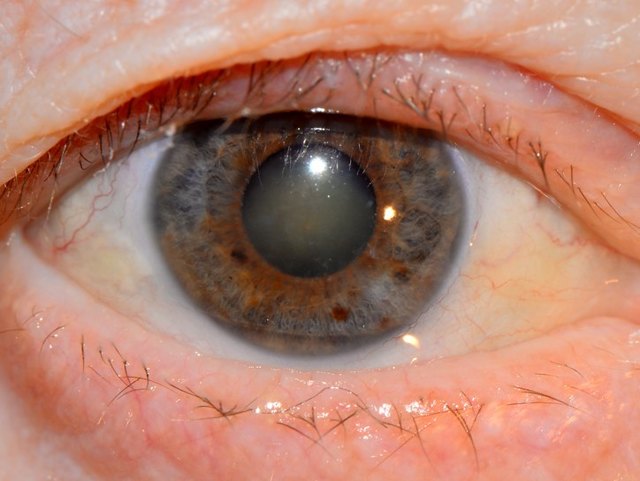
Известно, что среди наиболее распространенных заболеваний органа зрения офтальмологи во всем мире обязательно упоминают катаракту – состояние патологического помутнения хрусталика.
Изменение прозрачности самой главной естественной линзы глаза связано с нарушением свойства белковых молекул на клеточном уровне, из которых частично состоит хрусталик, а этот процесс, в свою очередь, может возникать под воздействием различных факторов.
Однако, кроме первичной формы патологии, которую чаще всего диагностируют на приеме у офтальмолога, согласно классификации заболеваний, существует также вторичная катаракта. Это состояние, которое возникает в качестве осложнения оперативного вмешательства по поводу коррекции изначально выявленных нарушений.
Операция при катаракте включает в себя удаление хрусталика с его последующей заменой на интраокулярную искусственную линзу (ИОЛ). Искусственный хрусталик подбирается индивидуально с учетом всех особенностей состояния органа зрения пациента.
В дальнейшем повторные вмешательства не требуются – ИОЛ полностью выполняет все функции оптического элемента. Однако любая операция подразумевает риск осложнений, несмотря на стремительное развитие технологий микрохирургических вмешательств.
Поэтому в случае проведения экстракции хрусталика никто не может быть застрахован от формирования вторичных изменений в виде повторного нарушения прозрачности.
Причины появления вторичной катаракты
Хрусталик в естественном виде располагается в специальном капсульном мешке. Это защищает его от воздействия неблагоприятных факторов и позволяет сохранять подвижность для выполнения своих функций.
Операция по поводу удаления катаракты затрагивает несколько структур глаза. Во время ее выполнения офтальмолог-хирург иссекает переднюю стенку капсулы, чтобы удалить пораженный хрусталик, имплантировать интраокулярную линзу и осторожно завершить вмешательство. Задняя капсула при этом остается без изменений – она служит опорой для интраокулярной линзы, обеспечивает ее надежную фиксацию и стабильное положение.
Однако если причины вторичной катаракты и сопутствующих патологических процессов, которые привели к помутнению передней стенки капсулы, остаются без изменений, то можно ожидать появления похожих симптомов со стороны задней капсулы. Так и формируется вторичная катаракта.
Осложнение может возникнуть спустя несколько месяцев или даже лет. Проявляется оно в виде фиброзных изменений задней стенки капсульного мешка, при вторичной катаракте мутнеет задняя капсула хрусталика. Хотя достоверно причины развития и особенности патогенеза вторичной катаракты не определены, выделяют такие этиологические факторы:
- Фиброз. Фибротические процессы – это замещение любых тканей соединительнотканными элементами, которые нарушают прозрачность и не выполняют необходимые функции. Обычно развитию фиброза предшествуют различные воспалительные изменения, поэтому дополнительными факторами риска могут выступать увеит, сахарный диабет и другие метаболические расстройства.
- Патологическая регенерация. Одна из теорий возникновения заболевания – нарушение процессов регенерации после процедуры экстракции катаракты. Рост эпителиальных хрусталиковых волокон происходит не так, как в нормальной ситуации, что становится причиной изменения со стороны его прозрачности.
- Некорректный выбор ИОЛ. Риски развития осложнения значительно повышаются, если диаметр оптической части имплантируемой линзы превосходит определенные размеры.
Такое осложнение развивается примерно в 20% случаев. Обычно симптомы появляются не сразу, а в течение 1-1,5 лет послеоперационного периода. Пациентами со вторичной катарактой обычно становятся лица молодого возраста, а также дети. Кроме того, существуют особенности частоты возникновения болезни с учетом материала, из которого изготовлен искусственный хрусталик.
Симптомы заболевания
Первично после проведения операции человек ощущает улучшение зрения – имплантированная интраокулярная линза полноценно выполняет функции хрусталика.
Однако через определенное время после замены помутневших элементов может наблюдаться постепенное ухудшение остроты зрения.
Прогрессирование симптомов вторичной катаракты происходит постепенно, и через 1-1,5 года пациент получает клиническую картину, похожую на изначальные проявления катаракты.
Важно сразу обратить внимание на проявления таких признаков:
- прогрессирующее ухудшение остроты зрения;
- отсутствие четкости зрения при рассматривании предметов;
- ощущение «тумана» или «пленки» перед глазами;
- появление темных или светлых точек, пятен, бликов и других дискомфортных проявлений при рассматривании предметов;
- двоение в глазах;
- искажение предметов;
- расстройство темновой адаптации – ухудшение сумеречного и ночного зрения;
- ухудшение цветовосприятия;
- снижение контрастной чувствительности;
- появление цветных ореолов или ярких вспышек вокруг источников света;
- отсутствие эффекта от коррекции при помощи очков или контактных линз.
Длительный период времени основная жалоба пациентов – снижение остроты зрения, которое появляется по неизвестным причинам, не связанным с усилением зрительных нагрузок. Нарастающую зрительную дисфункцию при взгляде на близко и далеко расположенные объекты невозможно устранить при помощи эффективных ранее методов коррекции.
- Постоянные нагрузки на орган зрения в попытках рассмотреть различные объекты становятся причиной формирования астенического синдрома – ощущения постоянной усталости, головных болей, головокружения, отсутствия физических сил и энергии.
- Такие симптомы обычно становятся поводом к незамедлительному обращению к офтальмологу – после операции каждый пациент с особой внимательностью следит за состоянием своего органа зрения.
- Первые признаки обычно появляются не раньше, чем через 3-6 месяцев после коррекции, поэтому любые изменения до этого времени можно считать временными функциональными.
Прогрессирование симптомов вызывает значительный дискомфорт, увеличивает нагрузку на зрительную и нервную систему, вызывает неудобства в работе и быту.
Однако визуально со стороны органа зрения изменений не наблюдается, поскольку вторичная катаракта подразумевает локализацию патологического процесса в области задней стенки хрусталиковой капсулы, а имплантированная интраокулярная линза не подвергается видимому помутнению.
Методы диагностики
Диагностический алгоритм в кабинете окулиста всегда включает в себя стандартные методики обследования:
- Визометрия. Изучение остроты зрения субъективным и объективным способами приводит к первичному заключению по поводу влияния патологии на зрительные функции. Современное диагностическое оборудование и возможность автоматической рефрактометрии исключает влияние субъективных факторов на точность результатов обследования. Также параллельно проводится коррекция и оценка влияния различных линз на показатели остроты зрения.
- Периметрия. Определение полей зрения – важный метод диагностики, который позволяет изучить наличие выпадений определенных участков, дисфункцию центрального или периферического зрения.
- Осмотр глазного дна. Этот способ обследования позволяет оценить состояние сосудов и диска зрительного нерва, что помогает определить, в каком отделе зрительной системы возникают нарушения. Также в случае подозрения на развитие вторичной катаракты важно исключить отслойку сетчатки и проблемы, локализованные в макулярной области.
- Тонометрия. Измерение внутриглазного давления важно проводить каждому пациенту в возрасте старше 40 лет, а в данном случае метод позволит исключить глаукому.
- Биомикроскопия. Щелевая лампа позволяет безболезненно оценить состояние оптических сред и структур переднего отдела глаз с многократным увеличением. Также этот метод дает возможность исключить отечные и другие процессы в передней части глазного яблока, что важно для дифференциальной диагностики.
При необходимости врач назначает пациенту дополнительные способы визуализации процессов, которые происходят во внутриглазных средах:
- УЗИ. Диагностика при помощи ультразвука дает возможность оценить особенности строения внутренних элементов глаза, расположение имплантированной интраокулярной линзы и получить другие важные сведения для диагностики заболеваний зрительной системы.
- ОКТ. Оптическая когерентная томография – это относительно новый метод, который применяется для изучения топографических особенностей внутриглазных структур. Патологические изменения задней камеры, которые становятся причиной вторичной катаракты, чаще всего выявляются именно на ОКТ. Метод также позволяет исключить отек структур в макулярной области.
Однако если характерные изменения внутри глаза еще не успели сформироваться, можно косвенно оценить причины выявленных симптомов при помощи лабораторных методов исследования:
- Измерение специфических биомаркеров. Уровень провоспалительных и противовоспалительных биологических агентов может свидетельствовать о наличии и степени выраженности патологического процесса.
- Уровень антител. Титр специфических защитных структур, которые целенаправленно воздействуют на хрусталиковую ткань, повышается при значительном риске развития вторичной катаракты.
Лечение вторичной катаракты
Хирургические методики лечения также постоянно совершенствуются, применяется лазерное и ультразвуковое оборудование, малоинвазивные технологии и щадящие техники. Обычно офтальмологи предлагают такую схему оперативного лечения вторичной катаракты:
- Лазерная дисцизия. Дисцизия при помощи высокоточного лазера подразумевает нанесение небольших перфораций и удаление патологических разрастаний соединительной ткани. Поскольку введение пациента в наркоз не требуется, уже спустя несколько часов после операции можно самостоятельно покинуть клинику. Лазерная дисцизия подразумевает фотодеструкцию помутненных тканей, которые образовались в участках задней хрусталиковой капсулы. Осложнения вмешательства сводятся к минимуму за счет отсутствия повышенных температурных реакций и коагуляционного действия.
- Автоматизированная аспирационно-ирригационная методика. Эпителий, который пролиферировал, можно удалить с помощью специальной системы. Капсульное кольцо при необходимости также можно удалить или заменить.
Противопоказаниями к современным лазерным методикам лечения могут быть такие состояния:
- рубцовые изменения роговицы;
- отек роговичных элементов или макулярной области;
- воспалительные изменения любого участка зрительной системы;
- разрывы сетчатки.
Удаление катаракты вторичного типа при помощи лазерной методики показано пациентам с ухудшением качества жизни за счет симптомов, а также в случае угрозы развития патологии сетчатки.
Прогноз
Считается, что при условии своевременной диагностики и правильно выбранной тактики лечения прогноз для жизни и трудоспособности пациента благоприятный. Однако если оставить симптомы осложнения без должного внимания, в дальнейшем возможна необратимая потеря зрительных функций.
Длительное течение вторичной формы катаракты грозит потерей зрения, которая в дальнейшем перестает поддаваться классическим методам коррекции. Повреждение роговицы во время операции также может осложнить течение основного заболевания.
Обычно оно ассоциируется с высокой вероятностью дополнительных заболеваний органа зрения.
Воспалительные процессы могут проходить с осложнениями в виде нарушений различных тканей органа зрения и глубокого воспаления его структурных элементов.
Существуют также средства профилактики вторичной катаракты – грамотный подход к планированию первичной операции, индивидуальный подбор модели и материала интраокулярной линзы. Пациентам также важно придерживаться всех рекомендаций офтальмолога в послеоперационном периоде, применять согласно схеме противовоспалительные препараты и другие лекарственные средства местного и общего действия.
Может ли катаракта «вернуться», и что в этом случае делать?
Катаракта удалена, но спустя время зрение опять ухудшилось? Мир потерял четкость и яркость, вновь выглядит мутным, как сквозь запотевшее стекло? Вы снова натыкаетесь на предметы в сумерках и не можете читать даже в очках? А может появились ореолы вокруг источников света? Скорее всего, это симптомы вторичной катаракты . Расскажем, что это такое и как ее лечить.
Что такое вторичная катаракта
Первичная катаракта — это помутнение хрусталика.
После того как во время операции родной, но уже не функциональный хрусталик разжижается и удаляется, в глазу от него остается пустая капсула, похожая на пакетик, который по обе стороны, как гамачок, закреплен связками. Капсула совершенно прозрачная. После аспирации хрусталиковых масс ее очищают и полируют. Именно в ней затем размещается искусственная линза.
Искусственный хрусталик не мутнеет, и в том виде, в каком катаракта была, она не «вернется». Но в некоторых случаях в оставшемся капсульном мешке начинается процесс регенерации хрусталиковых тканей.
Конечно, новый полноценный хрусталик не вырастет! Какие-то клеточки, оставшиеся после операции, со временем разрастаются и покрывают мутной пленкой заднюю стенку капсулы. Если процесс не затрагивает оптическую зону, возникает где-нибудь на периферии, то человек не испытывает никакого дискомфорта.
Иногда же пленка перекрывает всю заднюю стенку и препятствует попаданию световых лучей внутрь глаза. Это явление и называют вторичной катарактой. Зрение становится хуже: снижается резкость и цветовосприятие.
Вторичная катаракта может появиться в результате регенерации тканей хрусталика. Но это не у всех и не всегда.
Вторичная катаракта возникает после операции не у всех и не всегда. Может появиться через год, через два, может через десять лет. К сожалению, бывает, что появляется и раньше — уже через полгода после хирургического вмешательства.
Причины возникновения вторичной катаракты
Почему появляется вторичная катаракта, однозначного ответа пока нет, но можно говорить о факторах, которые способствуют ее развитию:
- Возраст пациента. Чем моложе организм, тем легче и быстрее он отвечает регенерацией на повреждение.
- Материал искусственной линзы. Вторичная катаракта чаще наблюдается при имплантации гидрофильных акриловых линз, с более дорогими гидрофобными (с водоотталкивающим покрытием) — значительно реже.
- Конструкция ИОЛ. Важно, насколько плотно примыкают края линзы к капсульной сумке. Если они заостренные (прямоугольные), то препятствуют прорастанию эпителиальных клеток в оптическую зону.
- Сопутствующие системные заболевания, например, сахарный диабет.
- Некачественно произведенное удаление хрусталика: частички хрусталика были убраны не до конца.
Как лечить вторичную катаракту
Лекарственные препараты не способны устранить образовавшуюся в капсульной сумке пленку или хотя бы затормозить ее разрастание. Поэтому никаких консервативных методов лечения вторичной катаракты после замены хрусталика не существует.
«На сегодняшний день врачи могут предложить пациенту два варианта терапевтического вмешательства. Первый — подобен удалению первичной катаракты: через проколы в роговице производится промывание задней капсульной стенки. Операция малотравматичная, проводится под местной, капельной анестезией. Но такой метод практикуют редко, потому что проще и безопаснее вторичную катаракту лечить лазером».
Основатель сети офтальмологических клиник «Омикрон» Александр Падар.
Что такое лазерная дисцизия вторичной катаракты (ЛДВК)
Самый простой и эффективный метод восстановить зрение после вторичной катаракты — лазерная дисцизия.
Лазерная дисцизия — самый распространенный метод восстановления зрения при вторичной катаракте, простой и эффективный.
Особый лазер
Для процедуры требуется специальная установка с лазером. Он отличается от лазеров для коррекции зрения и коагуляции сетчатки мощностью и другими характеристиками. Лазер не имеет температурных реакций и коагуляционных свойств (не образует спаек). Но точно так же фокусируется на заданную глубину и воздействует строго локально, в нашем случае — только на эпителиальную пленку.
Как проходит операция
Несколько выстрелов лазером — пленка в оптической зоне разрушается, образуется своего рода окошко, через которое лучи света опять беспрепятственно попадают в глаз. Вся процедура занимает несколько минут.
Это бесконтактный метод. Во время процедуры пациент, как правило, не испытывает никаких особых ощущений. Только вспышки яркого света, от которых могут немного слезиться глаза. Нет ни ран, ни ожогов, а потому риски возникновения воспалительной реакции сведены к минимуму.
Эффект
Эффект от операции мгновенный. Зрение возвращается сразу. Через полчаса после процедуры врач еще раз осматривает глаза пациента, измеряет остроту зрения и отпускает домой.
Понадобится где-то часа два, чтобы глаза полностью пришли в норму после яркого света, а также после анестезирующих и расширяющих зрачок капель. Все. Можно жить обычной жизнью и наслаждаться красотой окружающего мира.
Реабилитация
Реабилитационный период отсутствует, как и послеоперационные ограничения. Несколько дней человек может наблюдать «мушки» перед глазами. Это остатки разрушенной пленки. Постепенно они распадутся и исчезнут.
В течение 3–5 дней рекомендуется закапывать противовоспалительные капли. Какие именно — на усмотрение лечащего врача. Пациентам с глаукомой, как правило, дополнительно назначаются гипотензивные капли и повторный осмотр офтальмолога на следующий день.
Есть ли противопоказания у лазерной дисцизии?
Поскольку вмешательство при лазерной дисцизии абсолютно не травматичное, ограничений как таковых у этого метода нет. Возрастных в том числе.
Операция может быть отложена, если общее самочувствие пациента не позволяет проходить процедуру, или имеют место острые воспалительные процессы в глазу. После того как они будут купированы и при удовлетворительном состоянии здоровья, можно будет провести лазерную дисцизию задней капсулы хрусталика.
Как назначается лазерная дисцизия
Врач назначает дисцизию вторичной катаракты на основании жалоб пациента и объективных данных, полученных во время осмотра. Анализы сдавать не нужно.
Иногда врач может посоветовать провести чистку вторичной катаракты во время очередного офтальмологического обследования после замены хрусталика на искусственную линзу, когда сам пациент еще не обращает внимание на снижение зрения. Поэтому не пренебрегайте ежегодными профилактическими визитами к окулисту.
Здоровья вашим глазам!
Вторичная катаракта после замены хрусталика – лечение, симптомы
Вторичная катаракта может возникать после проведённой операции по замене хрусталика и способна полностью нивелировать эффект от оперативного лечения. Последствия развития патологии – значительное снижение зрения, несмотря на улучшения непосредственно после вмешательства.
Что такое вторичная катаракта?
Чтобы понять, что такое вторичная катаракта, и как именно она появляется после операции, необходимо обратить внимание на физиологию глазного аппарата и клеточные реакции в глазном яблоке.
Важный момент: несмотря на схожие названия, обычная и вторичная катаракты являются разными заболеваниями. Потому лечение вторичной катаракты после проведённой замены хрусталика будет иметь мало общего с терапией первичной патологии.
Вторичная катаракта появляется за искусственным хрусталиком и выглядит как тонкая клеточная плёнка, «загораживающая» свет. Она состоит из собственных клеток организма. Именно образующееся уплотнение на задней капсуле хрусталика и называется вторичной катарактой. Сам хрусталик (как искусственный, так и естественный) при данном заболевании не страдает.
Виды вторичной катаракты
Фиброзная
Диагностируется: в первые 3 месяца после имплантации хрусталика.
Особенность: в составе плёнки – фиброзная (соединительная) ткань, затрагивает только заднюю капсулу.
Пролиферативная
Диагностируется: спустя год после имплантации, через 3 месяца и более с начала заболевания.
Особенность: специфические клетки-шары Адамюка-Эльшнига и кольца Земмерринга в плёнке, разрастается на интраокулярной линзе и капсуле хрусталика.
Симптомы появления вторичной катаракты
Симптомы вторичной катаракты могут проявиться ранее чем через год после операции:
- постепенное снижение зрения, по мере утолщения задней капсулы хрусталика и появления большего количества эпителиальных клеток;
- засветы, удвоения и световые пятна перед глазами (в отдельных случаях может наблюдаться светобоязнь);
- туман или дымка перед глазами без видимых причин;
- появляются проблемы с восприятием контраста;
- трудности при чтении, распознавании изображений (при развитии патологии).
Пациенту следует насторожиться, если подобные симптомы появляются после замены хрусталика. При длительном отказе от лечения повторная катаракта приводит к полной слепоте.
Причины возникновения заболевания
Причины наращивания эпителиальной ткани (и последующего развития вторичной катаракты) на хрусталик после его замены до конца не выяснены.
Большинство офтальмологов сходятся во мнении, что на развитие данной патологии оказывает влияние целый комплекс факторов.
- Наличие у пациента системных заболеваний, таких как сахарный диабет, ревматоидный артрит.
- Тяжёлые обострения имеющихся хронических болезней.
- Негативные реакции на операцию по имплантированию интраокулярной линзы.
- Наследственная склонность к разрастанию эпителиальной ткани.
- Травмы или повреждения глазного яблока после операции.
- Длительный приём лекарственных препаратов (в том числе глюкокортикоидов).
- Частое употребление алкоголя, курение.
Стимулирующие факторы в анамнезе пациента встречаются часто, но не всегда. Иногда утолщение на хрусталике развивается без выявленных причин. Несмотря на это, вторичная катаракта считается полиэтиологическим заболеванием (возникающим по совокупности нескольких различных причин).
Диагностика
Диагностическими процедурами при подозрении на вторичную катаракту являются:
- врачебный осмотр, с определением остроты и чёткости зрительных функций, угла зрения и внутриглазного давления;
- УЗИ глаза;
- биомикроскопия глаза с помощью щелевой лампы;
- обследование глазного дна на предмет отслойки сетчатки.
После проведённой диагностики врач определяет степень развития патологических изменений и рекомендует лечение.
Лечение заболевания
Медикаментозное лечение при вторичной катаракте не предусмотрено. Используется только оперативный метод.
Повторная операция по замене хрусталика при вторичной катаракте часто не требуется. Используется другая методика, позволяющая удалить разросшийся эпителий.
Чистка хрусталика лазером при вторичной катаракте называется лазерной капсулотомией.
Как происходит повторная операция?
Вмешательство проводится амбулаторно. Процедура занимает 15-20 минут.
При операции используется капельная анестезия, пациенту закапывают анестетик в глаза непосредственно перед вмешательством. Воздействие лазера проходит безболезненно.
Во время операции пациент располагается в кресле в положении сидя, сама лазерная чистка занимает 3-5 минут на каждый глаз.
После удаления вторичной катаракты лазером зрение полностью восстанавливается. Пациенту рекомендуют 1 день провести дома.
После проведённой операции особых ограничений нет. Посетив врача для послеоперационного осмотра, можно вернуться к обычной жизни.
Противопоказания к удалению вторичной катаракты
Проведение лазерной капсулотомии противопоказано при:
- отёке роговицы,
- кистозном отёке макулярной области,
- помутнении и рубцовом изменении роговицы,
- воспалительных процессах глазного яблока,
- патологиях сетчатки.
Возможен ли рецидив заболевания?
Рецидив вторичной катаракты маловероятен. При отсутствии стимуляции эпителиальная ткань прекращает разрастаться после первой чистки.
Для профилактики врачи рекомендуют на протяжении года после очищения хрусталика посещать офтальмолога не менее 1 раза в месяц, чтобы контролировать возможное повторное появление плёнки.
Осложнения, возникающие при отсутствии лечения
В случае длительного отсутствия лечения пациент может столкнуться со следующими осложнениями:
- повреждение имплантированного хрусталика,
- отёк сетчатки (в особенно тяжёлых случаях – её отслоение),
- эндофтальмит,
- потеря зрения.
Рекомендуется провести операцию как можно быстрее после выявления заболевания.
100 % зрение после операции на катаракту?
Нас часто спрашивают: «После операции на катаракту станет ли зрение 100%?»
Зрение зависит не только от хрусталика, но и от других факторов:
- Результат после операции по замене хрусталика, в первую очередь, зависит от стадии катаракты. Тем раньше ее прооперировать, тем лучше результат.
Если же хрусталик полностью мутный, и пациент уже не различает день и ночь, — это не совсем благоприятная стадия для операции и последующего восстановления 100% зрения.
- 100% восстановление зрения зависит от качества имплантированного хрусталика.
В ЦЛКЗиМ мы используем только импортные качественные хрусталики. В том числе и мультифокальный, который позволяет видеть на разных расстояниях. Такой хрусталик имплантируется только при отсутствии противопоказаний у пациента.
- Зрение зависит не только от хрусталика. При замене хрусталика меняется только оптическая часть глаза. Хрусталик играет роль линзы, пропускает свет внутрь и наружу.
Но процесс зрения гораздо сложнее.
Если имеются сопутствующие болезни (глаукома, дистрофия сетчатки, атрофия зрительного нерва, повреждения других типов, аномалия роговицы, травмы), то это может отрицательно повлиять на результат операции по замене хрусталика.
Операция может быть проведена успешно и качественно. Но замена хрусталика не гарантирует стопроцентное зрение.
- 100 % зрение можно получить при условии, что все структуры глаза, помимо хрусталика, работают абсолютно корректно.
- Операция по замене хрусталика проводится при помощи фемто-лазерного сопровождения. Подробнее о нем расскажет Заведующий микрохирургическим отделением ЦЛКЗиМ Аит Ахмед Халед:
Спасибо! Ваша заявка принята!Мы свяжемся с вами как можно скорее.
Клиника коррекции зрения профессора Трубилина
Катаракта – это заболевание, которое на поздних стадиях лечится оперативным вмешательством. Замена хрусталика интраокулярной линзой помогает полностью восстановить зрение даже в пожилом возрасте. Некоторые больные на протяжении 6-18 месяцев после факоэмульсификации начинают хуже видеть. После обследования у них диагностируют вторичную катаракту.
Разновидности заболевания
Восстановить зрение, несмотря на прогрессирующий характер патологии, можно при условии своевременного обращения к врачу. Выделяют несколько ее типов:
- Задняя и передняя субкапсулярная катаракта. Расположение передней – под капсулой хрусталика, задней – перед ней. Специфика локализации усложняет прогноз, при отсутствии вмешательства есть риск полной потери зрения. Пациенты плохо видят при попадании на зрачок яркого света, особенно в темное время суток. Им сложно рассмотреть предметы, расположенные вблизи.
- Ядерная катаракта. Наблюдается при аномальных возрастных изменениях в тканях зрительного органа. Локализация нарушений – ядро хрусталика. Вторичным заболеванием при этом является близорукость (миопия).
- Елочкообразная катаракта. Встречается редко, характеризуется поражением глубоких слоев хрусталика массами разного цвета в форме игл. По внешнему виду они напоминают ель, отсюда и произошло название заболевания.
- Кортикальная катаракта. Патологические нарушения затрагивают переднюю, заднюю и экваториальную части линзы.
Срок помутнения хрусталика зависит от выраженности воспалительного процесса, возраста пациента и наличия сопутствующей патологии.
Методы лечения подбираются только после обследования пациента. Многие обращаются к офтальмологам с просьбой заменить ИОЛ повторно. Это не принесет результата, а некоторых случаях хирургическое вмешательство с целью извлечения интраокулярной линзы может ухудшить ситуацию и привести к потере зрения. Не стоит рисковать своим здоровьем и зрительной функцией в первую очередь.
Причины вторичной катаракты
После замены оптической линзы внутри остается задняя сумка хрусталика. Ее эпителиальные клетки делятся, формируют волокна, их рост не останавливается. Новые образования имеют небольшие размеры и специфическую форму сфер и называются шары Адамюка-Эльшнига. Со временем их количество увеличивается. Шары препятствуют нормальному преломлению световых лучей, снижая остроту зрения.
В пожилом возрасте эпителиальные клетки образуют фиброз – уплотнение задней капсулы. Ухудшение зрения не корректируется контактными линзами или очками. Пациент плохо видит предметы, их контуры размыты, усложняется детализация объектов. Также страдает цветопередача, все светлые оттенки становятся мутными и сероватыми.
Вторичная катаракта не возникает только в одном случае – если помутневшую оптическую линзу извлекают вместе с капсулой.
Признаки заболевания
Существует ряд клинических симптомов, являющихся весомым поводом пройти диагностику:
- постепенное снижение остроты зрения;
- перед глазами часто возникает пелена или туман;
- пациент чувствует себя некомфортно возле источника яркого света.
Эти симптомы могут проявляться постепенно, по одному или одновременно все. Они похожи на другие патологии глаза, поэтому диагностику должен проводить опытный специалист.
Методы лечения вторичной катаракты
Перед назначением схемы лечения врач проводит биомикроскопию глаза с помощью такого оборудования, как щелевая лампа. Этот метод неинвазивный и безболезненный для пациента. Он позволяет определить локализацию помутнения, а также стадию развития заболевания.
С его помощью также можно установить, есть ли воспаление в тканях глаза или имеют место отечные области. Дополнительно назначается измерение внутриглазного давления, чтобы исключить все возможные риски.
Перед операцией хирургу-офтальмологу нужно знать его точные параметры.
Ранее часто использовалась механическая капсулотомия. Она подразумевает иссечение задней капсулы хрусталика хирургическим путем. Характер проведения процедуры – амбулаторный, риск травматизации при ней минимальный.
Капсулотомия имеет ряд серьезных противопоказаний, при которых ее проведение несет в себе определенный риск для здоровья пациента:
- воспалительные процессы в тканях глазного яблока в острой фазе;
- повышенные показатели внутриглазного давления, любое вмешательство возможно только после приведения их в норму;
- если передние светопреломляющие среды подверглись деструктивным изменениям, в частности, помутнению (наличие отека роговицы или рубцовой ткани);
- если в зоне операции образовалась сосудистая сетка;
- если у пациента ярко выраженный болевой синдром;
- при смещении интраокулярной линзы с первоначального места ее установления.
Если у пациента есть заболевания физического или психического характера, которые не дают возможности сохранять неподвижную позу во время хирургического вмешательства, капсулотомию не делают.
Лазерное удаление вторичной катаракты
Использование лазера в лечении этого заболевания является на сегодняшний день «золотым стандартом» в офтальмологии. Этот метод считается безболезненным и малотравматичным, риск осложнения после процедуры минимальный.
Лазерная капсулотомия предусматривает использование YAG-лазера, воздействие которого осуществляет фотодеструкцию помутненных тканей. С помощью направленного луча формируется круглое отверстие в задней капсуле хрусталика, за счет чего происходит купирование симптоматики.
Этот метод используется в случае, если снижение остроты зрения существенно ухудшает качество жизни пациента или делает невозможной его самостоятельную ориентацию в быту.
Лазерное удаление проходит в лабораторных условиях, занимает несколько минут. Важна правильная подготовка пациента к проведению процедуры. В день операции измеряют артериальное давление и закапывают в глаза капли, которые расширяют зрачок. Дополнительно назначаются медикаменты, которые препятствуют внезапному подъему внутриглазного давления.
Непосредственно перед использованием лазера закапывают капли для местной анестезии. Процедура выполняется в сидячем положении. Пациенту нельзя двигать глазами, наклонять или поворачивать голову в стороны. Никаких болезненных ощущений не возникает. На следующий день необходим осмотр офтальмолога, повторное посещение врача назначают через 2 недели.
Послеоперационный период
Пациенту назначают на время реабилитационного периода специальные капли, которые препятствуют развитию воспаления. Запрещается выполнить наклоны туловища, поднимать тяжести, бегать и заниматься спортом. Можно принимать теплый душ и ванну, необходимо избегать переохлаждения организма. Запрещается посещение сауны или бани.
Действуют ограничения в питьевом режиме – в день можно употреблять не более полутора литров жидкости. Спать нужно на стороне здорового глаза. Если пациент после операции должен выполнять профессиональная деятельность, регулярные перерывы в работе составляют не менее 40 минут. Зрительные нагрузки необходимо сократить до минимума.
После удаления вторичной катаракты пациенты часто жалуются, что в поле зрения возникают плавающие мушки. Это остатки капсулы, которые свободно перемещаются в стекловидном теле, отбрасывая тень на сетчатку. В течение двух-трех месяцев они рассасываются полностью, переставая беспокоить пациента.
Возможные осложнения после операции
У больных после применения лазера возможно развитие переднего увеита. Это воспаление сосудистой оболочки глазного яблока, сопровождающееся покраснением, жжением или зудом. В качестве профилактики применяют противовоспалительные или антибактериальные капли.
Нужно обращаться к опытным врачам, которые неоднократно проводили подобные операции. Это позволит избежать погрешностей при выполнении лазерного удаления. Они грозят такими осложнениями, как отслойка сетчатки, смещение с первоначального места интраокулярной линзы, отек макулы, кровоизлияние в радужку.
В Клинике семейной офтальмологии профессора Трубилина можно получить помощь при диагностированной вторичной катаракте.
Индивидуальный подход к каждому пациенту является гарантией быстрого выздоровления и отсутствия рисков во время операции.
Наличие современного оборудования позволяет выявить вторичную катаракту на ранних стадиях ее развития, что улучшает прогноз. Офтальмологи позволяют увидеть мир в ярких красках, независимо от возраста.
Осложнения после удаления катаракты
Факоэмульсификация катаракты – это хирургическое вмешательство, которое несет определенные риски осложнений.
Ранние осложнения после удаления катаракты
Сроки появления – на 7-10 день послеоперационного периода.
Инфекционные осложнения. Они возникают в результате попадания инфекции в ткани глаза. К инфекционным заболеваниям, которые могут формироваться после микрохирургического вмешательства при катаракте, относятся:
- увеит – воспаление радужки, сосудистой оболочки и цилиарного тела;
- иридоциклит – вариант течения увеита, при котором воспаление охватывает цилиарное тело и радужку.
Основными мерами профилактики инфекций после микрохирургической операции при катаракте является обеспечение полной асептики, а также применение антибиотиков.
Повышение показателей внутриглазного давления (ВГД). После микрохирургического вмешательства может повышаться ВГД в результате развития блока путей нормальной циркуляции внутриглазной жидкости. Эффективными в большинстве случаев оказываются медикаментозные средства для снижения ВГД. При отсутствии положительного эффекта рекомендуется промывание передней камеры.
Смещение ИОЛ. Интраокулярная линза может смещаться в переднюю камеру или к стекловидному телу. В этой ситуации проводится повторная операция, целью которой является восстановление и фиксация ИОЛ.
Кровоизлияние в переднюю камеру. При длительном пребывании крови в передней камере, происходит ее распад с дальнейшим патологическим пропитыванием тканей роговицы и формированием спаечного процесса. Поэтому, если кровь не рассасывается в течение недели, необходимо пунктировать переднюю камеру с дальнейшим ее промыванием.
Отслойка сетчатки. Это очень серьезное осложнение, которое при отсутствии своевременной диагностики и экстренного вмешательства специалистов грозит слепотой. Лечение заключается в расправлении сетчатки и фиксации ее к подлежащим тканям при помощи различных методик.
Поздние осложнения после удаления катаракты
Это патология, которая может развиваться на 2-3 неделе послеоперационного периода и позднее.
Синдром Ирвина-Гасса. Это состояние характеризуется развитием макулярного отека, что нарушает восприятие изображения сетчаткой. В лечении используются препараты группы нестероидных противовоспалительных, а также глюкокортикостероиды. Если медикаментозное лечение оказалось неэффективным, может потребоваться вмешательство офтальмохирурга.
Вторичная катаракта. В некоторых случаях может возникать вторичное помутнение хрусталика, которое локализуется по задней капсуле. В такой ситуации показано проведение капсулотомии при помощи лазера, что вновь делает хрусталик прозрачным.
Хирургия катаракты в Центре глазной хирургии достигла высокого уровня, что позволяет свести риски осложнений к минимуму.
Записаться на консультацию к специалистам нашей клиники можно по телефонам: +7 (495) 727-00-44, (499) 246-32-28.

 Операция по поводу удаления катаракты затрагивает несколько структур глаза. Во время ее выполнения офтальмолог-хирург иссекает переднюю стенку капсулы, чтобы удалить пораженный хрусталик, имплантировать интраокулярную линзу и осторожно завершить вмешательство. Задняя капсула при этом остается без изменений – она служит опорой для интраокулярной линзы, обеспечивает ее надежную фиксацию и стабильное положение.
Операция по поводу удаления катаракты затрагивает несколько структур глаза. Во время ее выполнения офтальмолог-хирург иссекает переднюю стенку капсулы, чтобы удалить пораженный хрусталик, имплантировать интраокулярную линзу и осторожно завершить вмешательство. Задняя капсула при этом остается без изменений – она служит опорой для интраокулярной линзы, обеспечивает ее надежную фиксацию и стабильное положение.